В центральной зоне сетчатки находится макула.
Из-за желтого оттенка орган носит также название желтого пятна.
Основным функциональным предназначением макулы выступает центральное зрительное восприятие окружающего мира. Вследствие большого скопления жидкости в центральной зоне сетчатки образовывается отек макулы глаза, что негативно влияет на четкость воспринимаемой картинки.
Основным симптомом патологии выступает появление черного пятна в центре картинки. Выявить своевременно патологический процесс не всегда удается, так как некоторые формы заболевания протекают бессимптомно.
Причины
Основными первопричинами, провоцирующими патологическое состояние в центре сетчатки, выступают:
- ретинопатия;
- тромбоз центральной сетчатки и ее ветвей;
- вследствие хирургического вмешательства;
- увеит;
- отслоение сетчатки;
- травмы зрительного аппарата;
- образования внутри полости глаза;
- глаукома;
- интоксикация токсическими веществами;
- нарушение венозного оттока.
Приводят к макулярной патологии не только офтальмологические проблемы, но и патологические состояния:
- инфекционные патологии;
- артериальная гипертензия;
- туберкулезная инфекция;
- нарушения в функциональности почек;
- токсоплазмоз;
- заболевания кровеносной системы;
- иммунодефицит;
- атеросклероз;
- аллергические проявления;
- патологии головного мозга.
Классификация
В зависимости от провоцирующих факторов различают несколько разновидностей макулярной патологии:
Диабетический макулярный отек
Вследствие осложнений сахарного диабета развивается диабетическая ретинопатия. В зависимости от масштабов поражения эту форму макулярного отека подразделяют на типы:
- Фокальный. Размер повреждения не более 2-х диаметров зрительного нерва.
- Диффузный. Распространяется в центральную область сетчатки и превышает по масштабу фокальный тип отечности. Характеризуется неблагоприятным протеканием, так как провоцирует дегенеративные процессы в зрительном аппарате.
Кистозная форма отека
При развитии такого типа заболевания наблюдается образование кист наполненных жидкостью. Происходит данный процесс на фоне чрезмерного накопления транссудата, которое спровоцировано нарушением гематоофтальмического барьера. Кистозный отек характеризуется непродолжительностью.
После прохождения патологического состояния наблюдается быстрое восстановление функциональности зрительного аппарата. При долговременной кистозной форме возможно слияние мелких образований в одно крупное, которое приводит к разрыву сетчатки.
Отек макулы при дистрофии сетчатки
Подвержены такой болезни люди возрастом более 40 лет. Развивается патологическое состояние на фоне возрастных дистрофических процессов. Согласно статистическим исследованиям эта форма отечности представлена у 20% всех пациентов. Патологическое состояние образовывается на фоне врастания новых сосудов в сетчатку. Осложнениями такого состояния выступают:
- отслоение сетчатки;
- повреждение фоторецепторов;
- снижение уровня зрения;
- субретинальное кровоизлияние.
Развивается патологическое состояние с разной скоростью. Важным аспектом выздоровления при отеке выступает своевременная диагностика состояния.
Диагностика
Специалист выставляет диагноз после того, как оценит в совокупности информацию, полученную при опросе пациента и проведении всех необходимых обследований.
Беседа и проверка остроты зрения (визометрия)
Доктор может подумать о макулярном отеке при наличии:
- Характерного сочетания жалоб
- Данных о сопутствующих заболеваниях, которые могли бы стать основой для развития отёка (сахарный диабет и др.)
- Снижения остроты зрения, не поддающегося коррекции стёклами.
Проверка полей зрения
Особенность макулярного отека – это ухудшение центрального зрения с сохранением нормального периферического. Существуют различные приёмы, которыми доктор может воспользоваться для выявления нарушений центрального зрения. Наиболее информативным методом является компьютерная периметрия. С её помощью выявляются участки снижения чёткости центрального зрения, которые называют центральными скотомами. Характерное расположение такой скотомы может указать на поражение области макулы.
Осмотр глазного дна
Состояние макулы визуально оценивают с помощью офтальмоскопии и осмотра с фундус-линзой. Первый метод позволяет получить общее представление о состоянии сетчатки, второй — с применением специальной линзы и большого увеличения на щелевой лампе — подходит для более детального осмотра. Перед обследованием доктор закапает капли, расширяющие зрачок, чтобы добиться лучшего обзора макулы.
ФАГ (флюоресцентная ангиография)
Методика, которая с помощью специального красителя устанавливает область, где жидкость выходит из кровеносного русла из-за повышенной проницаемости стенки сосудов. ФАГ выявляет место скопления этой жидкости в ткани сетчатки, то есть позволяет увидеть отёк, его размер и границы.
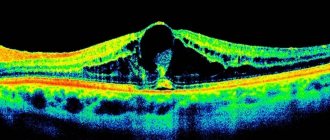
ОКТ или оптическая когерентная томография.
Данный метод позволяет «просканировать» сетчатку, определив толщину всех её слоёв, в том числе и в макулярной области. ОКТ и ФАГ предоставляют наибольшее количество информации для диагностики макулярного отека.
Так выглядит изображение ОКТ
Отёк макулы на ОКТ
Симптомы
Симптомы заболевания могут и не проявляться, что зависит от его формы протекания. Главной клинической картиной патологии выступает появление черного пятна в центральном поле зрения. Макулярный отек сетчатки характеризуется симптоматикой:
- помутнение картинки;
- затуманивание или расплывчатость центральной зоны;
- визуальная деформация прямых линий;
- взгляд приобретает розовые оттенки;
- светобоязнь;
- снижение качества зрения, которое зависит от времени суток;
- утром снижается восприятие цветовой гаммы глазом;
- утрата центрального зрения.
Симптоматика характеризуется различной интенсивностью, что зависит от формы болезни. Для своевременного выявления патологии необходима диагностика макулярной отечности.
Лечение
Восстановить зрение вследствие отечности центрального поля зрения возможно в течение периода от 2 месяцев до года. Терапия по устранению отека включает в себя методики:
- медикаментозное лечение;
- народные рецепты;
- хирургические операции;
- лазерная коагуляция.
Назначение лекарств в терапию зависит от типа отечности и стадии прогрессирования. При кистозном поражении назначают:
- противовоспалительные медикаменты;
- интравитреальные инъекции на основе кортикостероидов;
- препараты, повышающие кровообращение, которые необходимы для повышения питания сетчатки.
Для снижения отечности применяются хирургические манипуляции:
- витрэктомия;
- лазерная коагуляция;
- методики криохирургии.
С целью устранения отечности необходимо уменьшить влияние провоцирующих факторов на пациента. При наличии сахарного диабета терапия основывается на принципах:
- устранение гипергликемии;
- нормализация давления;
- устранение воспалительных реакций;
- восстановление общего метаболизма.
При тромбозе вен применяются:
- препараты на основе стрептокиназы;
- устранение внутриглазного давления;
- снятие воспаления.
Для лечения макулярного отека сетчатки применяется также хирургическое вмешательство.
Лечение отека макулы народными средствами
Лечение народными средствами может дать результат, если отек выражен не слишком сильно. Существуют следующие рецепты:
- для устранения кистозного отека принимают календулу внутренне и наружно. 50 г сухих цветков нужно залить 180 мл кипятка и дать настояться 3 часа, после процедить. Принимать внутрь три раза в день по 50 мл, одновременно с этим закапывать отвар в глаза по 2 капли 2 раза в день. Продолжать лечение не менее 5 недель
; - 40 г сухого чистотела залить стаканом холодной воды и довести до кипения, проварить на медленном огне 10 минут. Процедить через несколько слоев марли, закапывать в глаза по 3-4 капли трижды в сутки. Курс лечения составляет 1 месяц
; - заварить свежую крапиву в пропорции 1 ст. л. сырья на стакан кипятка. Настоять ночь, процедить, растворить в отваре 1 ч. л. пищевой соды. Использовать для холодных марлевых компрессов, накладывать их на веки на 15 минут
; - смешать 2 ст. л. измельченной луковой шелухи и 2 ст. л. ягод боярышника, залить 1 л кипятка, варить в течение 10 минут. Принимать отвар ежедневно, 1 раз в сутки по 150 мл, на протяжении 3 недель;
Лечебные травы известны своими противовоспалительными свойствами. В высокой концентрации они способны успокаивать раздраженные участки, поэтому чистотел, крапива, календула и другие растения получили широкое распространение в народных рецептах. Перед проведением любых манипуляций нужно тщательно вымыть руки, очистить лицо и веки от декоративной косметики. Народная медицина предлагает употреблять в пищу как можно больше сельдерея, шпината, свежей зелени и капусты любых сортов.
Если симптомы заболевания не исчезают, следует обратиться за помощью к квалифицированному окулисту.
Профилактика
Специальных профилактических мер направленных на предупреждение развития макулярного отека нет. Профилактикой выступает:
- своевременное лечение патологий зрительного аппарата;
- контроль над уровнем сахара в кровяном русле;
- повышение физической активности;
- соблюдение режима дня и отдыха;
- ежегодное посещение офтальмолога после достижения 40-летнего возраста;
- сбалансировать рацион питания.
При отечности в макулярной зоне главное своевременный контроль за состоянием зрительного аппарата.
Полезное видео
При отечности в макулярной зоне основным выступает своевременная консультация офтальмолога и проведение диагностики. Определенных профилактических мероприятий к патологии не существует. Единственным способом предотвратить развитие отечности выступает лечение провоцирующих заболеваний зрительного аппарата.
Для снятия отечности не всегда необходимо хирургическое вмешательство. При наличии показаний устранение отека происходит при помощи медикаментозного лечения. Полностью восстановить зрение возможно по истечению периода от 2 месяцев до 1 года.
Рейтинг автора
Автор статьи
Александрова О.М.
Написано статей
2031
Об авторе
Была ли статья полезной?
Оцените материал по пятибальной шкале!
Если у вас остались вопросы или вы хотите поделиться своим мнением, опытом — напишите комментарий ниже.
Диабетический макулярный отёк
- Патогенез диабетического макулярного отека
- Клиническая картина
- Лечение
Макулярный отек (МО) является одной из основных причин снижения зрения у пациентов с сахарным диабетом (СД). Во многих исследованиях показано, что распространенность МО при СД 1 и 2 типа строго коррелирует с длительностью заболевания. В исследовании WESDR1 было выявлено, что распространенность МО увеличивается с тяжестью ретинопатии и длительностью СД. Так, у пациентов с непролиферативной диабетической ретинопатией МО выявлялся в 2–6% случаев, с препролиферативной — в 20–63%, а с пролиферативной ретинопатией — в 70–74% случаев.
У пациентов с СД 1 типа длительностью менее пяти лет МО не находили, а со стажем 20 и более лет он диагностировался в 29% случаев. У лиц, страдающих СД 2 типа, распространенность МО была в пределах от 3% при стаже заболевания менее 5 лет, до 28% — при длительности диабета более 20 лет. У пациентов с СД 2 типа на инсулине МО выявлялся чаще (15%), чем среди больных СД 2 типа, получавших таблетированные сахароснижающие препараты (4%). За 10-летний период наблюдения, по данным WESDR, развитие МО было обнаружено у 20,1% больных СД 1 типа, 25,4% больных СД 2 типа на инсулине и 13,9% больных СД 2 типа, не получающих инсулин.
Патогенез диабетического макулярного отека
В развитии диабетического МО основную роль играет прорыв внутреннего гематоретинального барьера, который вторичен по отношению к анатомическим повреждениям на уровне клеток эндотелия капилляров (нарушению межклеточных контактов или повреждению эндотелия), вызванным локальной гипоксией сетчатки, осмотическим стрессом и повышенной экспрессией сосудистого эндотелиального фактора роста — VEGF2 и провоспалительных цитокинов.
Именно внутренний гематоретинальный барьер, регулирующий метаболический обмен между кровью и сетчаткой, поддерживает ее в дегидратированном, а следовательно, прозрачном состоянии. Концентрация белков, которые обеспечивают плотные контакты между клетками эндотелия сосудов, снижена на ранних стадиях экспериментального диабета, что может объяснять повышенную проницаемость сосудов.
Флуорометрические исследования стекловидного тела у больных СД показывают, что прорыв внутреннего гематоретинального барьера преобладает над изменениями наружного гематоретинального барьера при возникновении макулярного отека. В дальнейшем при длительном существовании МО страдает и наружный гематоретинальный барьер.
К этим анатомическим поражениям может присоединяться функциональный фактор (нарушение ауторегуляции кровотока): локальное усиление кровотока в капиллярах макулярной сетчатки, обусловленное местной гипоксией, приводит к увеличению перфузионного давления в капиллярах и способствует диффузии из них. Повышенное внутрисосудистое гидростатическое давление стремится направить жидкость через стенку сосуда (закон Старлинга). Ауторегуляторное расширение артериол вызывает снижение внутрисосудистого давления в артериолах и его повышение в венулах (закон Пуазейля). Возрастание гидростатического давления вызывает увеличение диаметра артериол и венул (закон Лапласа), а также приводит к увеличению их длины и извитости.
Серийные наблюдения у пациентов с СД показали, что диаметр сосудов сетчатки и их длина (извитость) увеличиваются еще до появления клинически значимых изменений, а также уменьшаются после выполнения лазеркоагуляции сетчатки по поводу МО и пролиферативной ретинопатии. Часто источником просачивания являются микроаневризмы, которые располагаются рядом с зонами отсутствия перфузии. Гистологически они являются локальным выпячиванием капиллярной стенки с фокальной пролиферацией эндотелиальных клеток и потерей перицитов. Факторы, способствующие формированию микроаневризм, вероятно, включают потерю перицитов, гемодинамические нарушения (повышенное давление в капиллярах) и местную продукцию вазопролиферативных факторов. Скорее всего, именно повреждение составляющих стенки капилляра в сочетании с нарушением ауторегуляции приводят к прорыву внутреннего гематоретинального барьера и к отеку сетчатки.
В общем, гемодинамические нарушения в сетчатке аналогичны таковым в почках на ранних стадиях сахарного диабета — повышеннию кровотока и клубочковой проницаемости, вследствие которых появляется альбуминурия. Жидкость, которая проходит через стенку капилляров, в норме должна реабсорбироваться пигментным эпителием и соседними капиллярами сетчатки. Когда диффузия превышает потенциальные возможности пигментного эпителия и капилляров к реабсорбции жидкости, возникают клинические признаки МО. Значительное скопление жидкости в межклеточных пространствах сетчатки приводит к формированию кистозного МО.
«Твердые» экссудаты возникают в результате диффузии через стенки микроаневризм и расширенных сегментов капилляров компонентов плазмы (например, липопротеинов) и их отложения в толще сетчатки. Кроме этого МО может быть связан с резким нарушением капиллярной перфузии или изменениями витреомакулярного интерфейса. Таким образом, в патогенезе диабетического МО имеют место три (часто сопутствующих) первичных поражения.
Клиническая картина
Стандартное офтальмологического обследование включает в себя: визометрию, биомикроскопию, тонометрию, офтальмоскопию с помощью асферической линзы высокой диоптрийности или контактной линзы Гольдмана. Помимо стандартного обследования проводят ряд дополнительных исследований (ФАГ, ОКТ).
В настоящее время не существует общепризнанной классификации диабетического МО, однако большинство исследователей в зависимости от того, какое из перечисленных ниже поражений является преобладающим, выделяют его основные клинические формы:
- гиперпроницаемость капилляров, связанная с изолированным прорывом внутреннего гематоретинального барьера и нарушением ауторегуляции (фокальный отек), или в сочетании с нарушением наружного гематоретинального барьера (диффузный отек);
- нарушение витреоретинальных взаимоотношений или плотности внутренней пограничной мембраны сетчатки (тракционный отёк);
- микроокклюзия капилляров (ишемический отёк).
В исследованиях, связанных с сахарным диабетом, макулярный отек характеризуется, как утолщение сетчатки или наличие твердых экссудатов в пределах 1 диаметра диска от центра макулы.
В ходе многоцентрового клинического исследования по изучению раннего лечения диабетической ретинопатии Early Treatment of Diabetic Retinopathy Study (ETDRS) был предложен термин «клинически значимый макулярный отек». Макулярный отек является клинически значимым, если присутствует одно из следующих условий:
- отек сетчатки в пределах 500 мм от центра макулы;
- твердые экссудаты в пределах 500 мм от центра макулы, если они сопровождаются утолщением сетчатки (которое может выходить за пределы 500 мкм);
- отек сетчатки в пределах 1 диаметра диска и более, то есть любая зона отека должна попадать в пределы 1 диаметра диска от центра макулы.
Кистозный диабетический макулярный отек — результат скопления жидкости в наружном плексиформном и внутреннем ядерном слоях сетчатки в центре возле фовеа с образованием заполненных жидкостью кистовидных образований.
Введение оптической когерентной томографии изменило взгляд на ДМО и ее классификацию.
Визуализация макулярной области и границы между стекловидным телом и сетчаткой позволила классифицировать отек макулы следующим образом:
- Губчатый: губкаподобный отек сетчатки присутствует в 88 % случаев с ДМО. Эта форма в основном ограничивается внешними слоями сетчатки, сетчатка становится гипорефлективной на этих уровнях.
- Кистозный отек макулы: образование полостей начинается в наружном плексиформном слое. Кистозный макулярный отек, изолированный или в сочетании с диффузными очагами, встречается в 47 % случаев ДМО. На ОКТ кистозный отек макулы представлен снижением интраретинальной рефлективности. «Свежий» кистозный макулярный отек характеризуется наличием псевдокист в наружных слоях; внутренние слои остаются относительно интактными. При длительном существовании кистозного отека стенки кист рассасываются, образуются более крупные сливные полости.
- Серозная отслойка сетчатки: составляет 15 % всех форм и видна как гипорефлективная область в субфовеальной области сетчатки. Эта форма неизбежно связана с одной из двух первых описанных форм.
- Тракционная: витреомакулярная тракция может привести к отслойке фовеа. Это может быть диагностировано легко на ОКТ, где видно как задняя часть стекловидного тела вызывает тракцию макулы, в результате чего возникает тракционная отслойка сетчатки.
- Уплотнение задней гиалоидной мембраны: диагноз может быть легко поставлен на ОКТ даже при субклинической форме. В далеко зашедших случаях, он может быть диагностирован клинически как плотная, блестящая мембрана сетчатки при биомикроскопии.
В заключение ОКТ дает нам в естественных условиях гистопатологию слоев сетчатки, которая дает более глубокое понимание патогенеза заболевания и мониторинг эффективности лечения.
Флюоресцентная ангиография (ФАГ) позволяет выявить самые ранние признаки ДМО. Этот метод чувствителен к качественному определению утечки жидкости. ФАГ позволяет нам оценить отек макулы, определяя просачивание флюоресцеина и ишемические участки.
ДМО классифицируется также на фокальный и диффузный в зависимости картины на ФАГ. При фокальном ДМО выявляют локальную гиперфлуоресценцию (утечку внутрисосудистой жидкости в интерстициальное пространство из-за проницаемости сосудов) на ФАГ из-за локальной утечки из микроаневризмы. Как правило, эти микроаневризмы окружены отложениями твердых экссудатов. Мультифокальный отек макулы в некоторых случаях путают с диффузным отеком макулы. Эта форма на ФАГ выявляется как несколько очагов утечки из-за наличия множественных микроаневризм. При диффузном ДМО есть области диффузной утечки на ФАГ из-за утечки из интраретинального капиллярного русла и/или интраретинальных микрососудистых аномалий (IRMA) и/или из артериол и венул без очагов утечки из микроаневризмы.
ФАГ делит ДМО на четыре категории:
- фокальный / мультифокальный отек — выявляются четко определенные локальные или мультифокальные области просачивания из микроаневризмы;
- диффузный отек определяется как наличие диффузного просачивания из капиллярного русла сетчатки или любой интраретинальной микрососудистой аномалии (IRMA);
- кистозный макулярный отек — области диффузного просачивания красителя объединяются в кистозные пространства макулы в поздней фазе ангиографии;
- ишемическая макулопатия — область ишемии, которую можно рассматривать как область увеличения фовеальной аваскулярной зоны. Наличие макулярной ишемии является важной находкой при принятии решения о типе лечения, чтобы помочь тем пациентам, которые страдают потерей остроты зрения неизвестного происхождения.
Лечение
Как было доказано в большинстве многоцентровых исследований, основными способами лечения диабетической ретинопатии и МО являются:
- максимально стабильная компенсация сахарного диабета (DCCT 3 — компенсация сахарного диабета при помощи интенсивной инсулинотерапии позволяет уменьшить риск прогрессирования ретинопатии на 63%, развития пролиферативной ретинопатии — на 47%, развития МО — на 26%, необходимость в лазеркоагуляции сетчатки — на 51%);
- нормализация артериального давления (WESDR — наличие артериальной гипертензии при начале заболевания увеличивает риск развития пролиферативной диабетической ретинопатии на 91% и МО на 210%; UKPDS4 — жесткий контроль артериального давления позволяет уменьшить риск прогрессирования ретинопатии на 34% и снижения зрения — на 47%, необходимость в лазеркоагуляции сетчатки на 35%);
- коррекция нарушений липидного обмена (FIELD5 — лечение фенофибратом позволяет уменьшить риск прогрессирования ретинопатии на 79%, необходимость в лазеркоагуляции сетчатки — на 31%).
Лазерная коагуляция сетчатки в настоящее время остается основным способом лечения диабетического МО. Несмотря на то что опыт многих специалистов подтверждал высокую эффективность лазеркоагуляции при лечении диабетического МО, только после проведения широкомасштабных исследований, выполненных группой по изучению раннего лечения диабетической ретинопатии — ETDRS, метод получил мировое признание, поскольку была достоверно доказана его эффективность. По данным исследования ETDRS, лазерная коагуляция сетчатки снижает риск тяжелой потери зрения на 50%, а повышения остроты зрения более чем на одну строчку удается добиться у 16% пациентов.
Таким образом, лазерная коагуляция сетчатки в настоящее время остается единственным методом лечения диабетического МО, эффективность которого была доказана в крупных многоцентровых исследованиях. При локальном отеке обычно используется фокальная лазеркоагуляция, при диффузном просачивании выполняются различные модификации лазеркоагуляции по типу «решетки». Эффективность лечения особенно высока при выполнении лазеркоагуляции на ранней стадии диабетической макулопатии при высоких зрительных функциях и минимальных отложениях «твердых» экссудатов.
На сегодня остается не совсем ясным, почему лазеркоагуляция сетчатки может приводить к разрешению диабетического МО. По мнению одних исследователей, фокальные коагуляты способствуют облитерации микроаневризм с патологическим просачиванием, что сопровождается минимальным воздействием на подлежащий пигментный эпителий сетчатки. Облитерация микроаневризм приводит к уменьшению МО. Другие исследователи полагают, что лазерное лечение разрушает часть фоторецепторов, которые потребляют больше всего кислорода, необходимого для нормального функционирования сетчатки. Рубцевание после воздействия вызывает истончение сетчатки, которое облегчает диффузию кислорода из сосудистой оболочки. Таким образом, лазерное воздействие уменьшает потребность сетчатки в кислороде и увеличивает его поступление из хориоидеи.
Калибр капилляров в макулярной зоне уменьшается после лазерного воздействия, что, возможно, приводит к уменьшению МО. Существует также теория, что лазерное воздействие вызывает разрушение пораженного пигментного эпителия сетчатки, который затем замещается «здоровым», способным больше абсорбировать жидкость из сетчатки, что приводит к уменьшению отека. Воздействие лазерами на наружные отделы сетчатки, как было показано, вызывает также пролиферацию эндотелия в капиллярах и венах во внутренних слоях сетчатки. Через «активизированные» сосуды идет меньшее пропотевание, что способствует уменьшению МО. Эффект максимален в зонах поражения, но проявляется также на участках, достаточно удаленных от места лазерного воздействия. Несмотря на то что механизм действия лазеркоагуляции на макулярный отек до конца не ясен, фокальное воздействие или коагуляция по типу «решетки» остаются основными методами, предотвращающими снижение центрального зрения у больных СД, являясь в течение последних 30 лет «золотым стандартом» лечения. Однако, несмотря на доказанную эффективность лазерной коагуляции, часть пациентов продолжают терять зрение. Это может быть связано как с осложнениями лазерного лечения (развитие ползучей атрофии и субретинального фиброза), так и с резистентностью к воздействию. Кроме этого, существует ряд ограничений в применении лазерной коагуляции: наличие высокого МО, фиброза внутренней пограничной мембраны сетчатки или витреомакулярного тракционного синдрома.
Именно понимание того, что лазерная коагуляция не является идеальным способом воздействия, привело к активному поиску таких вариантов лечения МО, которые имели бы меньшие негативные последствия, чему в немалой степени способствовало развитие фармакологии и хирургических технологий. Начало XXI века ознаменовалось активным внедрением в клиническую практику методики интравитреальных инъекций различных препаратов. Одними из первых препаратов, введение которых в стекловидное тело стали использовать для лечения МО, были кристаллические кортикостероиды. Механизм их действия связан с влиянием на каскад воспалительных реакций, играющих значительную роль в патогенезе МО. При СД происходит повышение уровня провоспалительных цитокинов, увеличение адгерентности лейкоцитов к эндотелию капилляров, что приводит к нарушению кровотока и усилению гипоксии. Кортикостероиды уменьшают продукцию медиаторов воспаления и в какой-то степени VEGF, вызывают апоптоз лейкоцитов, увеличивают продукцию белков плотных межклеточных контактов, что приводит к уменьшению сосудистой проницаемости. Таким образом, они защищают гематоретинальный барьер с помощью различных механизмов.
В течение многих лет для лечения МО офтальмологи во всем мире применяют триамцинолон ацетонид («Кеналог 40», Bristol-Myers, Италия). Многочисленные исследования показали значительное уменьшение МО и повышение зрительных функций после интравитреального введения «Кеналога» (ИВВК) даже при выраженных кистозных изменениях сетчатки. По данным различных авторов, после введения препарата толщина сетчатки уменьшается в среднем в два раза, а острота зрения повышается на 2 строчки. К основным побочным эффектам ИВВК относят повышение внутриглазного давления и прогрессирование катаракты, которые, по данным различных исследований, встречаются в 18–35% и 25–40% соответственно. Многие авторы отмечают эффективность ИВВК как в лечении первичного МО, так и отека, рефрактерного к предшествующему лечению, предлагая использовать этот метод и в качестве основного, и как дополнение к лазерной коагуляции сетчатки.
Длительность действия триамцинолона ацетонида составляет примерно 3–6 месяцев, и значительной части пациентов требуются повторные инъекции, что повышает риск развития побочных эффектов. Попытки улучшить доставку кортикостероидов к заднему отрезку глаза и уменьшить необходимость повторных инъекций привели к созданию интравитреальных имплантов с медленным высвобождением препарата. К настоящему времени разработан и используется интравитреальный имплант — «Озурдекс» (Аllergan, США). Выделяя необходимое количество дексаметазона в течение определенного времени, имплант постепенно подвергается биодеградации и гидролизируется, растворяясь в стекловидном теле.
Качественно новым этапом в лечении МО стало использование препаратов, угнетающих выработку VEGF, играющего ключевую роль не только в процессах ангиогенеза, но и сосудистой проницаемости. Уже на ранних сроках течения сахарного диабета в сетчатке увеличивается не только экспрессия VEGF, но и рецепторная чувствительность к нему, что в дальнейшем приводит к появлению сосудистых аномалий, характерных для непролиферативной ретинопатии. В сочетании с оксидативным стрессом это ведет к образованию обширных зон ишемии, что еще больше стимулирует экспрессию VEGF, способствуя появлению МО и неоваскуляризации. Воздействия на VEGF может иметь разные точки приложения: связывание молекулы, блокирование рецептора, уменьшение экспрессии.
Еще одним цитокином, участвующим в патогенезе МО, является TNFα 13. Теоретически его блокирование может уменьшить воспалительный процесс и таким образом способствовать регрессу МО. Препарат инфликсимаб («Ремикад», Centocor Ortho Biotech, США), являющийся антителом к TNFα, блокирует его, устраняя все эффекты цитокина.
В последнее десятилетие значительно расширились показания к хирургическому лечению макулярного отека. Если раньше задняя витрэктомия выполнялась только в случаях, когда МО был связан с наличием витреоретинальной тракции, то теперь показанием к операции может служить МО, рефрактерный к лазерному и медикаментозному лечению. В первом случае эффективность метода связана в основном с непосредственным устранением витреоретинальной тракции, во втором с удалением из витреальной полости медиаторов воспаления, вазоактивных факторов, для которых стекловидное тело является резервуаром, а также с усилением оксигенации сетчатки. При наличии витреомакулярной тракции выполняется витрэктомия с удалением задней гиалоидной мембраны стекловидного тела, если же имеет место фиброз внутренней пограничной мембраны сетчатки, то необходимо также и ее удаление.
Предложен и активно исследуется нехирургический способ лечения МО, связанного с патологией витреомакулярного интерфейса, — фармакологический витреолизис. Целью данного метода является устранение частичной отслойки задней гиалоидной мембраны, так как она является одной из частых причин развития МО. Интравитреально вводится препарат, который вызывает полную отслойку задней гиалоидной мембраны, разжижает стекловидное тело, действуя при этом селективно, не повреждая ткань сетчатки. Витреолитические препараты в настоящее время активно разрабатываются и исследуются. Одним из таких препаратов является «Микроплазмин» (ThromboGenics, Бельгия) рекомбинантный препарат, являющийся сокращенной формой человеческого плазмина, белка с фибринолитической активностью. В проведенных исследованиях препарат показал высокую эффективность, приводя к полной отслойке задней гиалоидной мембраны, не оказывая при этом ни механического, ни токсического воздействия на сетчатку.
Несмотря на большое количество описанных перспективных методов лечения, МО остается одной из основных причин снижения зрения у больных сахарным диабетом. В настоящее время лазерная коагуляция сетчатки остается наиболее эффективной в лечении МО. Ее комбинирование с интравитреальным введением кристаллических кортикостероидов и ингибиторов ангиогенеза позволяет повысить функциональные результаты, уменьшить необходимость повторного лазерного вмешательства.