Возникает синдром верхней глазничной щели вследствие поражения нервных волокон проводящих путей или ядер черепно-мозговых нервов иннервирующих глаз и его придаточный аппарат. При этом у пациента нарушается зрение, страдает глазодвигательная функция и чувствительность век. Лечение заключается в устранении воспалительного синдрома или удалении новообразования.
Согласно публикации в научном журнале «Офтальмологические ведомости» симптом верхней глазничной щели может возникать вследствие аневризмы сонной артерии в кавернозном синусе.
Какие причины и патогенез развития?
Синдром верхней или нижней глазничной щели возникает в результате поражение основных нервов глаза. При этом блоковой, отводящий, глазной и глазодвигательный проводящие пути не способны передавать нервные импульсы к мышцам, которые участвуют в работе органа зрения. Отмирание нейронов является результатом механического повреждения, нейродегенеративного заболевания или пережатия новообразованием. При этом основная причина таких расстройств может быть обусловлена как поражением проводящих путей, так и непосредственно ядер, что расположены в головном или спинном мозге.
Спровоцировать симптомы поражения верхней глазничной щели может воздействие на организм человека таких факторов:
Поражение верхней глазничной щели возникает вследствие неудачной операции или травмы орбиты.
- аутоиммунной поражение нейронов с развитием рассеянного склероза;
- бактериальные инфекции, затрагивающие ткани твердой мозговой оболочки;
- нейродегенеративные заболевания;
- перенесенные черепно-мозговые травмы;
- неудачные оперативные вмешательства;
- травматические повреждения в области орбиты;
- опухолевые новообразования;
- выраженная ликвородинамическая гипертензия;
- вирусные или грибковые менингиты.
Диагностика и лечение синдрома верхней глазничной щели
Синдром верхней глазничной щели – патология, которая характеризуется полным параличом внутренних и внешних мышц глаза и потерей чувствительности верхнего века, роговицы, части лба.
Симптомы могут быть вызваны поражением черепных нервов. Болезненные состояния возникают как осложнения опухолей, менингитов и арахноидитов.
Синдром характерен для людей пожилого и среднего возраста, у ребёнка такая патология диагностируется нечасто.
Анатомия вершины глазницы
Орбита, или глазница – это парная костная выемка в черепе, которая заполнена глазным яблоком и его придатками. Содержит такие структуры, как связки, сосуды, мышцы, нервы, слёзные железы.
Вершиной полости называется её глубокая зона, ограниченная клиновидной костью, занимающая примерно пятую часть всей глазницы.
Границы глубокой орбиты очерчены крылом основной кости, а также глазничным отростком пластинки нёбной кости, подглазничным нервом и нижней глазничной щелью.
Глава 1.: «Синдром Толоза-Ханта»
Книга: «Редкие неврологические синдромы и болезни» (В.В. Пономарев)
Синдром Толоза—Ханта (СТХ, синонимы: болезненная офтальмоплегия, синдром верхней глазничной щели, синдром кавернозного синуса, рейдеровская паратригеминальная невралгия) впервые описан испанским неврологом Э. Толоза в 1954 г. и английским врачом В. Хантом в 1961 г. [5, 14] и с 1966 г. обозначается этим названием. Этиология СТХ чаще связана с формированием аутоиммунного гранулематозного воспалительного процесса наружной стенки кавернозного синуса, а также экстра- и интракавернозным периартериитом [2, 12]. СТХ описан при опухолях мозга и орбиты, сосудистых мальформациях, гранулематозе Вегенера, флеботромбозе и эпидермоидных кистах кавернозного синуса, саркоидозе, орбитальном миозите, гипертрофическом пахименингите, заболеваниях крови [1, 3, 8, 9, 13].
Неврологические проявления заболевания включают симптомы поражения четырех черепных нервов (первой ветви тройничного, глазодвигательного, отводящего и блокового), проходящих через кавернозный синус. В классическом варианте СТХ проявляется болями в области орбиты, тотальной офтальмоплегией и признаками венозного застоя в глазнице (экзофтальмом и хемозом). В зависимости от распространенности процесса в стенке кавернозного синуса клиническая картина заболевания может быть полной или неполной и протекать с преимущественным поражением отдельных черепных нервов [5, 6, 14]. Вовлечение в процесс симпатических и парасимпатических волокон перикаротидного сплетения и глазодвигательного нерва приводит к различным реакциям зрачка — типа миоза или мидриаза. При равном вовлечении в процесс симпатических и парасимпатических волокон зрачок может не меняться. Патологический процесс чаще носит односторонний характер, но может быть двусторонним, рецидивирующим, а также альтернирующим. Основа лечения СТХ — назначение кортикостероидов, которые в ряде случаев приводят к выраженному улучшению состояния больных [2, 4, 5].
Мы наблюдали 100 больных с СТХ (57 мужчин, 43 женщин, возраст — 15-87 лет). Преобладали лица наиболее трудоспособного возраста — 30-60 лет (48%). Относительно часто начало болезни отмечалось в пожилом возрасте (37%). В равной мере (по 50%) заболевание развивалось либо без предвестников, либо на фоне предшествующих инфекций. Чаще встречались больные с подострым или хроническим течением СТХ. В большинстве случаев (56%) заболевание дебютировало с болевого синдрома в области орбиты, лобной либо височной областях. Реже (25%) заболевание начиналось с диплопии, птоза, других глазодвигательных нарушений. Через несколько недель и месяцев клиническая картина дополнялась остальными симптомами болезни. В 21% случаев наблюдался полный СТХ, а у остальных больных — частичный СТХ (с поражением отдельных указанных черепных нервов в разных сочетаниях). Наиболее часто (52%) выявлено сочетанное поражение III, IV и I ветвей V пары черепных нервов. Безболевые (атипичные) варианты СТХ отмечены в 23% случаев. Изолированное поражение VI и III черепных нервов имело место в 4% наблюдений. Умеренный экзофтальм и различные признаки венозного застоя в орбите с формированием хемоза отмечались у 26% больных. У подавляющего большинства пациентов процесс был односторонним (96%) и лишь у 4% — двусторонним, но с явной асимметрией поражения. Длительный катамнез позволил выявить рецидивирующий характер заболевания у 27% больных, причем у 4% СТХ носил альтернирующий характер (с другой стороны).
При обследовании общие анализы и биохимические анализы крови в ряде случаев выявили неспецифическую реактивность (незначительный лейкоцитоз, появление С-реактивного белка). При исследовании иммунного статуса крови у 25 больных наиболее существенным изменением (40%) была активация показателей клеточного или гуморального иммунитета. Ликворологические исследования проведены у 70 больных, из них только в 17% случаев обнаружена белково-клеточная диссоциация (повышение уровня белка от 0,45 до 1,8 г/л). В двух случаях наблюдался лимфоцитарный плеоцитоз, не превышающий 48 • 106 клеток/л. На глазном дне у 14 больных при осмотре окулистом отмечены различной степени признаки застоя дисков зрительных нервов, а в 27 случаях обнаружены атеросклеротические либо гипертонические изменения сосудов сетчатки.
КТ или МРТ орбит и головного мозга произведена 65 больным. Анализ полученных результатов позволил в 27 случаях выявить признаки сосудистой энцефалопатии, которые проявлялись наружной или смешанной гидроцефалией и мелкими очагами энцефаломаляции. У 6 больных наблюдалось значительное утолщение внутренних мышц глаза, что позволило диагностировать орбитальный миозит. В 5 случаях обнаружены опухоли орбиты и основания черепа (рис. 10). В одном наблюдении случайной рентгенологической находкой стала аномалия Арнольда—Киари. У остальных больных отклонений при КТ или МРТ головного мозга не было. В 24 случаях произведена каротидная ангиография (КАГ), причем у 6 больных обнаружены артериовенозные аневризмы инфра- и супраклиноидного отдела внутренней сонной артерии (рис. 11). В одном наблюдении диагностирован тромбоз кавернозного синуса (рис. 12).
После установления окончательного диагноза и с учетом противопоказаний 83 больным проведен курс кортикостероидной терапии (преднизолон в дозе 40—80 мг по альтернирующей схеме). Длительность лечения определялась клиническими показаниями и обычно составляла от 1,5 до 3 месяцев. Умеренное и значительное улучшение отмечено у подавляющего числа больных (88%). Эффект не достигнут у 12 пациентов (как правило, с длительным течением и несвоевременным распознаванием заболевания). Анализ собственных наблюдений свидетельствовал о значительном числе диагностических ошибок до поступления в стационар. На догоспитальном этапе правильный диагноз был установлен (или заподозрен) только у 28% больных. Остальные пациенты подвергались дополнительным ненужным обследованиям и получали неадекватное лечение.
Puc. 10. MPT головного мозга больной С., 31 год, с диагнозом СТХ: выявлена опухоль (менингиома) крыла основной кости (указана стрелкой)
Рис. 11. КАГ больной К., 65 лет, с диагнозом СТХ: определяется гигантская (3 см в диаметре) аневризма супраклиноидного отдела внутренней сонной артерии
Рис. 12. МРТ головного мозга больной С., 72 лет, с диагнозом СТХ: обнаружено значительное увеличение в диаметре внутренней вены левого глаза (резидуальные явления флеботромбоза кавернозного синуса)
Приводим одно из наблюдений поздней диагностики заболевания.
Больной П., 48 лет, учитель, впервые поступил во 2-е неврологическое отделение 5-й клинической больницы г. Минска в 1996 г. Жалобы при поступлении на выраженные, «жгучие» боли в левой орбите и лобной области, диплопию при взгляде во все стороны, чувство выпирания левого глазного яблока, покраснение левого глаза. Болен 3 месяца, когда без видимой причины появились боли в области левой орбиты, а затем двоение влево и опущение верхнего века. Лечился по месту жительства с диагнозом «базилярный арахноидит». Проводимая противовоспалительная терапия эффекта не дала. В неврологическом статусе при первом поступлении определялся птоз слева, сходящееся косоглазие OS, отсутствие движения левого глазного яблока во все стороны, анизокория S>D. Кроме того, у больного отмечались выраженная болезненность при пальпации в точке выхода первой ветви левого тройничного нерва и легкая гипестезия в этой зоне, умеренный экзофтальм левого глаза за счет периорбитального отека и инъецированность склеры. Парезов конечностей, менингеальных знаков, мозжечковых симптомов не выявлено.
При обследовании: общеклинические и биохимические анализы крови без патологии. Глазное дно в норме. СМЖ: белок 0,2 г/л, цитоз 12 • 106 клеток/л (100% лимфоциты). КТ головного мозга: обнаружено расширение желудочковой системы и сглаженность борозд полушарий. КАГ слева патологии не выявила.
Диагностирован синдром Толоза-Ханта слева. Назначен преднизолон в дозе 60 мг/сут через день по альтернирующей схеме в сочетании с препаратами калия и верошпироном. Отмечено значительное улучшение, исчезновение болевого синдрома, полное восстановление глазодвигательных нарушений. Через 2 месяца после постепенной отмены преднизолона на фоне переохлаждения наблюдался рецидив в виде возобновления болей и легкого опущения верхнего века слева без глазодвигательных расстройств. Проведен повторный курс кортикостероидов в этой же дозе с улучшением. Спустя 4 года после перенесенной респираторной инфекции повторился третий рецидив болезни с аналогичной неврологической симптоматикой, который был купирован назначением преднизолона в дозе 80 мг/сут.
Таким образом, у больного клинически имело место поражение III, IV, VI и I ветвей V пары черепных нервов, умеренный хемоз и экзофтальм. Подобное сочетание неврологических симптомов позволило локализовать патологический процесс в переднем пространстве кавернозного синуса. При обследовании больного были исключены другие причины заболевания. Характер клинической картины, рецидивирующее течение, положительные результаты иммуносупрессивной терапии позволили предположить аутоиммунный характер СТХ. Представленное наблюдение показательно с нескольких точек зрения. Несмотря на классическую клиническую картину СТХ, больной наблюдался и лечился с диагнозом «арахноидит». Терапия кортикостероидами привела к значительному улучшению. Однако при катамнестическом наблюдении за больным выявлено два рецидива болезни в форме частичного СТХ с этой же стороны, который в одном случае, вероятно, был связан с быстрым снижением дозы преднизолона.
Неврологическая симптоматика, наблюдаемая при СТХ, четко связана с топическим уровнем локализации патологического процесса на уровне кавернозного синуса, прилегающего к верхней глазничной щели. Болевой синдром при данном заболевании обусловлен раздражением первой ветви тройничного нерва, идущего рядом со стволом глазодвигательного нерва. Локализация болей может различаться: орбита, лоб, висок, корень носа. Интенсивность боли имеет широкий диапазон — от минимальной до резко выраженной. Следует учитывать атипичные (безболевые) варианты СТХ, связанные с локализацией патологического процесса до вхождения в кавернозный синус. По отношению к синусу выделяют передний, средний и задний варианты СТХ [1]. Глазодвигательные нарушения при СТХ чаще проявляются диплопией при взгляде в сторону вследствие поражения отводящего нерва. Остальные глазодвигательные нервы вовлекаются в патологический процесс в разнообразных сочетаниях.
Отсутствие мидриаза при поражении глазодвигательного нерва может быть связано с одновременным поражением перикаротидных симпатических волокон. В литературе описаны варианты СТХ с изолированным поражением отдельных черепных нервов. Так, A. Kikuchi и соавт. [6] среди 118 больных с СТХ в 5,1% случаев наблюдали изолированное поражение отводящего нерва.
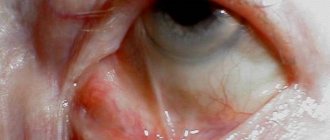
При локализации процесса в области вершины орбиты СТХ сочетается с нарушением зрения, что клинически проявляется отеком или атрофией диска зрительного нерва либо центральной скотомой [1]. Среди наиболее частых симптомов СТХ — экзофтальм и хемоз (покраснение конъюнктивы), которые связаны с затруднением венозного оттока из орбиты. В отличие от ряда других заболеваний (особенно орбитального миозита или тромбоза кавернозного синуса), эти симптомы при СТХ никогда не являются ведущими и не достигают выраженной степени.
Аутоиммунные механизмы, лежащие в большинстве случаев СТХ, подчеркиваются большинством авторов [2, 8, 10, 12, 13]. Y. Tanaka и соавт. [11], описав одновременное развитие аутоиммунной нейтропении и СТХ у 47-летней женщины, отмечают сходные иммунные механизмы в формировании обеих болезней.
Синдромальный характер СТХ предполагает значительное число заболеваний со сходной клинической картиной. Описаны диагностические критерии классического СТХ[ 1, 7]:
• «Сверлящая» или «грызущая» боль внутри глазницы, офтальмоплегия, следующая за ней или развивающаяся одновременно. • Поражение в различных комбинациях всех глазодвигательных нервов, первой ветви тройничного нерва и волокон периартериального сплетения. • Прогрессирование симптомов в течение нескольких дней и недель. • Спонтанные ремиссии, иногда с резидуальным дефектом. • Возможность рецидивов через несколько месяцев или лет. • Отсутствие каких-либо изменений вне каротидного синуса либо системных реакций при тщательном обследовании больного.
W. Hunt и соавт. [5] к числу диагностических тестов при данном заболевании относили также эффект от применения кортикостероидов.
В последние годы в диагностике СТХ большую роль отводят методам неинвазивного исследования (нейровизуализации). Т. Ozawa и соавт. [10] предложили MPT-критерий СТХ: наличие в стенке кавернозного синуса патологической ткани, изоинтенсивной bT1w режиме и изогипоинтенсивной в Т2w режиме.
Дифференциальный диагноз СТХ проводят с первичными опухолями головного мозга (аденомой гипофиза, менингиомой крыла основной кости, краниофарингиомой, эпидермоидной опухолью кармана Ратке) или вторичными метастазами в головном мозге и орбите. Со сходной клинической симптоматикой протекают инфраклиноидные артериовенозные аневризмы внутренней сонной артерии, которые располагаются экстрадурально и не сопровождаются субарахноидальным кровоизлиянием, поскольку стенки кавернозного синуса препятствуют увеличению аневризмы и предохраняют ее от разрыва. Другой вариант сосудистых мальформаций — каротидно-кавернозные соустья — проявляется быстрым развитием офтальмоплегии, пульсирующим экзофтальмом, шумом в орбите, сосудистыми нарушениями в переднем отрезке глаза. СТХ в ряде случаев представляет собой проявление системных заболеваний, в частности гранулематоза Вегенера. При этой патологии клинические проявления, сходные с СТХ, сочетаются с изменениями органов дыхания, ЛОР-патологией и полиорганной симптоматикой (поражением глаз, почек, кожи, костно-мышечной системы, желудочно-кишечного тракта). Характерный лабораторный тест — наличие антител к цитоплазме нейтрофилов в 97% случаев [1]. По мнению P. Thajeb [13], иногда СТХ является ограниченной формой гранулематоза Вегенера. Достаточно редко СТХ наблюдается при гипертрофическом пахименингите основания мозга. В этих случаях диагноз подтверждают экстрапаренхиматозная инфильтрация при МРТ головного мозга и специфические патоморфологические нарушения при биопсии твердой мозговой оболочки [3].
Лечение СТХ заключается в назначении иммуносупрессивной терапии. Большинство исследователей указывают на высокую эффективность кортикостероидов при данной патологии. Назначают преднизолон или его аналоги (медрол). Доза преднизолона колеблется от 40 до 80 мг/сут, продолжительность лечения варьирует от 4 до 45 дней [2]. Следует учитывать, что глюкокортикоиды эффективны (хотя и в меньшей степени) и при других патологических состояниях: саркоидозе, аневризмах, опухолях.
Таким образом, СТХ — полиэтиологический синдром. Выявление у больных СТХ требует проведения тщательной дифференциальной диагностики. В случае установления аутоиммунного характера заболевания весьма эффективны глюкокортикоиды.
Диагностика
Клинические симптомы объясняются вовлечением нервов. Наружная офтальмоплегия является вторичной по отношению к нарушениям глазодвигательных, трохлеарных и отводящих нервов.
Узнать больше Синдром профессионального выгорания
Птоз развивается из-за потери напряжения и функции верхних мышц леваторных палочек, вовлекающих верхнюю ветвь глазодвигательного нерва, потери тонуса мышц Мюллера, вовлекающих симпатическое волокно, возникающее из кавернозного синуса. Проптоз вызван снижением напряжения экстраокулярных мышц. Неподвижный расширенный зрачок с потерей аккомодации возникает из-за разрушения парасимпатических волокон, протекающих с глазодвигательным нервом.
Компрометация слезных и лобных нервов офтальмологических ветвей тройничного нерва приводит к анестезии лба и верхнего века, слезной гипосекреции, ретроорбитальной боли, невралгии вдоль пути нерва. Из-за нарушения чувствительного носоглоточного нерва может возникнуть анестезия роговицы и переносицы с потерей роговичного рефлекса.
Когда нарушение является частичным, роговичный рефлекс остается неповрежденным. Вовлечение зрительного нерва, включая вышеупомянутые симптомы, известно, как синдром орбитального апекса, термин, введенный Kjaer.
Симптомы присутствуют в зависимости от тяжести поврежденных структур и стадии заживления во время обследования пациента.
Термин «частичный синдром верхней глазничной щели» указывает на частичное или полное вовлечение третьего и шестого черепных нервов вместе с носоглоточным. Эти три структуры, проходящие внутри сухожильного кольца, более восприимчивы к сжатию.
Диагностика травматического СВГЩ основано на клинических симптомах, упомянутых выше признаках и рентгенологическом исследовании. Оптимальный просмотр SOF с задней / передней орбитальной проекцией получают при наклоне головы на 20-25 градусов (проекция Колдуэлла) до появления КТ. Однако у пациентов с тяжелой травмой получить простые пленки часто бывает трудно, и опасно, особенно при сопутствующей травме шеи.
Ангиография
Ангиография – полезный инструмент для выявления травм или аневризмы сонной артерии, вызывающей синдром. КТ является отличным инструментом для радиологической диагностики у травмированных пациентов. В отличие от простых рентгенограмм, мелкие костные фрагменты или ретроорбитальная гематома с компрессией вокруг SOF визуализироваются с помощью тонкой компьютерной томографии (срезы 2 мм).
КТ
КТ показывает, что переломы в области вершины орбиты существуют чаще, чем считалось ранее. Новое спиральное КТ-оборудование – многообещающий инструмент для повышения точности диагностики.
Помогает избежать дискомфорта от гипертонии шеи при получении коронарных срезов КТ с помощью традиционной КТ-машины, а также предоставляет информацию, связанную с соседними повреждениями головного мозга и сопутствующими черепно-лицевыми переломами. В настоящее время ширину SOF измеряют с использованием компьютерной томографии.
Какие симптомы возникают?
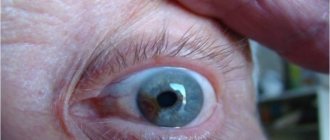
У пациента преимущественно развивается поражение только одного глаза. Оно сопровождается значительным опущением или птозом века, расположенного вверху. В тяжелых случаях это приводит к полному закрытию глазничной щели. Также возникает паралич мышц, участвующих в движении глаза из-за чего оно обездвиживается. Кроме этого, уменьшается или полностью пропадает болевая и тактильная чувствительность кожи обоих век.
У некоторых больных наблюдается патологическое расширение зрачка, что сопровождается увеличением диаметра вен сетчатки. Это является причиной повышенного тромбообразования и способно привести к инфаркту или инсульту. Патология тройничного нерва провоцирует длительно незаживающие воспаление роговицы, а также выпячивание глазного яблока наружу из орбиты. У больного полностью теряется способность читать и писать, так как нарушается способность к аккомодации и рассмотрению предметов, что расположены вблизи.
Симптомы экзофтальма
Для синдром верхней глазничной щели характерны следующие симптомы:
- При опущении верхнего века возникает птоз. Глазная щель может полностью или частично закрыться.
- В результате развития патологического состояния глазодвигательных нервов может отмечаться возникновение паралича мышц глаза. Это состояние носит название офтальмоплегии. У больного человека отмечается отсутствие двигательной активности глазного яблока.
- Кожа век и роговицы становится менее чувствительной при тактильном контакте.
- После поражения может расшириться зрачок (мидриаз). Такое состояние обуславливается снижением количества света, а также отравлением химическими веществами.
- При синдроме расширяются вены сетчатки, а также происходят изменения в артериях.
- В результате поражения тройничного нерва воспаляется роговица. Процесс носит название нейропаралитического кератита и протекает вяло.
- Иногда наблюдается возникновение пучеглазия – экзофтальмы, при котором происходит выстояние глазного яблока.
Признаки синдрома могут выявляться не в полной мере. Это зависит от степени и количества поражения нервов. Если больной ощущает два и более тревожных признака, необходимо экстренно посетить врача для обследования.
Пучеглазие – это, преимущественно, симптом другой болезни. Клиническая картина может включать следующие проявления:
- заметно выпученные глаза;
- чрезмерная сухость глаз;
- заметный белый цвет между верхней частью радужной оболочки и веками;
- боль в глазах;
- покраснение.
Расстройство может сопровождаться симптомами повышенного уровня гормонов щитовидной железы, среди которых:
- бессонница, общая усталость;
- ускоренное сердцебиение;
- потеря веса;
- мышечная слабость;
- тремор;
- повышенное потоотделение;
- нервозность, беспокойство.
Сопровождающие признаки зависят от первичного заболевания.
Дифференциальная диагностика с другими заболеваниями
Данное заболевание сравнивают с другими патологиями глаз и нервной системы. В первую очередь необходимо исключить воспалительные процессы головного мозга и его оболочек, а также опухоли. При подозрении на менингит или энцефалит выполняется спинномозговая пункция. Для того чтобы исключить доброкачественные новообразования и рак, пациенту проводят МРТ, КТ головного мозга и рентген черепа. Заболевание дифференцируют с лимфомами, кистой кавернозного синуса и его тромбозом. Также подобные симптомы могут наблюдаться при системных патологиях, таких как саркоидоз, миозит орбиты, мигрени и т. д. Чтобы поставить точный диагноз, больного должны осмотреть различные специалисты: офтальмолог, невропатолог, сосудистый хирург, эндокринолог.
Способы диагностики
Патологию можно обнаружить при осмотре у специалиста, а для подтверждения применяют офтальмоскопию. Выявить синдром верхнеглазничной щели можно при внешнем осмотре пациента врачом невропатологом или офтальмологом. Для более детального изучения заболевания необходимо провести ряд лабораторных и инструментальных исследований. Он включает офтальмоскопию с визуализацией глазного дна и состояния сосудистой сетки, магнитно-резонансную томографию, позволяющую выявить новообразования, гематомы и кисты мозга или орбиты. Еще выполняется ангиография сосудов глазного яблока
Врачи рекомендуют провести общий и биохимический анализ крови, а еще сдать мочу. При подозрении на инфекционное поражение проводят ПЦР крови с определением ДНК возможного возбудителя и иммуноферментный анализ для выявления антител к определенного рода вирусам или бактериям. В случае возможности аутоиммунного процесса выполняется иммунограмма.
Причины заболевания
Причины этого состояния до конца не изучены и дискуссионны (обсуждаются учеными). Существует достаточно большое количество состояний, которые могут имитировать синдром Толосы-Ханта (орбитальный миозит, инфекционное воспаление наружной стенки кавернозного синуса, системные заболевания, опухоли головного мозга и орбиты, сосудистые трансформации и др.). Исходя их этого, такой диагноз должен быть «диагнозом исключения» (то есть ставится путем исключения других возможных заболеваний).
В равной степени этому заболеванию подвержены мужчины и женщины, большая частота встречаемости отмечается в пожилом и старческом возрасте. Клинические проявления возникают стремительно, остро, без предшествующих симптомов или постепенно нарастая, после перенесенной вирусной инфекции, которая может пройти незамеченной, после переохлаждения, стресса.
Часто провоцирующий фактор так и не находят.
Диагностика синдрома
Диагностика синдрома затрудняется из-за похожести его симптомов на другие заболевания. Возникновение признаков, отмечающихся при синдроме, может быть обусловлено проявлениями:
- параселлярных и опухолей средней ямки черепа, крыловидной кости, гипофиза;
- ретробульбарных объемных процессов;
- аневризмов сонной артерии;
- периостита;
- остеомиелита и др.
Также симптоматика характерна для миастенических расстройств, заболеваний щитовидной железы, височного артериита, менингита, рассеянного склероза, мигрени с аурой. Все заболевания могут стать источником образования офтальмоплегии в результате дисфункции нервов черепно-мозговой области.
Поэтому при обращении в медучреждение пациенту необходимо пройти диагностику. На первом этапе показан осмотр офтальмолога. Он исследует поля и остроту зрения, состояние глазного дна.
После осмотра глаз к работе подключается невролог. Врач опрашивает пациента в ходе сбора анамнеза. Также показано проведение детального осмотра.
Среди методов инструментальной диагностики выделяют:
- КТ (компьютерную томографию) мозга и турецкого седла;
- МРТ (магнитно-резонансную томографию) головного мозга и турецкого седла.
- также проводится ангиография и эхография.
Если при диагностике в ходе МРТ-исследования выявляется гранулематозное воспаление наружной стенки кавернозного синуса, то диагностируется синдром Толоса-Ханта.
Для подтверждения результата проводится биопсия. При отсутствии гранулемы ставится диагноз «синдром верхней глазничной щели».
В чем заключается лечение?
Для уменьшения выраженности воспалительного процесса в нейронах рекомендуется воздействовать на патогенез заболевания за счет приема стероидов. Наиболее эффективным является использование пульс-терапии или высоких доз препаратов «Преднизолона», «Метипреда» и «Метилпреднизолона». При обнаружении опухолевого новообразования или гематомы в тканях орбиты и головном мозге проводится операция с их иссечением, что способно незначительно улучшить состояние пациента. После прекращения воспалительного процесса показано использование нейропротекторов и витаминно-минеральных комплексов, способствующих восстановлению нейронов.
ОФтальмологи предупреждают, что полное устранение синдрома верхней глазничной щели невозможно, и после прекращения болезни у пациента наблюдаются остаточные явления.
Синдром верхней глазничной щели: симптомы и лечение
Психотерапевт высшей категории Олег Викторович
43217
Дата обновления: Январь 2020
Верхняя глазничная щель – это пространство размером чуть более 20 мм, которое находится в глубине глазницы и граничит с крыльями клиновидной кости. Данная щель играет роль соединительной полости между черепной ямкой и самой глазницей.
Глазничная полость не пустая – её затягивает особая пленка с проходящими через нее венами и нервными волокнами. Внешнее или внутреннее воздействие на полость может вызвать синдром верхней глазничной щели.
Этот процесс характеризуется поражением нервов черепа с III по VI.
Синдром верхней глазничной щели
Верхняя глазничная щель располагается на границе наружной и верхней стенки в глубине глазницы. Она представляет собой щелевидное пространство (3 на 22 миллиметра), ограниченное большим и малым крыльями клиновидной кости и соединяющее среднюю черепную ямку с полостью глазницы. Верхняя глазничная щель затянута соединительнотканной пленкой, через которую проходят:
- нижняя и верхняя вена;
- отводящий нерв;
- три главные ветви глазного нерва: лобный, слезный и носоресничный;
- блоковый нерв;
- глазодвигательный нерв.
Синдром верхней глазничной щели описывает определенный симптоматический комплекс. Для того чтобы разобраться в причинах, признаках и лечении этого синдрома нужно более подробно рассмотреть структуру орбиты.
Глазница или орбита представляет собой углубление в костях черепа, форма которых похожа на четырехгранную пирамиду. Ее основание обращено кнаружи и кпереди. Высота в области входа составляет 3,5 сантиметра, а длина переднезадней оси и ширина – приблизительно 4,5 и 4 сантиметра соответственно.
В глазницах присутствуют сосуды, жировая клетчатка, наружные мышцы, нервы и глазные яблоки, которые находятся в подвешенном состоянии, что обеспечивается за счет особых соединительнотканных связок. Также там находятся 4 костные стенки: нижняя, наружная, верхняя и внутренняя.
Нижняя стенка орбиты отделяет ее от челюстной пазухи, а внутренняя – граничит с решетчатой костью.
С трех сторон глазница контактирует с придаточными пазухами носа, поэтому в медицинской практике нередко встречаются случаи, когда происходит распространение различных инфекционных и воспалительных процессов с носовых пазух на глаза.
Причины и признаки
Данный синдром можно описать, как сочетание анестезии верхнего века, роговицы и гомолатеральной половины лба с полной офтальмоплегией. Как правило, он вызван поражением глазного, отводящего, блокового и глазодвигательного нерва и возникает при множестве различных состояний: от механических повреждений до заболеваний.
Рассмотрим более подробно основные причины синдрома верхней глазничной щели:
- опухоли головного мозга, расположенные в области глазницы;
- арахноидиты – воспалительные заболевания паутинной оболочки головного мозга;
- менингиты в зоне верхней глазничной щели;
- травматические повреждения орбиты.
При синдроме верхней глазничной щели наблюдается определенная клиническая картина, которую можно характеризовать с помощью следующих симптомов:
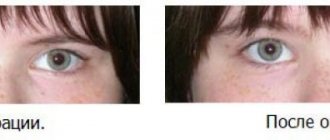
- Птоз верхнего века. Опущение верхнего века вплоть до полного закрытия глазной щели встречается и у детей, и у взрослых людей.
- Паралич глазных мышц из-за патологии глазодвигательных нервов – офтальмоплегия. В большинстве случаев этот синдром проявляется обездвиженностью глазного яблока.
- Уменьшение тактильной чувствительности кожи век и роговицы.
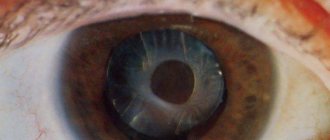
- Расширение зрачка – мидриаз. Это состояние может возникать как в естественных условиях, например, при снижении уровня освещенности, так и при отравлении некоторыми химическими веществами.
- Расширение вен сетчатки и другие изменения артерий.
- Вялотекущее воспаление роговицы, которое развивается при поражении тройничного нерва – нейропаралитический кератит.
- Пучеглазие (выстояние) глазного яблока – экзофтальм.
При возникновении 2-х и более признаков этой патологии обязательно обратитесь к врачу-окулисту!
При данном синдроме вышеописанные симптомы могут быть выражены не полностью, а частично. Этот факт также следует учитывать при диагностике глазных заболеваний.
Клиническая картина
В медицинской практике описывается случай осмотра и лечения пациента с вышеотмеченным синдромом. Из записей окулиста… «Глазное яблоко находится в неподвижном состоянии. Зрачок расширен. Верхнее веко опущено. Кожная чувствительность в области разветвления окончаний ветви тройничного нерва и роговицы отсутствует.
Наблюдается небольшое расширение вен глазного дна и экзофтальм. Аккомодация нарушена, поэтому больной не может ни читать, ни писать на обычном расстоянии. Подобному состоянию предшествуют заболевания центральной нервной системы, что позволяет выявить предварительную причину возникновения этой патологии.
Рекомендации: для назначения лечения потребуются консультации нейрохирурга и невропатолога».
К сведению! Аккомодация – это способность глаза приспособиться к изменениям расстояния при рассматривании предметов.
Схема лечения данного синдрома определяется с учетом фактора, его спровоцировавшего, поэтому очень важно при наблюдении симптомов этого состояния сразу же обратиться к врачу-окулисту и терапевту. Эти медицинские специалисты при необходимости перенаправят вас к невропатологу и т.д.
Лечение основывается на устранении не только причины заболевания, но и сопутствующих ему состояний: птоза, паралича, расширения вен или зрачка. Поэтому оно требует времени и усилий.
с упражнениями для глаз:
Источник: https://prosindrom.com/neurological/sindrom-verhnej-glaznichnoj-shheli.html
Профилактика
Поскольку природа заболевания не изучена, профилактические мероприятия сводятся к ведению здорового образа жизни и своевременному обращению за медицинской помощью. Ранняя диагностика и лечение предупреждают развитие серьезных осложнений.
Прогноз в большинстве случаев благоприятный, так как с помощью лечения удается добиться стойкой ремиссии. Некоторые авторы (Gimenez-Roldan et al.) сообщают о случаях рецидивов через 13 лет после постановки диагноза и успешного лечения.
Механизм развития синдрома
Учитывая то, что этиология заболевания остается неизвестной, патогенез тоже нельзя полностью изучить. Независимо от причин, по которым развивается патология, поражаются лишь определенные структуры глаза и нервной ткани. Как известно, второе название заболевания – синдром верхней глазничной щели. Это связано с патогенезом, ведь поражению подвергаются нервы и сосуды, которые проходят через неё. В первую очередь отмечаются изменения со стороны глазничной вены и артерии. В результате нарушается трофика тканей. Помимо этого, повреждается кавернозный синус, который прилегает к верхней глазничной щели. Артерии, кровоснабжающие его, воспаляются, а ткань гипертрофируется. Как известно, через щель проходят следующие черепно-мозговые нервы: блоковый, отводящий, часть тройничного и глазодвигательный. В некоторых случаях поражаются все эти пары. При этом страдает способность вращать глазное яблоко. Иногда нарушается функция одной или двух пар нервов.
Симптоматика заболевания
Для синдром верхней глазничной щели характерны следующие симптомы:
- При опущении верхнего века возникает птоз. Глазная щель может полностью или частично закрыться.
- В результате развития патологического состояния глазодвигательных нервов может отмечаться возникновение паралича мышц глаза. Это состояние носит название офтальмоплегии. У больного человека отмечается отсутствие двигательной активности глазного яблока.
- Кожа век и роговицы становится менее чувствительной при тактильном контакте.
- После поражения может расшириться зрачок (мидриаз). Такое состояние обуславливается снижением количества света, а также отравлением химическими веществами.
- При синдроме расширяются вены сетчатки, а также происходят изменения в артериях.
- В результате поражения тройничного нерва воспаляется роговица. Процесс носит название нейропаралитического кератита и протекает вяло.
- Иногда наблюдается возникновение пучеглазия – экзофтальмы, при котором происходит выстояние глазного яблока.
Признаки синдрома могут выявляться не в полной мере. Это зависит от степени и количества поражения нервов. Если больной ощущает два и более тревожных признака, необходимо экстренно посетить врача для обследования.
Особенности клинической картины
Симптоматика болезни в зависимости от ее происхождения имеет как общие черты, так и отличительные особенности для каждого отдельного
случая.
Аутоиммунный синдром Толосы-Ханта развивается после перенесенных инфекций, нервных стрессов, переохлаждения. Для него характерно острое начало, умеренные или сильно выраженные боли в области глазного яблока.
Чаще поражается глазодвигательный нерв с ограничением движения глаза внутрь и . У больных наблюдается расходящееся косоглазие, опущение верхнего века, экзофтальм легкой степени, отек конъюнктивы (оболочки глаза).
Болевая офтальмоплегия, вызванная врожденным нарушением мозгового кровообращения, возникает на фоне стабильно повышенного артериального давления.
Отличается острым характером и умеренным болевым синдромом. Поражаются отводящий и глазодвигательный нервы. Пучеглазие и отек при этом варианте не наблюдается.
Экзофтальм, как один из симптомов СТХ
При наличии опухоли заболевание начинается подостро. Основные симптомы синдрома Толосы-Ханта в этом случае: экзофтальм, значительный отек оболочки глазного яблока, паралич черепно-мозговых нервов (одного или нескольких).
Синдром при орбитальном миозите развивается умеренно, с интенсивными болями и ярко выраженным пучеглазием, отеком и расстройством зрения (диплопия).
Синдром Толосы-Ханта, наступивший вследствие воспаления оболочки мозга развивается стремительно. При этом отсутствуют симптомы инфекции и менингеальные знаки (рефлекс Кернига, повышенный тонус мышц ─ ригидность). Отечность и экзофтальм не проявляются.
Идиопатическому СТХ подвержены люди старческого возраста. Болевой синдром выражается не всегда.
Общие симптомы синдрома:
- развивается болезнь всегда односторонне;
- одновременное развитие паралича мышц глаза и резкой боли внутри глазницы;
- поражение глазодвигательных нервов;
- прогрессивное начало симптоматики, от нескольких дней до нескольких недель;
- внезапное, беспричинное ослабление основных симптомов заболевания (ремиссия);
- вероятность рецидивов спустя несколько месяцев или лет.
Как это выглядит в жизни:
Симптомы при заболеваниях глазницы
Для синдром верхней глазничной щели характерны следующие симптомы:
- При опущении верхнего века возникает птоз. Глазная щель может полностью или частично закрыться.
- В результате развития патологического состояния глазодвигательных нервов может отмечаться возникновение паралича мышц глаза. Это состояние носит название офтальмоплегии. У больного человека отмечается отсутствие двигательной активности глазного яблока.
- Кожа век и роговицы становится менее чувствительной при тактильном контакте.
- После поражения может расшириться зрачок (мидриаз). Такое состояние обуславливается снижением количества света, а также отравлением химическими веществами.
- При синдроме расширяются вены сетчатки, а также происходят изменения в артериях.
- В результате поражения тройничного нерва воспаляется роговица. Процесс носит название нейропаралитического кератита и протекает вяло.
- Иногда наблюдается возникновение пучеглазия – экзофтальмы, при котором происходит выстояние глазного яблока.
Признаки синдрома могут выявляться не в полной мере. Это зависит от степени и количества поражения нервов. Если больной ощущает два и более тревожных признака, необходимо экстренно посетить врача для обследования.
Данное заболевание сравнивают с другими патологиями глаз и нервной системы. В первую очередь необходимо исключить воспалительные процессы головного мозга и его оболочек, а также опухоли. При подозрении на менингит или энцефалит выполняется спинномозговая пункция. Для того чтобы исключить доброкачественные новообразования и рак, пациенту проводят МРТ, КТ головного мозга и рентген черепа.
Заболевание дифференцируют с лимфомами, кистой кавернозного синуса и его тромбозом. Также подобные симптомы могут наблюдаться при системных патологиях, таких как саркоидоз, миозит орбиты, мигрени и т. д. Чтобы поставить точный диагноз, больного должны осмотреть различные специалисты: офтальмолог, невропатолог, сосудистый хирург, эндокринолог.
- Внешний осмотр с оценкой положения глазных яблок в глазнице их симметричности, подвижности и смещаемости при легком надавливании пальцами.
- Проведение ощупывания наружных костных стенок глазницы.
- Экзофтальмометрия – это процедура, которая нужна для уточнения степени смещения глазного яблока.
- Ультразвуковая диагностика – это выявление изменений мягких тканей глазницы в непосредственной близости от глазного яблока.
- Рентгенография, компьютерная томография, магнитно-резонансная томография. Это методы, которые определяют нарушение целостности костных стенок глазницы, инородные тела в глазнице, воспалительные изменения в опухоли.
Это основные методы диагностики, которые активно используются на сегодняшний день. Определенный метод диагностики должен назначать только квалифицированный специалист.
Смещение кверху или книзу может встречаться при травмах, воспалительных процессах, опухолях, изменениях кровеносных сосудов в глазнице, а также эндокринной офтальмопатии. Нарушение подвижности глазного яблока в определенных направлениях – наблюдается при тех же состояниях, что и предыдущие напряжения. Отек век, покраснение кожи век, экзофтальм наблюдается при воспалительных заболеваниях глазницы.
Что это за синдром?
Синдром вызван поражением глазного, отводящего, блокового и глазодвигательного нерва
Механизм болезни заключается в поражении структуры самих тканей, которые проходят в области вен и нервных пучков. Иногда она распространяется на блоковые, отводящие и глазодвигательные нервы. Такие проявления синдрома приводят к постоянной боли в области орбиты глаза, а со временем – к ухудшению зрения.
Причины нарушения
Синдром верхней глазничной щели может развиваться под влиянием следующих факторов:
- Доброкачественные и злокачественные образования в мозге. Когда расположение опухоли близко к глазу, то она оказывает воздействие и на нервные пучки.
- Арахноидит – воспалительный процесс в паутинной оболочке также приводит к развитию синдрома.
- Менингит может становиться причиной такого осложнения, если он локализуется в зоне верхней глазной щели.
- Попадание инородного предмета. Трение глаз грязными руками или случайное попадание более крупных частиц может привести к сдавливанию нервного пучка и развитию синдрома.
- Травмирование глазной орбиты – один из самых распространенных факторов, влияющих на формирование условий для развития болезни.
- Неврологические патологии.
Патология затрагивает одинаково и женщин и мужчин. Чаще всего встречается у пожилых людей, когда внутренние системы становятся более хрупкими.
Симптомы
Появление данного заболевания характеризуется такими симптомами:
- Возникает полное или частичное перекрытие глаза. Данное проявление называется птозом.
- Патологический процесс может становиться причиной паралича мышц глазного аппарата. Такой симптом называется офтальмоплегией. На осмотре офтальмолог устанавливает полное отсутствие движимости глазного яблока.
- Роговица и кожа века становятся практически нечувствительными к прикосновениям.
- В случае, когда синдром на серьезной стадии, может проявиться мидриаз – сильное расширение зрачка. Обычно оно вызвано недостаточным количеством света, который попадает на хрусталик, и отравлением токсинами.
- Еще одним симптомом является расширение вен сетчатки.
- Доктор может выявить также воспаление роговицы, которое возникает на фоне поражения тройничного нерва. Это нейропаралитический кератит. Как правило, процесс протекает очень медленно.
- В редких случаях проявляется экзофтальма или пучеглазие.
В зависимости от степени и количества пораженных нервов симптомы могут быть проявлены не в полной мере. Когда человек сам ощущает какие-либо тревожные признаки, он должен незамедлительно обратиться к офтальмологу для обследования.
Патогенез
Описать состояние при данном заболевании весьма непросто. Если сочетать в одном анестезию верхнего века, половины лба и роговицы с полной офтальмологией можно соотнести схожие параметры. Обычно это состояние возникает, когда поражаются глазной, отводящий и глазодвигательный нервы. Это возникает, в свою очередь, при различных состояниях – от небольшого ряда патологий до повреждений механического характера.
Основная группа причин данного синдрома:
- расположенная в области глазницы опухоль головного мозга;
- отклонения паутинной оболочки головного мозга, обладающие воспалительной природой – арахноидиты;
- менингиты в области верхней глазной щели;
- травма глазницы.
Клиническая картина, проявляющаяся при синдроме верхней глазной щели, характерна исключительно для данного недуга.
Симптомы заболевания:
- птоз верхнего века;
- паралич глазных мышц, вызванный патологией глазных нервов – офтальмоплегией;
- низкая тактильная чувствительность в области роговицы и век;
- мидриаз – расширение зрачка;
- расширенные вены сетчатки;
- воспаление роговицы вялотекущего состояния.
- экзофтальм – пучеглазие.
Синдромы не обязательно полностью выражаются, порой и частично. Во время диагностики данный факт всегда учитывается. Если два или более признаков совпадают, нужно немедленно обращаться к офтальмологу.
Причины и признаки
Данный синдром можно описать, как сочетание анестезии верхнего века, роговицы и гомолатеральной половины лба с полной офтальмоплегией. Как правило, он вызван поражением глазного, отводящего, блокового и глазодвигательного нерва и возникает при множестве различных состояний: от механических повреждений до заболеваний.
Рассмотрим более подробно основные причины синдрома верхней глазничной щели:
- опухоли головного мозга, расположенные в области глазницы;
- арахноидиты – воспалительные заболевания паутинной оболочки головного мозга;
- менингиты в зоне верхней глазничной щели;
- травматические повреждения орбиты.
При синдроме верхней глазничной щели наблюдается определенная клиническая картина, которую можно характеризовать с помощью следующих симптомов:
- Птоз верхнего века. Опущение верхнего века вплоть до полного закрытия глазной щели встречается и у детей, и у взрослых людей.
- Паралич глазных мышц из-за патологии глазодвигательных нервов – офтальмоплегия. В большинстве случаев этот синдром проявляется обездвиженностью глазного яблока.
- Уменьшение тактильной чувствительности кожи век и роговицы.
- Расширение зрачка – мидриаз. Это состояние может возникать как в естественных условиях, например, при снижении уровня освещенности, так и при отравлении некоторыми химическими веществами.
- Расширение вен сетчатки и другие изменения артерий.
- Вялотекущее воспаление роговицы, которое развивается при поражении тройничного нерва – нейропаралитический кератит.
- Пучеглазие (выстояние) глазного яблока – экзофтальм.
При возникновении 2-х и более признаков этой патологии обязательно обратитесь к врачу-окулисту!
При данном синдроме вышеописанные симптомы могут быть выражены не полностью, а частично. Этот факт также следует учитывать при диагностике глазных заболеваний.
Осложнения СВГЩ
Последствия патологии могут быть как прямые, вследствие симптомов, так и косвенные, происходящие от первопричины:
- Синдром ленивого глаза. Падение остроты зрения с одной стороны из-за временного ухудшения видимости;
- Атрофия глазного нерва;
- Абсцесс головного мозга в результате запущенного менингита;
- Потеря функций ЦНС из-за передавливания крупной опухолью;
- Онкология.
Нельзя сказать, что все это ждет пациента с СВГЩ, но отсутствие квалифицированной помощи становиться причиной различных патологий зрительного аппарата и головного мозга.
Клинические признаки
У части больных кроме болевых ощущений может наблюдаться экзофтальм и отек конъюнктивы. Заболевание, как правило, начинается именно с выраженных болевых ощущений в области за глазным яблоком, в височной, лобной, надбровной области. Спустя несколько дней (обычно не позже 14 дней, реже одновременно) присоединяются двоение в глазах, ограничение подвижности глазного яблока и косоглазие на стороне боли. Примерно у 1/4 больных при поражении всех нервов, которые проходят через верхнюю глазничную щель, развивается полное нарушение движений глазным яблоком во всех отведениях.
Чаще встречаются «неполные» формы синдрома Толосы-Ханта, при которых в патологический процесс вовлекаются ветви глазодвигательных, тройничного, зрительного нервов в различных сочетаниях. У части больных наблюдаются экзофтальм и отек конъюнктивы глазного яблока. Средняя длительность болевого ощущения составляет около двух месяцев. Также, в единичных случаях, может наблюдаться повышение температуры тела до субфебрильных значений, неспецифические изменения в клиническом анализе крови.