Строение роговой оболочки глаза
Роговица – это прозрачная часть наружной оболочки глаза полусферической формы. В норме роговая оболочка полностью прозрачна. Она состоит из 5 слоев:
- Эпителий – наружный гладкий слой. Через него обеспечивается поступление питательных веществ в глубокие слои из слезной жидкости. Слой хорошо регенерирует.
- Боуменова мембрана. Самый прочный слой, но высоко проницаем для бактерий.
- Строма – основное вещество.
- Десцеметова мембрана. Оболочка легко травмируется механическими предметами, но при воздействии термических, химических или бактериальных агентов длительное время сохраняет целостность. При сморщивании этой оболочки возникает десцеметит.
- Эндотелий – внутренний слой, через который происходит питание роговой оболочки из внутриглазной жидкости.
Слои роговицы.
Роговая оболочка выполняет светопроводящую и светопреломляющую функции. При нарушении ее прозрачности или сферичности происходит выраженное снижение зрения.
Симптомы
Эта патология начинается в подростковом возрасте, затрагивает оба глаза в равной степени. Течение заболевания очень медленное, пациент не замечает развития патологии на начальных стадиях. Первым симптомом кератопатии становится снижение чувствительности роговой оболочки. При этом отсутствуют признаки воспаления глаза, то есть боли и покраснения не наблюдается. При исследовании зрительного анализатора подростка офтальмолог может заметить небольшие линейные помутнения в центральной части роговицы, десцеметит. Эпителий роговой оболочки не повреждается, зрение не ухудшается.
В зависимости от формы помутнений выделяют следующие виды первичных кератопатий:
- пятнистые;
- узелковые;
- решетчатые;
- комбинированные.
К 40 годам помутнения разрастаются на периферическую часть. Пациент может заметить ухудшение зрения, помутнение перед глазами. При офтальмологическом исследовании выявляется повреждение эпителия и более выраженный десцеметит. Это проявляется светобоязнью, рефлекторным зажмуриванием век (блефароспазмом).
Диагностические мероприятия
Основным методом диагностики является наружный осмотр пациента. Это позволяет определить патологические образования из слизи и клеток эпителия.
Чтобы улучшить визуализацию элементов, ткани глаза окрашивают флуоресцеином.
Дополнительно может потребоваться проведение биомикроскопии при помощи щелевой лампы. Такое исследование используют для обнаружения поверхностного точечного кератита.
В рамках комплексной диагностики кератопатии широко применяют следующие методы:
- Визометрия, чтобы определить остроту зрения пациента;
- Ангиография. Методика позволяет выявить кистозный отек макулы;
- Тонометрия. Эффективный метод измерения внутриглазного давления;
- Офтальмоскопия. Проводится для детального изучения глазного дна;
- Электронная микроскопия. Метод позволяет определить наличие патологических включений в эпителиоцитах;
- МРТ головного мозга, чтобы определить развитие инсульта или опухоли, если прочие причины заболевания установить не удалось.
Лечение
Для лечения первичных дистрофий применяются регенерирующие капли и мази, препараты улучшающие трофику тканей. Определенный эффект оказывает прием поливитаминных комплексов. При выраженном снижении остроты зрения проводится пластика (пересадка) роговой оболочки. Важной особенностью первичных кератопатий является возникновение повторных помутнений и десцеметитов на донорской роговице. В связи с этим в среднем через 15 лет таким пациентам требуется повторная трансплантация роговой оболочки.
Народные средства
Народные рецепты без врачебной медицины от кератопатии не избавят, но они могут быть использованы в качестве дополнительного средства, но перед применением таких препаратов нужно обязательно проконсультироваться с врачом.
Рассмотрим приготовление нескольких народных лекарств.
- Взять 20 г цветков донника, насыпать в кастрюльку и залить 12 стакана воды, кипятить минут 10-15. Остудить и процедить, а затем взять марлевую повязку, сочить в растворе и приложить к глазу, закрепив пластырем. Компресс держать 25-30 минут, повторяя процедуру 3 раза в день.
- Трава очанка хорошо восстанавливает зрение, очень помогает при кератопатии. Для приготовления раствора 200 гр кипятка вливают в емкость с 1 ст. ложкой сушеной очанки. Вскипятить и снять с огня, укутать на 40 минут. Процеженным и теплым отваром можно промывать глаза, делать компрессы и закапывать перед сном в каждый глаз по 3 капли.
- Помутнение роговицы лечат при помощи сибирской пихты, закапывая по 1 капле живицы в каждый глаз перед сном.
Первичная форма отечной кератопатии
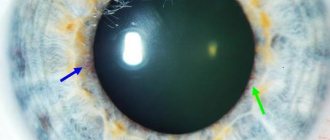
Отечная дегенерация роговицы глаза является особой формой первичных кератопатий. При этой патологии происходит недоразвитие эпителия и эндотелия роговой оболочки. На начальных этапах заболевания офтальмолог определяет изменение внутреннего слоя. При микроскопии определяется феномен “капельной” роговицы. Появление таких измененных клеток в виде “капель” говорит о разрушении внутреннего слоя. В результате внутриглазная жидкость начинает пропитывать роговую оболочку, вызывая ее отек.
Отек стромы приводит к значительному снижению зрения. На поздних стадиях внутриглазная жидкость пропитывает передний эпителий, вызывая нарушение целостности роговой оболочки, обнажение нервных окончаний. У пациента развивается выраженный роговичный синдром: появляются светобоязнь, блефароспазм, боль, слезотечение.
Лечение отечной формы дегенерации на начальных стадиях состоит в применении противоотечных препаратов, лекарственных средств улучшающих трофику. Когда патология затрагивает передний эпителий обязательно применение защитных лечебных контактных линз, мазей на основе витамина А, регенерирующих мазей. Лечебные контактные линзы и препараты на мазевой основе позволяют защитить высокочувствительные нервные окончания роговой оболочки от травмирующего действия окружающей среды.
Радикальным методом лечения является трансплантация роговицы. Из физиотерапевтических методов применяется лазерная стимуляция.
Проявление болезни
Пациент, как правило, приходит к офтальмологу с жалобами на резь в глазах, на ощущение инородного тела. Он испытывает дискомфорт при моргании, боль и резь при движении глаз.
Ощущение инородного тела в глазу
Если симптомы не лечить, постепенно наступает помутнение роговицы. Если опять же не оказать своевременную медицинскую помощь, на пораженном органе может сформироваться бельмо. Это вызывает значительное снижение зрения у пациента.
При подобной патологии опасно присоединение вторичной инфекции.
Буллезная форма заболевания характеризуется не только мутной роговицей. На ней обнаруживаются при осмотре точечные эрозии и язвочки, которые сопровождаются сильным болевым синдромом.
Вторичные дистрофии
Ко вторичным дистрофиям относятся дегенерации роговицы глаза, возникшие в результате какого-либо заболевания зрительного анализатора. К ним относятся буллезная и лентовидная кератопатия.
Читайте в отдельной статье: Что делать при тонкой роговице глаза: причины и коррекция зрения
Буллезная дистрофия
Буллезная или эпителиально-эндотелиальная дистрофия (ЭЭД) возникает после травматизации роговой оболочки, ожога или оперативного лечения. При этом дегенерация может возникнуть как в результате самого оперативного лечения, так и в результате периодического контакта задних слоев роговой оболочки с опорными элементами интраокулярной линзы (после экстракции катаракты).
При ЭЭД в результате травматизации возникает локальное повреждение эндотелия. Через образовавшийся дефект в поверхностные слои проникает водянистая влага, вызывающая отек и утолщение роговой оболочки. Если повреждение находится на периферии, снижения зрения не происходит. Роговичный синдром (блефароспазм, боль, слезотечение, светобоязнь) возникает в запущенных стадиях, когда отек достигает поверхностного слоя и становится виден невооруженным глазом. На эпителии образуются пузыри (буллы), когда они лопаются, оголяются нервные окончания роговой оболочки.
Отличительной особенностью ЭЭД является возможность полного выздоровления. Лечение буллезной кератопатии аналогично лечению отечной формы первичной дегенерации. Если кератопатия роговицы возникла после операции катаракты, требуется повторное оперативное вмешательство по фиксации интраокулярной линзы. Трансплантация донорской роговицы в качестве метода лечения буллезной кератопатии используется редко.
Лентовидная кератопатия
Этот вид атрофии роговицы глаза возникает в слепых глазах. При длительной потере зрения (чаще всего в результате травмы или глаукомы) развивается нарушение трофики глазного яблока, гипотония глазодвигательных мышц, меняется состав внутриглазной жидкости. Спустя годы после потери зрения начинается атрофия роговицы глаза (ее поверхностных слоев). На роговой оболочке обнаруживается горизонтальное видимое помутнение, сама роговица становится шероховатой. Разрастание помутнения проходит с периферии к центральной части.
Слепые глаза с атрофией роговицы подлежат удалению и последующему протезированию.
Причины возникновения
Этиология кератопатии напрямую связана с формой заболевания.
Буллезный тип
Заболевание возникает на фоне хирургического лечения глаукомы, катаракты, перенесенных инфекционных заболеваний, воспаления роговицы. Вследствие перечисленных процессов снижается способность эндотелия восстанавливать свою целостность и работоспособность. Как результат ткани глаза не регенерируются, что провоцирует изменение формы и размеров клеток. При отсутствии лечения развивается некроз задней части роговицы, а на ее передней части появляются пузырьки, наполненные жидкостью.
Липоидный тип
Причиной заболевания нередко становятся такие факторы: генетическая предрасположенность, нарушения липидного обмена.
Лентовидный тип
Отложение кальциевых солей на роговице обычно развивается на фоне травм, перенесенных вирусных инфекций, системных патологий соединительной ткани (полиартриты, волчанка).
Климатический тип
Заболевание развивается вследствие негативного воздействия низкой влажности окружающей среды, контактов тканей глаза с песком, льдом, яркими солнечными лучами.
Хирургическое лечение патологии
Единственным радикальным методом лечения дегенераций роговицы глаза является операция. В зависимости от вида дистрофии может проводиться кератопластика и кератопротезирование.
Кератопластика
Кератопластика – это пересадка роговицы. Она может быть послойной и сквозной. Послойная кератопластика применяется, когда атрофия роговицы глаза затрагивает только поверхностные слои. Операция проводится под местной анестезией. Хирург удаляет помутневшие поверхностные слои роговой оболочки, а на место образовавшегося дефекта устанавливает донорский трансплантат. В качестве донорского материала используют роговицу с трупных глаз. Трансплантат закрепляют узловыми швами.
Сквозная кератопластика может выполняться как под местной, так и под общей анестезией. Удаляются полностью все слои участка роговицы глаза. На их место пересаживается донорская ткань. Опасность представляет выпадение в рану хрусталика и других структур глазного яблока.
Успех операции зависит от приживления трансплантата. Так как в роговице отсутствуют сосуды, донор и реципиент могут не совпадать по группе крови и резус-фактору. При послойной кератопластике приживление обычно проходит хорошо, реакции отторжения трансплантата встречаются редко.
Прогноз сквозной кератопластики зависит от сохранности заднего эндотелия роговицы донора.
Кератопротезирование
В случае невозможности проведения кератопластики выполняется кератопротезирование. Вместо донорской роговицы на место дефекта устанавливается пластиковый кератопротез. Операция проводится в два этапа. На первом этапе крепления протеза размещаются между слоями бельма роговицы. После их срастания с собственными тканями (обычно в течение месяца) выполняется второй этап – удаление бельма. Полного восстановления зрения в результате кератопротезирования не происходит, предпочтительнее проведение кератопластики.