Препараты для лечения цистита
Особенность назначаемых препаратов при цистите в том, что они из разных групп антибиотиков.
У них есть общая характеристика – высокая концентрация антибиотика в моче и выраженное воздействие на кишечную палочку.
Из группы ципрофлоксацина лечатся самим ципрофлоксацином, ципринолом, ципробаем и другими подобными препаратами.
Лечатся и офлоксацинами – офлоксацином, заноцином, таривидом и другими подобными препаратами.
Препараты с норфлоксацином, типа нолицина, норбактина и нормакса.
Есть и другие препараты из других групп.
Но антибиотикотерапия должна обязательно проходить по назначению и под контролем врача.
7 симптомов цистита, вызванного кишечной палочкой
Особое внимание необходимо уделить тому, как проявляет себя цистит, причиной которого стала кишечная палочка.
Это заболевание может вызывать следующие симптомы:
- учащенное мочеиспускание, в том числе и ночью;
- боль и дискомфорт внизу живота, а также жжение и рези при мочеиспускании;
- наличие крови и хлопьев в моче;
- изменение цвета мочи, появление нетипичного неприятного запаха;
- необходимость прилагать усилия для начала мочеиспускания;
- общая слабость и недомогание;
- возможно повышение температуры тела, ухудшение самочувствия, тошнота, рвота.
Если вы обнаружили у себя хотя бы один из симптомов, постарайтесь в ближайшее время обратиться к врачу, чтобы как можно скорее начать диагностику и лечение.
Боли при цистите
Практически у каждой женщины хотя бы раз в жизни был цистит.
Причём, для него очень характерны болезненные ощущения.
При опорожнении мочевого пузыря больная испытывает острую боль – как будто ее колют тысячей острых предметов.
Если мочеиспускание произошло, ощущается жжение, продолжаются ложные позывы к опорожнению мочевого пузыря, дискомфорт в нижней трети живота и в тазу.
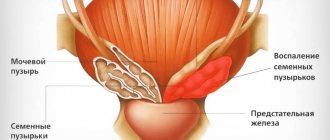
Зачастую цистит проявляется вместе с уретритом, поскольку поражаются уретра и мочевой пузырь.
Виды анализов на выявление кишечной палочки: показания, правила подготовки и забора материала
Сеть независимых лабораторий «ИНВИТРО» предлагает более 1700 типов медицинских услуг по доступным ценам. Узнать цены…
Контроль качества лабораторных исследований, осуществляемый по международным стандартам, повышает вероятность получения достоверных результатов анализов. Найти ближайшую лабораторию…
Частные лаборатории, оказывающие медицинские услуги в cito-режиме, могут стать хорошим решением для тех, кому необходимо как можно скорее сдать биоматериал на анализ. Как подготовиться?
Результаты исследований можно получить:
- в личном кабинете;
- по телефону;
- по электронной почте;
- в любом из медицинских офисов.
Подробнее…
Вызвать врача на дом — это удобно и практично. Узнать больше…
В нашем организме живут миллионы бактерий — их общий вес составляет около двух килограммов. Кишечная палочка занимает среди них далеко не последнее место. Эта бактерия может долгое время помогать человеку в формировании микрофлоры и пищеварении, а может в один момент превратиться в серьезную медицинскую проблему. В нашей статье мы расскажем о способах выявления кишечной палочки.
Кишечная палочка: две стороны одной медали
Кишечная палочка, или Escherichia coli (Эшерихия коли) — это палочковидная бактерия, которая обитает в кишечнике человека и некоторых животных. Существует более сотни разновидностей этой палочки. Большинство из них совершенно безвредны, но некоторые могут вызвать серьезные заболевания.
Кстати Один из редких видов кишечной палочки — штамм О141:Н4 — стал знаменит из-за эпидемии в Европе в 2011 году. Тогда в странах Европы и северной Америки за период с мая по июнь заболело примерно 4 000 человек, из них 43 человека погибло.
У здорового человека Escherichia coli живет в толстом кишечнике. Ее количество обычно составляет 104–1010 КОЕ в 1 мл содержимого. В кишечнике эта бактерия участвует в переваривании пищи, синтезирует нужные нам витамины, а также производит органические кислоты. Эти кислоты создают благоприятную среду для развития лакто- и бифидобактерий.
У организма человека есть различные механизмы, которые помогают контролировать количество бактерий и ограничивать места их «обитания». Но если механизм дает сбой, могут возникнуть как легкие проходящие расстройства, так и действительно серьезные заболевания, иногда с летальным исходом. Из-за кишечной палочки могут развиваться различные заболевания: от диареи до тяжелого менингита и коли-сепсиса. Обнаружение бактерии в любых органах, кроме толстого кишечника, уже говорит о развитии нарушений.
Чаще всего кишечная палочка попадает в другие органы при нарушении гигиены или при снижении иммунитета. Попадая в женскую половую систему, она вызывает кольпит, аднексит, другие воспалительные заболевания. Особенно опасно заражение при беременности и после родов. Это может вызвать внутриутробную инфекцию у ребенка и стать причиной послеродового эндометрита у матери. Мужчин эта опасность тоже не обходит стороной. Кишечная палочка, попавшая в уретру, может вызвать уретрит, простатит, воспаление придатков и яичек.
Кроме этого, нормальная кишечная палочка может мутировать и становиться действительно опасной. Некоторые виды этой бактерии, например O157:H7, O104:H4, O121 и O104:H21, выделяют сильные токсины. Они могут вызвать гемолитико-уремический синдром, перитонит, пневмонию, пищевые отравления.
Чаще всего мутировавшая кишечная палочка попадает в организм вместе с продуктами питания, такими как немытые овощи, плохо обработанное мясо, молоко. Но в некоторых случаях такие штаммы могут образоваться внутри организма в результате мутаций и обмена генами.
Когда может быть назначен анализ
Патогенная кишечная палочка нередко вызывает диарею. Обычно эшерихиозом страдают дети младшего возраста и люди, путешествующие в страны с низким уровнем гигиены (так называемая диарея путешественников). Вовремя проведенный анализ позволит выявить кишечную палочку и начать лечение.
Некоторые опасные штаммы кишечной палочки могут вызвать гемолитико-уремический синдром (ГУС). Это тяжелое состояние, при котором в мелких сосудах образуется большое количество тромбов, собственные эритроциты разрушаются и возникает полиорганная недостаточность — тяжелая стресс-реакция организма. При любом подозрении на ГУС обязательно проводят анализ на энтеропатогенные (опасные) эшерихии.
Обычный бактериологический анализ, который проводят при воспалительных заболеваниях органов половой системы, послеродовых эндометритах и других, — также может показать наличие кишечной палочки.
Еще одним показанием к проведению исследования является дисбактериоз. Изменение состава микрофлоры кишечника может привести к проблемам с пищеварением, к урчанию и болям в животе. Нарушение образования витаминов и повышенное всасывание токсинов приводит к слабости, утомляемости и другим неспецифическим симптомам.
Какие типы анализов назначают при подозрении на патологический процесс
Кишечную палочку можно обнаружить в кале, в моче, в мазках с поверхности половых органов или из ран, при посеве промывных вод. Также во время исследований она может быть обнаружена в ране, в легких.
Основным методом анализа для обнаружения кишечной палочки является бактериологический посев. Для этого небольшое количество материала помещают в питательную среду, на которой бактерии очень хорошо размножаются. Результат подсчитывают через несколько дней по количеству образовавшихся колоний. Единица измерения — КОЕ/мл, то есть количество бактерий, из которых при исследовании выросли колонии, в миллилитре материала.
На выращенных колониях проводят тест с чувствительностью к антибиотикам или бактериофагам. Для этого в чашку Петри помещают микробы и выкладывают на ее поверхность диски, содержащие определенный антибиотик. Если антибиотик действует, рядом с диском образуется «пустое» кольцо, в котором роста микроорганизмов нет. Так же поступают и с бактериофагами.
Кроме ручного способа существует и полуавтоматический метод исследования чувствительности. Для этого микроб «засевают» не на чашки Петри, а на специальные кассеты, уже содержащие определенный набор антибиотиков. После эти кассеты помещают в анализатор.
Также существует метод ПЦР-диагностики. Он позволяет сказать, присутствует ли в материале патогенная кишечная палочка. Но ни количество бактерий, ни их чувствительность к лекарственным препаратам этот метод не покажет.
Другие методы, которые не подразумевают выделение чистой культуры кишечной палочки, могут сказать о заражении только косвенно. Например, в общем анализе мочи могут обнаружить бактерии в виде палочек. Но для того чтобы определить их вид придется сдавать дополнительно бактериологический посев. Похожая ситуация и с копрограммой. Анализ может дать представление о состоянии желудка и кишечника, но не позволяет выявить конкретные бактерии.
Общий анализ крови позволяет выявить характерные для воспалительных заболеваний сдвиги. Но они могут быть вызваны не только эшерихиозом, но и дизентерией, пневмонией или любым другим воспалительным заболеванием.
Как сдавать биоматериал для анализа на кишечную палочку
Любое бактериологическое исследование нужно проводить до начала лечения антибиотиками. В противном случае можно получить ложноотрицательный результат.
Анализ кала на кишечную палочку собирается в стерильную пробирку с транспортной средой. Для этого нужно заранее подготовить судно или другую емкость, тщательно вымыть ее и ополоснуть кипятком. В эту емкость собирается кал после естественной дефекации. Из специальной пробирки с транспортной средой нужно достать аппликатор, погрузить его в несколько участков собранного биоматериала и снова убрать в пробирку, плотно закрыв крышку. Если в собранном материале присутствуют кишечные палочки, бактериологический анализ это покажет.
Знаете ли вы, что… кишечная палочка попадает в организм ребенка в первые же дни его жизни. Уже через 40 часов после рождения кишечник малыша заселен нормальной микрофлорой, в том числе и кишечной палочкой. Такое «сожительство» будет продолжаться всю его жизнь.
Анализ мочи на бактериологическое исследование тоже собирают в специальную стерильную емкость. Собрать материал можно в любое время суток. Перед этим обязательно нужно принять душ, чтобы в емкость не попали бактерии с поверхности кожи. Чем скорее получится доставить материал в лабораторию, тем лучше.
Мазки и соскобы урогенитального тракта при подозрении на уретрит, вагинит и любые другие мочеполовые заболевания, вызванные кишечной палочкой, забирают сразу в лаборатории или на приеме врача. Специальной щеточкой делается соскоб из уретры, со стенок влагалища или с шейки матки. Это не очень приятная процедура, но без нее не обойтись.
В каком виде и когда выдаются результаты
Быстрый анализ, который позволяет выявить в материале ДНК кишечной палочки, проводится за 1–2 рабочих дня. Результат бактериологического анализа на кишечную палочку придется ждать дольше — от 5 до 7 дней. За это время выращивается культура клеток, определяется их вид, проводится анализ на чувствительность к антибиотикам и бактериофагам.
В норме кишечной палочки не должно быть нигде, кроме толстого кишечника. То есть если вы сдаете мочу или мазок, то лучший результат — это отрицательное заключение. Если речь идет о содержимом кишечника, то здесь не должно обнаруживаться энтеропатогенных кишечных палочек, таких как O157:H7. В некоторых лабораториях проводят быстрый ПЦР-тест на целую группу таких бактерий.
При определении чувствительности к антибиотикам или бактериофагам выдается бланк, на котором напротив каждого наименования написана степень влияния препарата на рост бактерии. По такому бланку врач за несколько минут подберет наиболее эффективный для конкретного случая антибиотик.
Где можно сдать анализ на кишечную палочку
Анализ на эшерихиоз можно сдать как в обычной поликлинике, так и в частной лаборатории. Желательно заранее уточнить, какой метод исследования при этом используется.
Бактериологические исследования лучше проводить в клиниках и лабораториях, оснащенных автоматическими и полуавтоматическими анализаторами. Это исключает человеческий фактор, позволяет проводить исследование с широким перечнем антибиотиков и бактериофагов. Такие оснащенные лаборатории имеют как современные государственные больницы, занимающиеся лечением инфекционных болезней, так и частные медицинские центры.
Также стоит обратить внимание на время проведения исследования. Для бактериологического исследования это не менее пяти дней. Раньше бактерия просто не успеет вырасти в достаточном для анализа количестве. Время больше 7–10 дней говорит о том, что исследование будет проводиться в сторонней лаборатории. Это существенный недостаток, поскольку речь идет о транспортировке биоматериала, что нежелательно: чем раньше был доставлен материал, тем более достоверным будет результат.
Так как с результатами исследования еще придется идти к врачу для назначения лечения, не стоит выбирать неизвестные лаборатории по принципу «ближе к телу». Врач может просто не поверить полученным результатам и отправить сдавать анализ заново в свою больницу или в лабораторный центр, которому он доверяет. А это повлечет дополнительные временные и денежные траты.
Кишечная палочка — неотъемлемая часть микрофлоры кишечника. Пока она находится под контролем организма, ее клетки помогают синтезировать витамины, переваривать пищу, создавать благоприятную среду для жизни других полезных микробов. Но любое нарушение этого равновесия грозит патологиями вплоть до серьезных воспалительных заболеваний. К счастью, медицина помогает нам вовремя выявить отклонения от нормы и приять соответствующие меры.
Профилактика цистита
Предотвращение цистита сложная задача, особенно для женщин со слабой иммунной защитой.
У людей, для которых характерно регулярное обострение цистита, такие меры профилактики будут эффективными:
- интимная гигиена, хотя бы однократно в сутки;
- не применять пену для ванны;
- не подмываться ароматизированными косметическими средствами, а лучше пользоваться мягкими очищающими гелями для гениталий;
- не пользоваться, в области гениталий, тальком, пудрами и специальными дезодорантами;
- принимать душ, а не ванну (чтобы не было длительного контакта гениталий с косметическими средствами, используемых для мытья);
- мочится полностью, не сдерживая процесс опорожнения мочевого пузыря;
- мочитесь сразу, после появления такого желания, чтобы уменьшить нагрузку на стенку мочевого пузыря, от этого он более чувствителен к инфекционным возбудителям;
- трусики должны быть хлопчатобумажными, а не нейлоновыми, чтобы в гениталиях не было «парникового» эффекта;
- не пользоваться обтягивающими джинсами и брюками;
- вытирать промежность всегда от вагины к анальному отверстию, а не наоборот, чтобы дополнительно не инфицировать гениталии;
- максимально много пить простую воду (до двух литров в день);
- спринцеваться только по рекомендации врача.
Диагностика
Схема терапевтического вмешательства определяется после получения результатов мазка, взятого с шейки матки. Чтобы результат обследования был точным, важно соблюдать следующие условия:
- за сутки до обследования исключить половые контакты;
- отказаться от употребления вагинальных таблеток и суппозиториев в течение 2-3 суток;
- в день сдачи мазка гигиеническую процедуру провести без использования мыла и любой косметической химии.
Мазок на эшерихию считается положительным при обнаружении кишечной палочки в цервикальном канале, при условии выявления тенденции к снижению численности лактобактерий.
Уро-гиал при цистите
Теперь мы немного поговорим о новом российском лекарственном препарате Уро-гиале, доказавшему свою эффективность при цистите.
Этот раствор содержит гиалуроновую кислоту, которая выстилает слизистую оболочку мочевого пузыря, эластичным покрытием.
И можно лечить цистит, без опасения повредить эту стенку при терапевтическом воздействии.
Уро-гиал показан при хроническом рецидивирующем цистите, лучевых и интерстициальных циститах.
Какой врач лечит цистит
Воспалением мочевого пузыря должны заниматься урологи.
Но женщины с циститом зачастую обращаются за помощью к гинекологу, проявляя свою некоторую неосведомленность.
Ведь мочевой пузырь, как и мочеиспускательный канал, принадлежат к мочевыделительной системе, а не к половой.
И врач-гинеколог может быть недостаточно осведомлен обо всех тонкостях протекания цистита, и назначить недостаточное лечение.
В результате могут возникнуть осложнения, которых можно бы было избежать, если лечащий врач-уролог.
Об этом нужно помнить всегда и лечиться правильно.
Осложнения и причины рецидивов цистита
Нелеченый вовремя или недолеченный острый цистит грозит циститом хронического течения, интерстициальной формой цистита или пиелонефритом.
О хроническом цистите мы уже говорили.
Интерстициальным циститом считают цистит без выраженных прямых причин его вызывающих, но с весьма болезненной симптоматикой.
Для его лечения используют анальгетики, антидепрессанты, антигистаминные, противовоспалительные и антихолинэргические лекарственные препараты и спазмолитики.
Острый пиелонефрит характеризуется лихорадкой, выраженной слабостью, ознобом, головными болями, повышенным потоотделением, тошнотой и рвотой.
Хронический пиелонефрит, в неактивный период, характеризируется периодической тупой поясничной болью, ноющего характера.
Во время обострения симптоматика подобна острому пиелонефриту.
Хронический пиелонефрит вызывает стойкую гипертензию.
Лечится пиелонефрит антибактериальными препаратами.
Также показаны детоксикационные препараты и иммуномодуляторы.
Если присутствует выраженная лихорадка, то нужно ограничить количество белка в суточном объеме пищи.
Лечение хронического пиелонефрита проводится теми же препаратами, но антибиотикотерапия проводится дольше.
Рецидивное течение у хронического цистита наблюдается при:
- слабом иммунитете:
- неадекватном лечении воспалительного процесса в мочевом пузыре;
- при присоединении вторичной инфекции.
При ослаблении или исключении влияния этих факторов, возможно добиться исключения рецидивного обострения хронического цистита.
Диагностика цистита: подробный алгоритм
Диагностировать цистит можно по симптомам, которые мы рассмотрели выше, но и пренебрегать лабораторными исследованиями не стоит, ведь достоверный диагноз может поставить только врач после проведения ряда анализов.
Итак, какой же алгоритм при диагностике цистита?
- В первую очередь вам необходимо провести общий анализ мочи с микроскопией осадка, соблюдая все правила гигиены, важно также использовать стерильную емкость для забора. При проведении общего анализа повышенное содержание лейкоцитов покажет наличие воспалительного процесса. В моче может появиться белок и может быть повышен уровень эритроцитов. При окрашивании осадка по методу Грама видно и сами палочкообразные бактерии.
- Анализ мочи по Нечипоренко покажет точное количество эритроцитов, лейкоцитов, цилиндров в 1 мл мочи. Уровень лейкоцитов говорит о выраженности воспалительного процесса.
- Бактериальный посев мочи на флору с определением чувствительности к антибиотикам и бактериофагам. После того, как воспаление мочевого пузыря подтверждено, необходимо выявить, какая именно бактерия, присутствующая в моче, вызвала воспаление мочевого пузыря. При наличии кишечных палочек в анализе в концентрации превышающей 10^3 степени диагностируют острую форму цистита. В связи с тем, что патогенные (вредоносные) виды бактерий умеют быстро приспосабливаться к препаратам, то важно провести пробу бактериального посева мочи на чувствительность возбудителя к разным антибиотикам. Это позволит подобрать максимально эффективный препарат.
- Общий анализ крови (ОАК) с лейкоцитарной формулой и СОЭ (скорость оседания эритроцитов). Анализ позволяет оценить общее состояние организма и понять степень воспалительного процесса и его влияние на весь организм.
- Анализ мочи или мазок на скрытые инфекции.
- Анализ крови на эстрадиол для женщин (если имеются проблемы с гормональным фоном по женской части).
В качестве дополнительного исследования врач может назначать УЗИ мочевого пузыря и почек, а также при необходимости — УЗИ органов малого таза.
Кроме того, оценить функцию почек и выявить нарушения в строении мочевыводящих путей позволяет внутривенная урография.
В том случае, если эпизоды цистита повторяются чаще 3-х раз в год и не первый раз в жизни, то выявить причину заболевания может помочь цистоскопия.
В некоторых случаях лечащий врач для диагностики может назначить МРТ (магнитно-резонансная томография) органов малого таза, если все вышеперечисленные методы не позволяют установить причину и точный диагноз заболевания. Нужно иметь в виду, что МРТ имеет смысл делать только в случае, если цистит носит хронический характер и не поддается стандартным методам лечения.
Таким образом, правильные методы диагностики помогут выявить цистит, назначить эффективное лечение и победить заболевание в самый короткий срок.
Далее рассмотрим, какие методы лечения цистита существуют на сегодняшний день.
Заразность цистита
Чаще всего, как мы уже разобрали, инфекционный цистит возникает от кишечной палочки.
А такая условно-патогенная микрофлора не заразна для других людей.
Половой путь передачи инфекции циститу не свойственен.
Но занятие незащищенным сексом может привести к циститу или к его рецидивному течению.
Обострения цистита всегда сопровождаются сильными болями в нижней трети живота, что служит препятствием для занятий сексом.
Непосредственно от человека нельзя инфицироваться любой формой цистита.
Но соблюдая определенные правила поведения в сексуальной жизни, можно избежать причин, подталкивающих к заболеванию циститом.
Необходимо дважды в год обследоваться на ИППП.
Регулярный секс и нормальная половая активность повышает ваши шансы, не заболеть циститом больше, чем длительные периоды воздержания.
Своевременно начатое лечение заканчивается полным излечением от цистита.
А правильное и регулярное соблюдение мер профилактики позволит избежать рецидивного течения цистита.
Лечение E.coli у мужчин
Лечение E.coli-инфекции (препараты, режим, длительность приема и дозировки) назначает врач, исходя из индивидуальных характеристик состояния больного и проявлений заболевания. Важно, чтобы специалист был уверен, благодаря диагностическим данным, что проблема обусловлена именно кишечной палочкой, поскольку последняя условный патоген и может присутствовать в норме (наличие признаков болезни и выявление в анализах данного возбудителя не всегда говорит о том, что первое следствие действия второго).
При случайном выявлении E.coli лечение показано только при наличии соответствующих жалоб, планировании хирургических манипуляций на органах урогенитального тракта и т.п.
Лечение E.coli у мужчин осуществляется с помощью антибактериальных препаратов, в идеале после установления чувствительности к последним возбудителя заболевания (определение антибиотикорезистентности осуществляется при проведении культурального исследования).
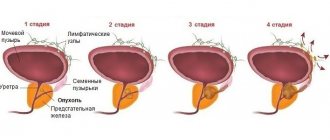
В общем случае для терапии острого простатита препаратами выбора являются пероральные формы фторхинолонов, такие как офлоксацин, ципрофлоксацин и др., цефалоспоринов (II, III поколений) – цефиксим, цефуроксим и т.п. Могут назначаться ко-тримоксазол, доксициклин. Обычный курс лечения не должен быть короче 4-х недель. Хронический простатит лечится дольше (до 12-ти недель), преимущественно фторхинолонами.
Лечение орхита/эпидидимита/орхоэпидидимита также проводят фторхинолонами, цефалоспоринами новых поколений, реже – ко-тримоксазолом, препаратами на основе ампициллина. Длительность – не менее 4-х недель, форма введения определяется тяжестью заболевания.
Как правило, для лечения E.coli-инфекции достаточно одного препарата. Лечение полового партнера проводится только при соответствующей рекомендации врача. На время терапии следует воздержаться от половых контактов (особенно анально-генитальных) или использовать барьерные контрацептивные средства. Иногда специалист может дополнительно назначить ферментные и витаминные препараты, курсы массажа и физиопроцедур и т.д.
Осложнения
У мужчин инфекции мочеполовых путей часто протекают с осложнениями (некоторые специалисты считают уже сам эпизод ИМП у мужчин осложненной инфекцией). Осложненные инфекции чаще всего вызываются антибиотикоустойчивой Escherichia coli или ассоциацией нескольких групп бактерий. Развитию осложнений способствуют: • врожденные или приобретенные структурные аномалии (камни в почках, инородные тела, удвоение мочеточников и пр.); • нарушения обмена веществ (сахарный диабет и др.); • снижение защитных функций организма (возрастные, после трансплантации, иммунодефицитные состояния и т.д.) и иные факторы.
В отсутствие грамотного лечения инфекция, вызванная E.coli, у мужчин может привести к: • распространению воспалительного процесса; • хронизации патологии; • развитию мужского бесплодия; • к таким формам нарушения потенции, как стертость или даже отсутствие оргазма, преждевременная эякуляция; • абсцессу, некрозу яичка (осложнения эпидидимита) и т.д.
Профилактика
Для предупреждения развития инфекционного процесса рекомендуется: • соблюдать правила гигиены; • соблюдать правила безопасного секса (постоянный половой партнер, использование барьерных средств защиты); • своевременно проводить терапию гонококковой/хламидийной инфекций, хронического простатита; • адекватно лечить или проводить коррекцию хронических заболеваний; • придерживаться правил здорового образа жизни.
Материалы, размещенные на данной странице, имеют общий информационный характер. Установление диагноза и назначение лечения является зоной ответственности врача.Имеются противопоказания. Проконсультируйтесь с врачом.