Гломерулонефрит — что это такое, симптомы и лечение
Гломерулонефрит – инфекционно-аллергическое заболевание, относящееся к группе приобретенных заболеваний почек. Различные формы гломерулонефрита различаются по этиологии, проявлениям, течению болезни и ее исходу. Чаще всего характеризуется иммунным воспалением почечных клубочков, а также дальнейшим, вторичным воспалением канальцев почек и интерстицией.
Различают острый гломерулонефрит, быстротекущую форму болезни, и хронический гломерулонефрит. Острая форма заболевания наиболее часто может быть вызвана перенесенной ранее стрептококковой инфекцией – постстрептококковый гломерулонефрит. По этиологии различают первичные гломерулонефриты и вторичные, которые возникают при системных заболеваниях – системной красной волчанке, ревматизме, узелковом периартериите и других.
Причины возникновения
К развитию гломерулонефрита могут привести острые и хронические инфекционные процессы, спровоцированные патогенным стрептококком и другими микроорганизмами. К ним относятся:
- стрептодермия;
- скарлатина;
- ветряная оспа;
- ангина;
- тонзиллит;
- пневмония;
- корь;
- острые респираторные вирусные инфекции.
Также причинами, провоцирующими развитие гломерулонефрита, могут быть переохлаждение и повышенная влажность, которые приводят к нарушению кровообращения. Основными инфекционными патогенами, провоцирующими развитие гломерулонефрита, являются:
- нейссерия;
- токсоплазма;
- стрептококк;
- золотистый стафилококк;
- вирусы.
Чаще всего развитие гломерулонефрита наблюдается спустя несколько суток после перенесенной инфекции. Основной возбудитель – бета-гемолитический стрептококк группы А.
Классификация
Классификация гломерулонефрита разнообразна, существует несколько принципов разделения. По способу протекания выделяют такие виды гломерулонефрита:
- Острый — проявляется при первых отклонениях почечных клубочков, возникновение болезни носит спонтанный характер. Поддается быстрому лечению, хотя в запущенных случаях становится хроническим.
- Хронический — затянувшаяся циклическая форма острого клубочкового нефрита.
- Подострый — известен как злокачественный (быстропрогрессирующий). Лечить гломерулонефрит такой формы затруднительно, так как стрептококковый вирус плохо реагирует на лекарственные средства. В данном случае часто наблюдаются осложнения гломерулонефрита, такие как уремия, почечная недостаточность в хронической форме, что могут поставить под угрозу жизнь пациента.
Клинические формы хронического гломерулонефрита бывают:
| Нефротическая | характеризуется сильной отечностью, давление в таком случае, скорее всего, будет в норме. |
| Гематурическая | клиника проявляется в наличии кровяных сгустков в урине, увеличении концентрации белковых соединений при сдаче биохимического анализа. Присутствует отечность, однако она небольшая и малозаметна. На поздних сроках появляется гипертония. |
| Смешанная | причины нужно рассматривать в совокупности, сложно определить основной признак. |
| Латентный | при таком виде диффузного гломерулонефрита пациент не чувствует отклонений в самочувствии. Присутствуют небольшие отеки и легкие колебания давления. Здесь проявляется олигурия — снижения объемов выводимой из организма жидкости. Выявить заболевание почек можно при прохождении лабораторных исследований. |
| Гипертоническая | проявляется высоким артериальным давлением. При этом позывы к мочеиспусканию меняют свою регулярность, а при исследовании мочи появляется повышение количества белка и присутствуют кровяные выделения. |
Классификация хронического гломерулонефрита:
- Первичный — рассматривается как отдельное заболевание почек.
- Вторичный — болезнь стала следствием других отклонений в здоровье пациента. Например, артрита, периартрита узелкового, системной волчанки и др. Вызвать фокально-сегментарный ревматоидный гломерулонефрит могут различные патологии, иммунитет поражается системно.
Отдельным пунктом рассматривается мезангиопролиферативный гломерулонефрит острого характера, который вызвал аллергический стрептококк.
Симптомы
Симптомы зависят от формы заболевания. Острая — нередко развивается спустя 1‒3 недели после инфекционной болезни. Начало — яркое либо постепенное. Основные симптомы острого диффузного гломерулонефрита — отек лица, иногда — внутренних полостей — брюшной, плевральной, перикарда — возникает у 90 % больных. Возможен временный набор массы тела — до 15–20 кг. У 60 % больных резко повышается артериальное давление — вплоть до развития сердечно-сосудистой недостаточности. Возможны симптомы отека мозга — судорожный синдром. Кроме этого, больные жалуются:
- на одышку;
- головную боль;
- боль в пояснице;
- уменьшение количества мочи — до 50 мл в сутки.
Через 2–3 недели внешние проявления исчезают.
Подострая форма может длительно протекать скрыто. Проявляется симптомами острой почечной недостаточности.
Хронический диффузный гломерулонефрит развивается медленно, его начало незаметно. По мере прогрессирования заболевания нарастают симптомы хронической почечной недостаточности и анемии — интоксикация, бледность, слабость, одышка.
Симптомы гломерулонефрита
В зависимости от различных форм поражения клубочков могут преобладать те или иные симптомы гломерулонефрита.
- Кровь в моче — моча цвета «мясных помоев»;
- Отёки лица (особенно век), а также стоп и голеней;
- Повышение артериального давления;
- Уменьшение количества выделяемой мочи, жажда;
- Повышение температуры тела (редко);
- Отсутствие аппетита, тошнота, рвота, головная боль, слабость;
- Прибавка массы тела;
- Одышка.
Острый гломерулонефрит развивается через 6-12 дней после перенесенной инфекции, обычно стрептококковой (ангина, тонзиллит, скарлатина), в том числе и кожной (пиодермия, импетиго).
Заболевание может развиться и после других инфекций — бактериальных, вирусных, паразитарных, а также после других антигенных воздействий — сыворотки, вакцины, лекарства.
При классическом циклическом течении острый гломерулонефрит характеризуется изменениями мочи (красная моча из-за примеси крови), отеками, уменьшением количества выделяемой мочи.
Острый гломерулонефрит
Классификация гломерулонефрита
По характеру течения заболевания гломерулонефрит бывает острым и хроническим. В обособленную группу принято выделять латентный гломерулонефрит — один из вариантов хронического течения заболевания, при котором отсутствуют клинические симптомы.
Острая форма заболевания может быть классифицирована в соответствии с этиологией на следующие виды:
- постстрептококковый гломерулонефрит;
- бактериальный;
- вирусный;
- паразитарный.
К отдельным категориям относятся гломерулонефрит неинфекционного генеза, или хроническая патология, возникающая при системных заболеваниях, а также врожденные синдромы (Фабри, Альпорта и другие).
Течение заболевания может быть острым, быстропрогрессирующим или хроническим. Выделяют также нефротическую, гематурическую и смешанную формы гломерулонефрита.
В клиническом течении могут быть выделены определенные фазы и периоды:
- активная фаза;
- неактивная фаза.
Неактивная фаза характеризуется отсутствием клинико-лабораторных признаков заболевания. В активной фазе выделяют период разгара, стихания и ремиссии. При классификации заболевания учитывают нарушения функции почек. Так условно выделяют гломерулонефрит с сохранностью функций почек, с наличием парциальных нарушений, с сопутствующей острой или хронической почечной недостаточностью.
Профилактика и медицинский прогноз острого гломерулонефрита
С целью профилактики гломерулонефрита следует избегать инфекционных заболеваний. При первых признаках той или иной инфекционной болезни нужно немедленно обращаться в медицинские учреждения и начинать незамедлительное лечение. Все инфекционные заболевания имеют острое начало с повышением температуры тела, изменениями общего соматического состояния, лихорадкой и ознобом, явлениями острой интоксикации организма. При наличии подобных симптомов не рекомендуется заниматься самолечением, необходимо немедленно обратиться к специалистам. Своевременно начатая терапия ведет к полному выздоровлению и отсутствию остаточных или побочных явлений.
Нужно избегать переохлаждений, а пациентам, у которых в анамнезе имеются аллергические реакции различного генеза, следует отказаться от вакцинации.
Медицинский прогноз зависит от многих факторов. Прежде всего, от характера патологических деструктивных изменений почки и степени нарушения ее функций. При типичном течении заболевания прогноз оценивается как условно-благоприятный. Полное выздоровление наступает в 60-79% случаев (при своевременном и правильном лечении). В остальных обстоятельствах острый воспалительный процесс переходит в злокачественную подострую или хроническую фазу. Бывают прецеденты, когда выздоровление пациента оказывается кажущимся. С целью предотвращения рецидива заболевания рекомендовано посещать врача-нефролога хотя бы один раз в год. Случаи летальности единичны.
Пациентам следует избегать переохлаждения и работы в холодных, сырых помещениях. Если пациент перенес приступ острого гломерулонефрита, то ему показано диетическое питание, исключающее прием острой и соленой пищи, а предпочтение рекомендуется отдать вегетарианскому питанию. Полезен прием натуральных соков из овощей, фруктов и ягод, которые следует напополам разводить водой. Такая диета создает благоприятные условия для работы почек, нормализации артериального давления. При таком режиме питья и питания отеки постепенно исчезают.
Осложнения
При остром диффузном гломерулонефрите могут наблюдаться следующие осложнения:
- Острая сердечная недостаточность (в менее чем 3% случаев);
- Острая почечная недостаточность (у 1% больных);
- Острая почечная гипертензивная энцефалопатия (преэклампсия, эклампсия);
- Кровоизлияние в головной мозг;
- Острые нарушения зрения (переходящая слепота);
- Переход в хронический диффузный гломерулонефрит.
Одним из факторов хронизации воспалительного процесса в почках может служить так называемая гипопластическая дисплазия почки, т.е. отставание развития почечной ткани от хронологического возраста ребенка.
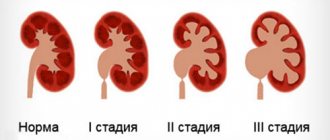
При прогрессирующеем течении, неотвечающий на активную иммунодепрессивную терапию, хронический диффузный гломерулонефрит переходит в свою конечную стадию — вторично-сморщенную почку.
Причины возникновения и механизм развития
Острый диффузный гломерулонефрит может возникнуть и как самостоятельное заболевание, и под действием множества причин:
- как осложнение после вирусных и стрептококковых инфекций — фарингита, тонзиллита, кожных заболеваний, гепатитов, кори, ветрянки, бруцеллеза, малярии и прочих;
- в результате применения лекарственных препаратов — сульфаниламидов, антибиотиков, сывороток и вакцин;
- из-за воздействия химических веществ или пищевых аллергенов;
- вследствие переохлаждения;
- при нарушении венозного оттока.
Причины возникновения быстропрогрессирующей формы заболевания — системные васкулиты и системная красная волчанка.
Хронический диффузный гломерулонефрит может развиться как исход острой формы заболевания, а также в результате практически бессимптомной начальной фазы. В течение хронического течения болезни различают 2 стадии: почечной компенсации, когда почки справляются со своими функциями, и почечной декомпенсации — хронической почечной недостаточности (синдром нарушения функций почек).
В скрытом периоде заболевания меняется реактивность организма. Антигены, антитела к микробам и вирусам, иммунные белки откладываются на поверхности капилляров почек. Сосудистые стенки воспаляются. Патологический процесс поражает близлежащие структуры.
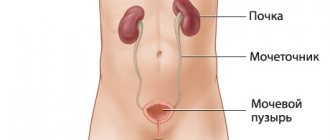
Диагностика
Диагностика гломерулонефрита производится по результатам исследований, позволяющих оценить степень и выраженность нарушения почечных функций и выявить уровень активности процесса.
На наличие заболевания указывают:
- Наличие лейкоцитоза, ускоренной СОЭ крови в общем анализе крови.
- В биохимическом исследовании анализа крови повышение остаточного азота и мочевины, увеличение содержания креатинина и холестерина, снижение уровня белков-альбуминов.
- Нарушение равновесия кислот и щелочей в крови.
- Умеренная протеинурия (выделение белка-альбумина с мочой) сроком до двух-трех недель.
- Выявление при микроскопии мочевого осадка специфических цилиндров, указывающих на повреждение почечных клубочков.
- Гематурия — появление крови в моче (моча грязного цвета «мясных помоев», темно-коричневая или черная, а при микрогематурии цвет – без изменений).
- Снижение диуреза, никтурия (увеличение образования мочи в ночное время) при пробе Зимницкого.
Иногда назначается биопсия почки, для последующего морфологического исследования биоптического материала.
Лечение гломерулонефрита
Симптомы и лечение гломерулонефрита тесно связаны между собой. Терапия острой и хронической формы заболевания в фазе обострения, производится только в условиях нефрологического или терапевтического отделения стационара. Заболевшим рекомендуется постельный режим, а из лечебного питания назначается при гломерулонефрите почек диета №7.
Лечение хронической формы гломерулонефрита:
- Общеукрепляющие средства.
- Противовоспалительные препараты (НПВС, кортикостероиды).
- Антикоагулянты (для уменьшения вязкости крови и предотвращения тромбообразования).
- Регулярный диализ при выраженной почечной недостаточности.
- Трансплантация почки при неэффективности консервативного лечения хронического гломерулонефрита (не устраняет дальнейшее аутоиммунное разрушение).
Лечение острой формы гломерулонефрита:
- Строгий постельный режим.
- Антибактериальное, противовирусное лечение (при инфекционной природе болезни).
- Симптоматические средства (мочегонные, гипотензивные, антигистаминные).
- Иммунодепрессивное лечение (цитостатики).
- Диализ — подключение к аппарату искусственная почка (при стремительном развитии почечной недостаточности).
Хронический гломерулонефрит
В соответствии с ведущим синдромом различают несколько форм хронического гломерулонефрита – латентную (с мочевым синдромом), гипертензионную (с гипертоническим синдромом), гематурическую (с преобладанием макрогематурии), нефротическую (с нефротическим синдромом), смешанную (с нефротически-гипертоническим синдромом). Каждая из форм протекает с периодами компенсации и декомпенсации азотовыделительной функции почек.
Симптомы хронического гломерулонефрита
Симптоматика хронического гломерулонефрита обусловлена клинической формой заболевания. Латентная форма хронического гломерулонефрита встречается у 45% пациентов, протекает с изолированным мочевым синдромом, без отеков и артериальной гипертензии. Характеризуется умеренной гематурией, протеинурией, лейоцитурией. Течение медленно прогрессирующее (до 10-20 лет), развитие уремии наступает поздно. При гематурическом варианте хронического гломерулонефрита (5%) отмечается стойкая гематурия, эпизоды макрогематурии, анемия. Течение данной формы относительно благоприятное, уремия возникает редко.
Гипертензионная форма хронического гломерулонефрита развивается в 20% наблюдений и протекает с артериальной гипертонией при слабо выраженном мочевом синдроме. АД повышается до 180-200/100-120 мм рт. ст., нередко подвергается значительным суточным колебаниям. Наблюдаются изменения глазного дна (нейроретинит), гипертрофия левого желудочка, сердечная астма, как проявление левожелудочковой сердечной недостаточности. Течение гипертензионной формы нефрита длительное и неуклонно прогрессирующее с исходом в почечную недостаточность.
Нефротический вариант хронического гломерулонефрита, встречающийся в 25% случаев, протекает с массивной протеинурией (свыше 3 г/сут.), стойкими диффузными отеками, гипо- и диспротеинемией, гиперлипидемией, водянкой серозных полостей (асцитом, гидроперикардом, плевритом) и связанных с ними одышкой, тахикардией, жаждой. Нефротический и гипертензивный синдромы составляют суть наиболее тяжелой, смешанной формы хронического гломерулонефрита (7% наблюдений). Протекает с гематурией, выраженной протеинурией, отеками, артериальной гипертензией. Неблагоприятный исход определяется быстрым развитием почечной недостаточности.
Диагностика хронического гломерулонефрита
Ведущими критериями диагностики хронического гломерулонефрита служат клинико-лабораторные данные. При сборе анамнеза учитывается факт наличия хронических инфекций, перенесенного острого гломерулонефрита, системных заболеваний. Типичными изменениями общего анализа мочи служит появление эритроцитов, лейкоцитов, цилиндров, белка, изменение удельного веса мочи. Для оценки функции почек проводятся пробы Зимницкого и Реберга.
В крови при хроническом гломерулонефрите обнаруживается гипопротеинемия и диспротеинемия, гиперхолестеринемия, увеличивается титр антител к стрептококку ( АСЛ-О, антигиалуронидаза, антистрептокиназа), снижается содержание компонентов комплемента (СЗ и С4), повышается уровень IgM, IgG, IgА.
УЗИ почек ;при прогрессирующем течении хронического гломерулонефрита обнаруживает уменьшение размеров органов за счет склерозирования почечной ткани. Экскреторная урография, пиелография, нефросцинтиграфия помогают оценить состояние паренхимы, степень нарушения функции почек. Для выявления изменений со стороны других систем проводится ЭКГ и ЭхоКГ, УЗИ плевральных полостей, осмотр глазного дна.
В зависимости от клинического варианта хронического гломерулонефрита требуется проведение дифференциальной диагностики с хроническим пиелонефритом, нефротическим синдромом, поликистозом почек, почечнокаменной болезнью,туберкулезом почек, амилоидозом почек, артериальной гипертензией. Для установления гистологической формы хронического гломерулонефрита и его активности, а также исключения патологии со сходными проявлениями проводится биопсия почки морфологическим исследованием полученного образца почечной ткани.
Лечение хронического гломерулонефрита
Особенности ухода и терапии при хроническом гломерулонефрите диктуются клинической формой заболевания, скоростью прогрессирования нарушений и наличием осложнений. Рекомендуется соблюдение щадящего режима с исключением переутомлений, переохлаждений, профессиональных вредностей. В периоды ремиссии хронического гломерулонефрита требуется лечение хронических инфекций, поддерживающих течение процесса. Диета, назначаемая при хроническом гломерулонефрите, требует ограничения поваренной соли, алкоголя, специй, учета выпитой жидкости, увеличения суточной нормы белка.
Медикаментозное лечение хронического гломерулонефрита складывается из иммуносупрессивной терапии глюкокортикостероидами, цитостатиками, НПВС; назначения антикоагулянтов (гепарина, фениндиона) и антиагрегантов ( дипиридамола). Симптоматическая терапия может включать прием диуретиков при отеках, гипотензивных средств при гипертензии. Кроме полных стационарных курсов терапии в периоды обострения хронического гломерулонефрита, проводят поддерживающую амбулаторную терапию во время ремиссии, лечение на климатических курортах.
Прогноз и профилактика хронического гломерулонефрита
Эффективное лечение хронического гломерулонефрита позволяет устранить ведущие симптомы (гипертонию, отеки), отсрочить развитие почечной недостаточности и продлить жизнь пациенту. Все больные с хроническим гломерулонефритом находятся на диспансерном учете у уролога
Наиболее благоприятный прогноз имеет латентная форма хронического гломерулонефрита; более серьезный – гипертензивная и гематурическая; неблагоприятный — нефротическая смешанная формы. К осложнениям, ухудшающим прогноз, относятся плевропнемнония, пиелонефрит, тромбоэмболии, почечная эклампсия.
Поскольку развитие или прогрессирование необратимых изменений в почках чаще всего инициируется стрептококковыми и вирусными инфекциями, влажным переохлаждением, первостепенное значение приобретает их профилактика. При сопутствующей хроническому гломерулонефриту патологии необходимо наблюдение смежных специалистов.
Диета при остром гломерулонефрите
В борьбе с данной патологией очень важно придерживаться специальной диеты. Больным рекомендуют снизить до минимума количество потребляемой жидкости, а также соли и белка. За сутки больной может съесть не более двух грамм соли. Из продуктов питания, в состав которых входит белок, стоит отдать свое предпочтение яичному белку и творогу. Что касается жиров, то их в день можно съесть не более пятидесяти грамм.
Нормальным суточным количеством жидкости в данном случае принято считать шестьсот – тысячу миллилитров. Таким пациентам категорически запрещено употреблять мясные супы. В большинстве случаев правильный и своевременный курс терапии дает возможность не только исцелить больного, но еще и полностью восстановить работу его почек.
Лечение
Составляющие лечения:
- ликвидация влияния этиологического фактора
- удаление циркулирующих иммунных комплексов и других факторов иммунного воспаления из крови пациента
- снижение повышенного АД и другие воздействия, уменьшающие внутриклубочковую гипертензию
- иммуносупрессивная терапия
- уменьшение отеков
- удаление продуктов азотистого обмена
- коррекция гиперлипидемии и гиперкоагуляции
В последние годы разрабатывается такое направление как нефропротективная терапия, которая заключается в воздействии на общие неиммунные звенья их патогенеза.
Общие мероприятия
Пациенту нужно как можно меньше физически напрягаться, избегать переохлаждения, работать в пониженных или повышенных температурных режимах. Если человек заболел острым респираторным заболеванием, или обострились хронические очаги инфекции, нужно строго соблюдать постельный режим и принимать назначенные лечащим врачом антибиотики.
Рекомендуется снизить количество белка в рационе, исключение составляют случаи нефротического синдрома с гипоальбуминемией ниже 30 г/л. Вместе с этим больному нужно принимать препараты незаменимых аминокислот и их кетоаналоги. При нефротическом синдроме пациент должен придерживаться гипохолестериновой диеты, употреблять пищу, содержающую полиненасыщенные жирные кислоты.
Иммуносупрессивная терапия
Применяют цитостатики и глюкокортикоиды. ГК эффективны при выраженной протеинурии с высокой вероятностью развития нефротического синдрома и при нефротическом синдроме. При хроническом гломерулонефрите нельзя назначать ГК, если у человека ХПН и высокая артериальная гипертензия.
При активных формах гломерулонефрита с высоким риском прогрессирования почечной недостаточности актуальны такие цитостатики как хлорамбуцил, циклофосфамид и циклоспорин. Циклофосфамид назначается в виде пульс-терапии по 15 мг/кг (или 0,6-0,75 г/м2 поверхности тела) внутривенно ежемесячно. Лучший эффект, чем монотерапия глюкокортикоидами дает сочетание ГК и цитостатиков.
Эффективны такие селективные иммунодепрессанты как микофенолата мофетил и циклоспорин. Последний назначается при частых рецидивах ГК-чувствительного нефротического синдром и при ГК-резистентном нефротическом синдроме.
Антикоагулянты и антиагреганты применяют в составе комбинированных схем, при гипертонической форме гломерулонефрита и хроническом гломерулонефрите с изолированным мочевым синдромом и сниженной фильтрационной функцией почек.
Народные средства
Вот несколько действенных средств, которые помогут быстро восстановить работу почек:
- Взять одну столовую ложку сухих цветков черной бузины, залить стаканом кипятка, настоять до полного остывания. Принимать лекарство следует по 1/3 стакана трижды в сутки перед едой. Длительность приема настоя цветков бузины – 3-4 недели, до полного излечения.
- Целебный сбор от отеков. Смешайте льняное семя (4 части) с сухими березовыми листьями (3 части) и корнем полевого стальника (столько же). Залейте кипящей водой и оставьте настаиваться в течении пары часов. Потом процедите и употребляйте внутрь по трети стакана трижды в день. И так – неделю. По прошествии этого времени вы забудете, что такое отеки, избавитесь от давления и сердечных болей.
- Смешать 1 чайную ложку кукурузных рыльцев и столько же хвостиков от вишни, залить 500 мл крутого кипятка и оставить настаиваться до тех пор, пока лекарство не остынет до комнатной температуры. Принимать настой нужно по ¼ стакана трижды в день за полчаса до еды. Лечение нужно продолжать до тех пор, пока не исчезнут симптомы гломерулонефрита.
Чтобы повысить иммунитет и помочь организму быстрее справиться с патологическим процессом, нужно каждый день по чайной ложке принимать следующее лекарство: стакан меда, столовая ложка грецких орехов, столовая ложка фундука, кожура одного лимона. Все перемешать и хранить в теплом месте.
Прогноз
Если в течение года причины острого диффузного гломерулонефрита не устраняются бесследно, развивается хроническая форма заболевания. Быстропрогрессирующая форма быстро вызывает почечную недостаточность и может закончиться летально через 6‒18 месяцев после начала болезни.
При отсутствии лечения возможен летальный исход от хронической почечной недостаточности. С помощью адекватной терапии иммуносупрессорами добиваются длительной ремиссии, замедления патологического процесса и даже полного излечения.
Профилактика
Правильное лечение стрептококковых заболеваний, соблюдение календаря профилактических прививок и санация очагов инфекции в организме составляют главные меры профилактики. Дети, перенесшие постстрептококковый гломерулонефрит, должны находиться под диспансерным наблюдением на протяжении 5 лет после лечения.
Профилактические медицинские осмотры и лабораторные исследования позволяют рано обнаружить болезнь и избежать осложнений. Самолечение, пренебрежение общими симптомами чаще всего приводит к тяжелым формам заболевания.