В последние годы активно развиваются новые технологии, хирургические методики, которые помогают справиться с серьезной офтальмологической проблемой, которой является прогрессирующая кератэктазия (первичного и вторичного генеза).
Выявляемость различных кератэктазий, к которым относят кератоконус, пеллюцидную краевую дегенерацию, растет. Связано это с усовершенствованием диагностического оборудования (видеокератотопография, анализ переднего отрезка глазного яблока методом Шаймпфлюг). Помимо этого отмечается рост ятрогенной кератэктазии, которая связана с проведением ЛАСИК и дозированной передней кератотомии.
Проблема лечения кератоконуса является очень актуальной, так как отмечается рост заболеваемости и социальной значимости. Нередко заболевание поражает молодых трудоспособных пациентов и приводит к инвалидизации вследствие двустороннего процесса.
Встречаемость, этиология, патогенез
Кератоконус представляет собой невоспалительное прогрессирующее двустороннее заболевание, при котором поражается роговица. При этом возникают истончения, ослабления, эктазии, которые затрагивают параксиальные зоны. Все это приводит к изменению радиуса кривизны роговицы и проявляется потерей зрения вследствие астигматизма, рубцевания вещества роговицы и близорукости.
Кератоконус встречается чаще, чем принято считать (около 1 на 2000 людей). У монголоидов это заболевание возникает в 4,4 раза чаще, при этом в более молодом возрасте по сравнению с европейцами. В последние годы встречаемость кератоконуса увеличилась и достигла 1 на 400-600 человек.
Обычно заболевание манифестирует у подростков во время полового созревания. В дальнейшем отмечается прогрессирование заболевания до 30-40 лет. При этом встречаются пациенты и более молодого возраста, а также престарелые люди (до 89 лет) с кератоконусом. Учеными установлено, что при позднем начале заболевания прогноз значительно улучшается.
Имеется связь кератоконуса в генетическими аномалиями, включая синдром Тернера, синдром Марфана, синдром Дауна и другие. Также обнаружена связь между заболеванием и коллагенозом, пролапсом митрального клапана, пигментным ретинитом, атопическим дерматитом. Среди внешних факторов, которые могут служить причиной кератоконуса, следует упомянуть хроническую травму при ношении контактных линз.
Последняя теория развития кератоконуса связана с апоптозом кератоцитов что приводит к увеличению уровня деградирующих ферментов. При этом нужно учитывать генетическую предрасположенность.
Причины деформирования роговицы
Точная этология процесса медициной не изучена. Офтальмологи выделяют только факторы, которые, предположительно, могут повлиять на состояние роговицы. Среди них генетическая предрасположенность и клеточные факторы, травмы, стресс и негативное влияние среды.
Дисбаланс ферментов в роговице приводит к ослаблению ее защиты. Свободные радикалы начинают воздействовать на оболочку агрессивно, повреждая и истончая ее, что приводит к выпячиванию. Некоторые офтальмологи считают, что предрасположенность к такому дисбалансу передается по наследству.
Повреждение роговицы может произойти во время частого потирания глаз, чрезмерного облучения ультрафиолетом и ношении неверно подобранных линз. Примечательно, что в 30% кератоконус сочетается с заболеваниями аллергической природы (экзема, аллергический конъюнктивит, астма). Зуд и постоянное потирание глаз при аллергической реакции только способствуют травмированию роговицы.
Возможные причины развития кератоконуса:
- Генетическая. При изменении гена, который кодирует коллаген четверного типа, может возникнуть нарушение прочности тканей роговицы.
- Наследственный. Заболевание встречается у родителей и детей, а также братьев и сестер.
- Эндокринная. У пациентов с сахарным диабетом развитие кератоконуса останавливается, а при гипотиреозе ускоряется.
- Аутоиммунные. При наличии коллагеноза и псориаза повышается риск развития кератоконуса. Болезнь быстрее прогрессирует при сочетании с аллергическим весенним катаром.
Клиническая картина, классификации
Имеется несколько классификаций кератоконуса. Согласно З.Д. Татаренко выделяют пять стадий заболевания. Первые две стадии характеризуются незначительными изменениями, которые включают области разжижения и утолщения нервных волокон. В третьей стадии заболевания роговица становится мутной в области вершины, а острота зрения снижается до 0,1. Четвертая стадия заболевания приводит к серьезному снижению остроты зрения вплоть до 0,02. Роговица становится тонкой, мутной, а в десцеметовой оболочке образуются трещины. Пятая стадия заболевания соответствует тотальному помутнению роговицы.
Классификация Ю.Б. Слонимского подходит для определения сроков хирургического лечения заболевания. Выделяют три стадии:
- Дохирургическую, при которой имеется снижение зрения, не поддающееся коррекции очками, но хорошо корригируемое контактными линзами.
- Хирургическую, сопровождающуюся эпителиопатией.
- Терминальную, для которой характерно образование грубых рубцов и выраженное снижение зрения.
Классификация Т.Д. Абуговой включает четыре стадии развития кератоконуса:
- Появляется разрежение стромального вещества, изменяется форма эндотелиальных клеток.
- Появляются линии кератоконуса.
- Отмечается помутнение боуменовой мембраны.
- Присоединяется помутнение стромы.
В зависимости от формы кератоконуса выделяют: туповершиный, островершинный, пикообразный, атипичный, низковершинный. По клиническому течению заболевание может быть: несостоявшимся, абортивным, классическим. По степени прогрессирования кератоэктазия бывает непрогрессирующей (до 0,1), медленно прогрессирующей (0,11-0,3), быстропрогрессирующей (более 0,3). При этом учитывается дельта топографического показателя.
Врачи, определяющие необходимость контактной коррекции кератоконуса, применяют классификацию по М.Амстел. В ее основе лежат результаты биомикроскопии и офтальмометрии. Первая стадия заболевания корригируется цилиндрическими стеклами, вторая – астигматическими стеклами, третья – жесткими контактными линзами, а четвертая стадия не поддается коррекции и сопровождается помутнением роговицы.
Коррекция кератоконуса контактными линзами
На данный момент медицина не располагает препаратами, которые бы приводили к регрессу кератоконуса или эффективно предотвращали его развитие. Однако пациент имеет возможность замедлить прогрессирование состояния. На первом этапе назначают ношение очков или контактных линз, а когда консервативная терапия становится неэффективной, проводят хирургическое лечение (сквозная или послойная кератопластика, эпикератофакия, кератотомия, кросслинкинг, имплантация роговичных колец).
Принимать решение о целесообразности хирургического вмешательства можно только после полного офтальмологического обследования. На раннем этапе заболевания эффект заметен только при длительной контактной коррекции. Пациентам с кератоконусом запрещается потирать глаза.
Контактные линзы при кератоконусе
На ранней стадии кератоконуса нарушение зрения можно исправить при помощи очковой коррекции. Пациенту выписывают очки, коррегирующие астигматизм и близорукость, которые чаще всего сопровождают это состояние. На более поздних стадиях рекомендованы контактные линзы для постоянного ношения.
При кератоконусе линзы следует подбирать индивидуально. Нет единого дизайна, который бы подходил всем пациентам с изменением формы роговицы. Для каждого типа и стадии нужны разные оптические системы.
Мягкие контактные линзы
Коррекция зрения при кератоконусе мягкими контактными линзами существенно ограничена, поскольку они копируют неправильную форму роговицы. Между линзой и слизистой нет прослойки слезной жидкости, что не повышает преломляющую способность роговицы (если сравнивать с исходной при кератоконусе).
Жесткие контактные линзы
Жесткие газопроницаемые линзы остаются основным методом коррекции кератоконуса в этой нише. Они позволяют исправить кератоконус и создать слезную пленку между наружным слоем роговицы и линзой, усиливая преломляющую способность и корректируя поверхность глаза. Существуют разные модели таких линз, но все они позволяют тканям глазного яблока свободно дышать. Жесткие газопроницаемые линзы изготавливают на заказ для конкретного случая. Такая линза сохраняет форму и создает единую преломляющую поверхность с глазом.
При индивидуальной непереносимости жестких линз, выраженном помутнении роговицы, истончении слоя или наличии эрозии эпителия пациенту выписывают комбинированные двухслойные линзы. Они включают жесткую линзу, установленную на поверхности мягкой. За счет этого удается сохранить нормальное зрение и скорректировать форму роговицы.
Гибридные контактные линзы
Гибридные контактных линзы включают жесткий центр и мягкий ободок, сочетая преимущества обоих видов: хорошее зрение и удобство. Благодаря большому диаметру такая линза постоянно находится в стабильном положении. Склеральные и полусклеральные относятся к жестким линзам. Они не давят на деформированную верхушку роговицы, поэтому носятся комфортно. Большой диаметр обеспечивает стабильное положение линзы.
На начальной стадии кератоконуса удается скорректировать зрение при помощи очков и контактных линз. Усиление деформации и, соответственно, неправильного астигматизма делает оптическую коррекцию малоэффективной. В этом случае рекомендуют хирургическое вмешательство.
Диагностика
При развитых стадиях заболевания диагноз можно поставить по результатам биомикроскопии. В случае ранних проявлений кератоконуса могут возникнуть определенные трудности, так как для подтверждения диагноза потребуется комплексное обследование: ультразвуковая многоточечная пахиметрия, компьютерная передняя и задняя топография роговицы, оптическая когерентная томография, изучение биомеханического ответа роговицы (корнеальный гистерезис), конфокальная микроскопия, проведение Wavefront анализа.
При кератотопографии врач получает данные о форме и оптической силе роговице (с применением цветокодированных карт). За счет использования компьютерных программ можно получить числовые показатели, иллюстрирующие степень тяжести кератоконуса и другие параметры роговицы.
При стертых и атипичных формах заболевания изолированное проведение кератотопографии не позволяет точно поставить диагноз. В связи с этим дополнительно назначают пахиметрическое картирование роговицы путем оптической когерентной томографии. При конфокальной микроскопии поверхностные клетки эпителия у пациентов с кератоконусом становятся веретенообразными, тогда как базальные клетки уплощаются. Также нарушается строение боуменовой мембраны, которая нередко проминирует в центральной зоне. За счет скопления фибробластов и нарушения организации коллагеновых волокон строма роговицы становится мутной.
Сквозная кератопластика
Еще недавно основным методом лечение при кератэктазии считалась пересадка роговицы (сквозная кератопластика), которую назначали пациентам с выраженными изменениями. Успех операции отмечался в 93-96% случаев. При этом имелись некоторые осложнения, а также в ряде случаев отмечалось последующее прогрессирование заболевания. Период реабилитации после пересадки роговицы довольно длительный и тяжелый. В связи с этим была предложена методика кератопластики, при которой сохраняется эндотелий роговицы. Это снижает риск осложнений, в том числе и отторжение донорского трансплантата.
Лечение
При кератоконусе исключено самостоятельное лечение, так как можно запустить заболевание и существует риск полной потери зрения. После осмотра врач-офтальмолог будет назначать комплекс процедур, исходя из степени кератоконуса и сопутствующих заболеваний. Целью всех мероприятий является улучшение остроты зрения и остановка процессов дегенерации роговицы глаза.
Консервативное
Для улучшения обмена веществ и очистки организма показано восстановление или улучшение функционирования печени и почек, которые являются очень важными органами, избавляющими нас от токсинов, вредных ферментов и продуктов жизнедеятельности. Также очень важно стабилизировать иммунитет и исключить различные аллергические реакции, которые так часто сопровождают недуг.
Для стабилизации зрения при астигматизме показано ношение очков с цилиндрическими линзами. При более выраженных стадиях рекомендуют жёсткие газопроницаемые линзы, изготовленные на основе силикона. Благодаря этому материалу происходит улучшенное питание поверхности глаза кислородом и исключается гипоксия и врастание вен. Также более жёсткая середина мешает роговице сильней выпячиваться и придавливает её, за счёт чего тормозятся процессы развития кератоконуса.
Жесткие газопроницаемые линзы не содержат воду, поэтому не требуют частого употребления увлажняющих капель
Для улучшения обмена веществ в органах зрения назначаются различные витаминные препараты, богатые антиоксидантами. Пациентам показано применение специальных капель, которые нормализуют обменные процессы в органах зрения (Тауфон, Эмоксипин, Квинакс и т. д.). Эти препараты улучшают функциональность клеточных мембран, активируют энергетические процессы, стимулируют передачу нервных импульсов. Могут назначить антибактериальные капли (Тобрекс, Флоксал), противовоспалительные (Диклоф и Никлоф), и гормональные (Максидекс).
Капли Тауфон назначаются при дистрофии роговицы, катаракте и различных повреждениях сетчатки
Дополнительно могут использоваться следующие физиотерапевтические методы, которые показывают очень хорошие результаты:
- Фотодинамическая терапия — это особая процедура, которая основана на воздействии лазера. В кровь пациента вводят особенный препарат, которые, попадая в сосуды органов зрения, активизируются с помощью определённого низкоэлектрического лазера. Происходят процессы, которые приводят к уничтожению патологических вен и капилляров.
- Очки Сидоренко — специальный офтальмологический прибор, который делает вакуумный массаж на область вокруг глаз. После стимуляции улучшается обмен веществ, улучшается микроциркуляция крови, происходит отток внутриглазной жидкости, уменьшаются отёки, ускоряются процессы рассасывания рубцов, ткани насыщаются кислородом. Прибор внешне выглядит как очки для плавания, подсоединённые к приборной панели.
- Магнитотерапия заключается в воздействии статического магнитного поля. Улучшается состояние кровеносной системы, ускоряется регенерация повреждённых тканей. Существует множество различных приборов, как больших стационарных, так и портативных и даже небольших украшений или очков с магнитами.
- Фонофорез является комбинированным методом, сочетающим в себе ультразвуковое и медикаментозное воздействие. На кожу наносится выбранное лекарственное средство и под воздействием происходит его усиленное проникновение в более глубокие слои кожи.
Хирургическое
Оперативное вмешательство назначается далеко не во всех случаях. После тщательного осмотра на основе полученных результатов осмотров врач может направить пациента на проведение одной из следующих хирургических операций.
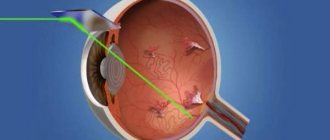
Кросслинкинг роговицы
Этот метод в нашей стране применяется относительно недавно. Его методика состоит в фотополимеризации стромальных волокон под действием рибофлавина и ультрафиолета. Под их воздействием происходит высвобождение кислорода и начинается формирование особенных связей в коллагеновых волокнах. Это приводит к их упрочнению и повышенной сопротивляемости различным механическим факторам и служит общему укреплению роговицы.
Рибофлавин — это витамин В2, один из самых важных веществ для окислительно-восстановительных реакций. Он необходим для формирования эритроцитов, антител, для поддержания здоровья всего организма, внешнего вида кожи, волос и ногтей.
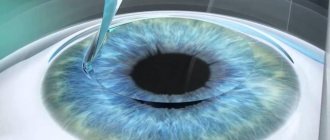
Операция проходит под местной анестезией с помощью специальных капель. С помощью хирургических приборов снимается небольшой верхний слой роговицы и на освобождённый участок проводится закапывание раствора рибофлавина. Затем производят воздействие ультрафиолета на обрабатываемый участок. На заключительном этапе наносится антибиотик и сверху помещают специальную линзу.
Кросс-линкинг роговицы — это достаточно современный метод, который применяется во многих странах
Интрастромальная кератопластика
Этот метод является достаточно комфортным и не инвазивным способом для устранения ранних форм кератоконуса. Во время процедуры проводится вживление особых роговичных сегментов в виде импланта, изготовленного из особого полимерного материала. Он представляет собой небольшие полукруглые пластинки. Примерная длительность операции — около получаса на каждый орган зрения.
Данные интрастромальные импланты могут быть видны при осмотре глаза, однако они редко вызывают неприятные ощущения
В глаза заказываются анестетическое средство, веки фиксируются, чтобы избежать моргание. С помощью специальных приборов проводят небольшой разрез на поверхности роговицы. В зоне разреза проводят воздействие лазером для формирования специфических тоннелей, в которые затем помещают импланты. Во время восстановительного периода назначаются антибиотики для избежания инфицирования.
Эксимерлазерное лечение
Эта процедура проводится только на начальных стадия кератоконуса для остановки его прогрессирования. Под действием лазера на роговице глаза формируется особая мембрана, которая выполняет сдерживающие функции, являясь своеобразным корсетом.
С помощью эксимерлазерного лечения можно избежать серьёзных хирургических вмешательств
Лазерная термокератопластика
Этот метод является относительно новым, однако уже получил широкое применение в лечении кератоконуса. Под действием тепловой энергии идёт сокращение коллагеновых волокон в периферических отделах роговицы. Очень большим достоинством именно этой процедуры является её неивазивность, не проводится никаких разрезов, уколов или иных вмешательств. Для воздействия используется специальный лазер инфракрасного диапазона, который на доли секунды направляется на заранее выбранные точки. Коллагеновые волокна начинают сворачиваться и уменьшаться в размере, уплощая периферическую часть роговицы и делая центральную более выпуклой, что приводит к усилению оптической силы и фокусировке изображения точно на сетчатке. Операция длится от трёх до пяти минут. В течение нескольких недель зрение может стать более чувствительным к свету, но это быстро проходит.
Точки воздействия лазером заранее определяются врачом, в зависимости от состояния роговицы
Сквозная кератопластика
Эта операция проводится с использованием донорской роговицы. Так как в ней нет сосудов, то приживаемость крайне высокая и в большинстве случаев операция заканчивается успешно, только в 10% обнаруживаются осложнения. Применяется примерно у 20% всех пациентов, заболевших кератоконусом.
Во время проведения манипуляций происходит удаление поражённой области и замена её на донорскую. Сроки восстановления у каждого больного различны. Некоторым хватает пары недель для возвращения к обычной жизни, а у других на это может уйти до одного года. Если произошла частичная кератопластика, при которой остаётся часть собственной роговицы, то процент приживаемости значительно увеличивается и даже по прошествии многих лет наблюдаются крайне редкие случаи отторжения донорской ткани. Чтобы исключить иммунную реакцию пациентам назначаются стероидные препараты, которые порой применяются в течение нескольких лет. На прооперированную роговицу глаза наносятся швы, которые убираются приблизительно через 9–12 месяцев.
Видео о лечении кератоконуса в программе Елены Малышевой «Жить здорово!»
Образ жизни при заболевании
При обнаружении у пациента кератоконуса врач порекомендует отказаться от любых травматичных видов спорта, при которых может быть задета роговица глаза. К примеру, исключается бокс, борьба. А также многим приходится избавиться от мягких линз и носить более неудобные, но при этом атравматичные очки.
Необходимо следить за своим питанием и разнообразить его большим количеством свежих овощей и фруктов, мультивитаминов, омега 3 жирных кислот. Так как зачастую кератоконус связан с нарушениями метаболизма в тканях глаз, то насыщение организма полезными веществами просто необходимо для поддержания здоровья зрительных органов.
Народные средства
Народные средства не смогут заменить консервативные и хирургические методы лечения, однако могут быть отличным дополнением к терапии после разрешения врача. В первую очередь нужно понимать, что использовать можно только те растительные и натуральные средства, на которые нет аллергии.
Настой из цветов ромашки
Этот цветок обладает множеством полезных свойств, в том числе противовоспалительным. Лучше всего покупать готовые аптечные сборы в пакетиках для заваривания. Одного хватает для приготовления настоя для питья и для компрессов. Для этого необходимо залить пакет стаканом кипятка, накрыть крышкой и дать настояться в течение 10–15 минут.
Для устранения покраснения, жжения и зуда, необходимо смочить ватные тампоны ромашковым чаем и приложить их к глазам на десять минут.
Также для пациентов будет полезно использование следующих рекомендаций:
- используйте водный раствор сока алоэ для закапывания в глаза, он увлажняет, снижает воспаление;
- включите в рацион свежую морковку, чернику, они благотворно сказываются на зрении;
- укрепляйте иммунитет с помощью мёда и его производные продуктов.
Мёд и цветы ромашки являются распространёнными народными средствами при многих заболеваниях
Глубокая послойная кератопластика
После глубокой послойной кератопластики значительно снижался риск формирования передних синехий, эндофтальмита, экспульсивных геморрагий. Провести такую операцию можно при различных формах кератэктазии, включая ятрогенное повреждение роговицы при ЛАСИК.
Противопоказано выполнение глубокой послойной кератопластики при буллезной кератопатии, эндотелиальной дистрофии Фукса, задней полиморфной дистрофии, иридокорнеальном эндотелиальном синдроме.
Результаты операции довольно хорошие: в 77-92% случаев удалось восстановить некорригированную остроту зрения выше 0,5.
Существует четыре способа выполнения операции, но наиболее эффективно при кератоконусе проведение техники большого пузыря Анвара. Если дополнить эту методику вискодиссекцией, то эффективность ее достигает 77%.
Среди послеоперационных осложнений при глубокой послойной пластике чаще других возникают: высокий роговичный астигматизм, послеоперационная эпителиопатия, зияние послеоперационной раны, отторжение донорского трансплантата. Реже возникают складки и перфорации десцеметовой мембраны, кератит, формирование ложной передней камеры.
Внутрироговичная имплантация полуколец
Кроме перечисленных методов лечения, разработаны и другие прогрессивные методики, позволяющие замедлить прогрессирование кератоконуса. К таким методикам относится внутрироговичная имплантация полуколец, которые выполнены из полиметилметакрилата. Эта операция в некоторых случаях может быть отличной альтернативой трансплантации. Впервые такие полукольца были использованы для лечения миопии в 1999 году. С 2004 года их разрешили применять у пациентов с кератоконусом. Сами полукольца различаются размером и формой поперечного сечения (шестиугольная, треугольная, овальная). Полукольца выступают в качестве распорок в веществе роговицы, в результате чего они способствуют сохранению центрального и приферического уплощения роговицы.
Во время операции врач создает роговичные тоннели, в которые вводит полукольца (на глубину в 2/3 от поверхности роговицы). В последнее время для создания тоннелей стали использовать фемтосекундные лазеры.
Показаниями к введению полуколец являются: непереносимость контактных линз, первичный прогрессирующий кератоконус, ятрогенные кератэктазии (после ЛАСИК, ПДКТ, СКП, ГПКП), а также пеллюцидная дегенерация роговицы.
Противопоказано проведение операции при помутнении роговицы в оптической зоне стойкого характера, средний показатель кератометрии более 75 диоптрий, высокий астигматизм, отек роговицы, выраженная атопия, активный инфекционный процесс (местный или системный).
К преимуществам введения полуколец относят:
- Стабилизацию прогрессии кератоконуса;
- Низкий уровень послеоперационных осложнений (в особенности при использовании фемтосекундного лазера);
- Отсутствие ограничений для жизни;
- Отсутствие риска аллергических реакций на полукольца;
- Обратимость операции;
- Допустимость контактной коррекции зрения в послеоперационном периоде;
- Отсутствие возрастных ограничений.
Однако, методика эта имеет несколько недостатков:
- Дислокация полуколец;
- Ограниченные возможности при аметропии;
- Временный эффект от операции.
Консервативные методики
Немецкими учеными была предложена схема консервативного лечения кератоконуса. Методика эта называется кросслинкинг роговичного коллагена.
Повысить биомеханическую устойчивость роговицы можно при использовании рибофлавина, который после ультрафиолетового облучения выделяет свободные радикалы с коротким периодом жизни. Под влиянием атомарно кислорода вещество коллагена подвергается дезаминированию, в результате чего образуются прочные ковалентные связи. В эксперименте было установлено, что подобная методика приводит к повышению биомеханической прочности, температурной устойчивости, резистентности к ферментному влиянию, возрастанию модуля упругости.
Классическая методика кросслинкинга роговичного коллагена включает следующие этапы:
- Местное обезболивание.
- Полная деэпителизация роговицы (диаметром 9 мм) при помощи механического шпателя.
- Инстилляция 0,1% раствора рибофлавина каждые 2-3 минуты до насыщения вещества роговицы (диффузное желтое прокрашивание).
- Облучение поверхности роговицы ультрафиолетом (30 минут при длине волны 370 нм, интенсивность 3 мВТ/см2). Чтобы концентрация рибофлавина сохранялась на достаточном уровне, дополнительно каждые 2-3 минуты закапывают раствор.
В 2003 году было проведено клиническое испытание этой методики, по результатам которого у всех пациентов зарегистрирована стабилизация кератоконуса.
В последнее время изучается возможность применять такую методику трансэпителиально. Установлено, что эпителий не ухудшает проницаемость роговицы для рибофлавина. При изучении отдаленных результатов, они были сходны с теми, которые наблюдались при операции с удалением эпителиального покрова. При этом в группе деэпителизации при проведении конфокальной микроскопии выявлялась четкая демаркационная линия, расположенная в строме роговицы. Основное преимущество трансэпителиального насыщения роговицы рибофлавином заключается в минимизации послеоперационной травмы.
Имеется еще одна разновидность этой методики, называемая флэш-линкинг. При этом используется специальный фотосенсибилизатор, который достаточно облучать на протяжении тридцати секунд.
Также имеется метод роговичного кросслинкинга с применением дозированной (по глубине) деэпителизации. Для этого предложено использовать эксимерный лазер. Результаты клинической эффективности в этом случае сопоставимы с другими методиками кросслинкинга.
Причины возникновения
В настоящее время причины формирования кератоконуса ещё не до конца известны, учёными выдвигается множество предположений по поводу предпосылок к этому заболеванию. Сам процесс нарушения роговицы заключается в постепенном разрушении её боуменовой мембраны, при котором формируются более тонкие слои и рубцовые образования. Из-за деформации под воздействием глазного давления в истончённых местах может происходить растяжение и глаз перестаёт полноценно выполнять свои функции.
У пациента причиной может послужить один из следующих факторов:
- Нарушение обменных процессов в органах зрения. При обследовании многих больных выявляются отклонения в работе различных ферментов. К примеру, в роговице и слёзной жидкости регистрируется уменьшение активности ингибиторов протеинкиназ, и как следствие, усиление самих протеиназ. Это приводит к тому что коллагеновые волокна быстрей разрушаются, а ферменты, способные этому противостоять, практически прекращают действовать. Происходи это из-за свойств протеазы разрывать аминокислотные связи в белках, что приводит к быстрой дегенерации тканей в органах зрения. Также очень часто выявляется нарушение работы альдегиддегидрогеназы, которая способствует устранению свободных радикалов и уменьшению их воздействия на ткани. Практически у всех больных заболеванием обнаруживаются маркеры окислительного стресса, которые говорят о повреждении клеток.
- Генетическая предрасположенность. До сих пор учёные не смогли определить, какой именно ген ответственен за передачу по наследству этой патологии роговицы, однако существуют предположения, что он находится на 16 или на 20 хромосоме. В настоящее время генетическая аномалия считается наиболее частой причиной формирования кератоконуса. Если он есть у ближайших родственников, то это существенно увеличивает риск развития болезни. Также это заболевание часто встречается у людей с различными видами хромосомных заболеваний, таких как синдром Дауна, амавроз Лебера, синдром голубых склер.
- Связь заболевания с иммунологическими отклонениями. Точные механизмы зависимости патологии от аллергических реакций ещё неизвестны, однако установлена интересная статистика, согласно которой заболевание роговицы чаще встречается у людей, страдающих экземой, атопическим дерматитом, бронхиальной астмой, сенной лихорадкой. Ткани глаза постоянно атакуются различными биологическими веществами, постепенно регенерация снижается и острота зрения падает.
- Полученные механические травмы. Частое ношение линз, трение глаз и век, инородные тела и многое другое могут привести к нарушению строения роговицы. В некоторых случаях причиной формирования болезни являются последствия проведённой лазерной коррекции зрения.
- Ультрафиолетовое воздействие на роговицу, особенно у людей, проживающих в солнечных странах.
Видео о симптомах, причинах возникновения и лечении кератоконуса
https://youtube.com/watch?v=DGXvxMOOyqw
Комбинированное лечение
В последнее время большое внимание уделяется разработке комбинированных вмешательств, в которых предлагается использовать синергетические методики лечения, например, кросслинкинг и установка полуколец. Применять их можно как совместно, так и последовательно, но чаще сначала имплантируют полукольца, а спустя 3-6 месяцев выполняют консервативное лечение.
Также можно сочетать фоторефрактивную кератэктомию и роговичный кросслинкинг коллагена. Такая методика может заменить инвазивную сквозную кератопластику.
Также при проведении кросслинкинга коллагена роговицы было предложено использовать фемтосекундный лазер, при помощи которого создаются карманы в веществе роговицы. При таком варианте минимизируется травматическое повреждение роговицы, повышается эффективность и безопасность методики.
При выполнении персонализированного кросслинкинга коллагера применяется индивидуальная маска, которая направляет пучок ультрафиолетового излучения строго в деэпителизированную зону роговицы (непосредственно в область эктазии). При этом снижается риск формирования осложнений и повышается острота зрения в послеоперационном периоде.
Из представленного материала становится понятным, что в последние годы отмечается развитие новых технологий, которые с успехом применяются при лечении пациентов с первичными и вторичными кератэктазиями.