Показания к лазерной коррекции зрения
Рефракционная хирургия показана пациентам в возрасте 18–40 лет. Раньше 18 лет проводить операцию нельзя, поскольку глаз продолжает расти. Проводят лазерную коррекцию пациентам с близорукостью до -10 дптр, дальнозоркостью до +6 дптр и астигматизмом любой тяжести.
Проведение операции возможно как при наличии отдельных заболеваний, так и в сочетании миопии или гиперметропии с астигматизмом. Методика рекомендована пациентам, испытывающим проблемы с ношением очков или контактных линз, например, из-за своей профессиональной деятельности.
Процедуру проводят, если нет инфекционных и воспалительных состояний, есть подтвержденная стабилизация зрения за последний год. Иногда лазерную коррекцию выбирают в стремлении изменить внешность, иногда по причине профессиональной необходимости.
Процедура операции от катаракты
Удаление помутневшего хрусталика проводится в стерильных условиях операционного зала.
Процедура хирургического лечения катаракты происходит следующим образом:
- Больного укладывают в горизонтальное положение в манипуляционное кресло или на кушетку.
- Анестезиолог вводит в глазное яблоко капельную анестезию местного спектра действия.
- С помощью ультразвука выполняется дробление помутневшего хрусталика на отдельные фракции.
- Офтальмолог выполняет 3 разреза в области лимба (1 основной надрез длиной 2,2 мм, а остальные 2 по 1,2 мм для стабилизации внутриглазного давления в момент эвакуации фрагментов хрусталика).
- Через самый большой разрез в полость глазного яблока вводится наконечник факоэмульсификатора, который разделяет ядро хрусталика, а затем обеспечивает его эвакуацию за пределы органа зрения.
- Факоэмульсификатор работает по принципу циркуляционного насоса. Одновременно удаляет частички разрушенного хрусталика и промывает глазную капсулу изотоническим раствором.
- Завершающим этапом операции является имплантация интраокулярной линзы, которая помещается в капсульный мешок через самый широкий разрез.
Искусственный хрусталик вводится в полость глаза с помощью инжектора. Это даёт возможность хирургу-офтальмологу установить линзу в неразложенном виде, избежать больших разрезов, минимизировать повреждения других элементов органа зрения. Наложение швов не требуется.
Посещение терапевта
Посещение терапевта обязательно перед проведением рефракционной хирургии. Врач проводит медицинское обследование, позволяющее исключить заболевания, являющиеся противопоказанием к процедуре.
Если имеются острые или хронические патологии в активной стадии, необходимо их вылечить, только затем терапевт разрешит проводить рефракционную хирургию.
При наличии сахарного диабета направляют к эндокринологу. При проблемах с иммунной системой — к иммунологу.
Если у пациента не выявлено противопоказаний, терапевт даст положительное заключение, которое допускает пациент к проведению рефракционной хирургии.
Все результаты исследований и заключения специалистов узкого профиля действительны в течение 14 дней до предполагаемой процедуры.
Обследование у врачей
Рекомендуется пройти обследование у врачей после сдачи лабораторных и инструментальных тестов. Они расшифруют результаты, определив отклонения. Если они выявлены, это приведет к временному или полному противопоказанию к проведению хирургического вмешательства. Записываются на прием к следующим специалистам:
- невролог;
- кардиолог;
- офтальмолог;
- стоматолог;
- отоларинголог;
- терапевт.
Стоматолога и отоларинголога проходят, чтобы исключить риск распространения инфекции вблизи глаз. Пародонтит или воспаление внутреннего уха приводят к осложнениям. Например, заражение инфекцией области разреза глаза.
Проходят консультацию с анестезиологом. Он подбирает препарат для наркоза, его дозу. Выбор зависит от состояния организма, наличия хронических болезней, аллергии. Концентрацию вещества подбирают по весу человека. Для астеников подойдут малые дозы.
Срок годности каждого анализа не более 14 дней. Если провести их раньше срока, за период до проведения операции может возникнуть патология. Поэтому врачи выбрали минимальное время, в течение которого снижен риск развития заболеваний.
За несколько дней до удаления катаракты проходят осмотр у врачей, чтобы выявить ОРВИ, грипп, бактериальную инфекцию и другие виды патологий, которые относятся к временным противопоказаниям.
[media=
https://youtu.be/NV4bAYe_uBY
]
Посещение офтальмолога
Окулист — главный врач, принимающий решение о необходимости проведении лазерной коррекции. Решившись на операцию, следует записаться к офтальмологу в районной или частной поликлинике.
Операция представляет собой стресс для организма, ухудшает состояние больного, если имеются острые или хронические патологии. Офтальмолог проводит тщательное обследование зрительного анализатора. Доктор должен выявить нарушения.
Если, по мнению врача, есть необходимость в проведении операции, он расскажет как проводится лазерное лечение. При положительном решении пациента офтальмолог дает направление к более узким специалистам, чтобы исключить наличие острых и хронических патологий.
Если противопоказаний нет, окулист рассчитает параметры оптической системы, необходимые для выполнения рефракционной хирургии.
Окулисту можно задать все интересующие вопросы по поводу оперативного вмешательства.
Сдача необходимых анализов
При выполнении рефракционной хирургии обязательным условием является сдача анализов:
- общий анализ крови (необходимо уточнить резус фактор и исключить заболевания крови, они являются противопоказанием к проведению ЛК);
- анализ мочи — исключает заболевания почек;
- реакция Вассермана — проводится для исключения сифилиса (при наличии заболевания рефракционная хирургия противопоказана);
- сдача крови на ВИЧ-инфекцию по форме 50;
- исключение гепатита В и С;
- исследование коагулограммы и количества тромбоцитов.
Данные анализы сдают в районной поликлинике по месту жительства, обойдутся бесплатно. Необходимо принести с собой стерильные перчатки и новый шприц. Не все анализы проводятся в одной поликлинике. Возможно, понадобится посетить другие районные больницы, например, кровь на ВИЧ-инфекцию и гепатит сдают в других заведения.
Анализы сдают и в частной клинике, где будет проводиться оперативное вмешательство. Брать с собой ничего не нужно, только бахилы надеть при входе в лабораторию. Анализ будет платный, перчатки, вата и шприцы входят в стоимость. Можно сдать все анализы сразу.
Результаты анализов действительны в течение 1 месяца, флюорография — 6 месяцев. Поэтому стоит сдавать их за несколько недель до оперативного вмешательства.
РУКОВОДСТВО ПАЦИЕНТУ: до и после операции лазерной коррекции зрения (LASIK)
1. Подготовка к диагностике:
Следует прекратить ношение контактных линз: мягких – за 5-7 дней, жестких – за 10-14 дней до проведения осмотра.
В течение 2 суток перед обследованием нельзя употреблять алкоголь.
В день диагностики не следует пользоваться косметикой для глаз, рекомендуется взять с собой солнцезащитные очки. Не следует приезжать на обследование на собственном авто, поскольку в водить автомобиль этот день не рекомендуется.
На обследование с собой необходимо иметь амбулаторную карту, документ, удостоверяющий личность, а также результаты проверки зрения в других офтальмологических клиниках.
Перед операцией лазерной коррекции зрения (LASIK):
Следует прекратить ношение контактных линз: мягких – за 5-7 дней, жестких – за 10-14 дней до даты проведения операции.
В течение 2 суток перед операцией и на протяжении 7 дней после нее употреблять алкоголь нельзя.
Не следует приезжать на операцию на собственном авто, поскольку водить автомобиль этот день не рекомендуется.
В день выполнения операции нельзя пользоваться любыми косметическими средствами, следует отказаться от любых парфюмированных средств (спиртосодержащие вещества влияют на точность работы аппаратуры для лазерной коррекции).
Накануне операции рекомендуется тщательно вымыть волосы, умыться, уделив особое внимание гигиене глаз.
На операцию с собой необходимо иметь документ, удостоверяющий личность, а также результаты анализов на (RW, ВИЧ, гепатит В и С). Рекомендуется иметь с собой солнцезащитные очки.
На операцию лучше надеть футболку, блузу или рубашку из хлопчатобумажной ткани, с широким вырезом.
Во время проведения лазерной коррекции необходимо точно выполнять все требования врача.
3. После операции LASIK:
Для успешного результата после завершения операции нужно строго соблюдать все рекомендации врача:
— вовремя закапывать капли;
— проводить процедуры, назначенные офтальмологом;
— являться на осмотр согласно графику.
В течение первых нескольких дней после операции веки и кожу вокруг глаз можно мыть только кипяченой водой, с использованием ватного тампона, в направлении строго от внутреннего угла глаза к наружному.
На третий день после процедуры разрешается мыть волосы. Чтобы избежать попадания мыльной воды в глаза, следует во время мытья наклонять голову назад.
На протяжении месяца после коррекции не разрешается купаться в открытых водоемах или в бассейне, запрещается посещать баню и сауну.
Чтобы случайно не повредить роговицу, следует соблюдать осторожность во время прогулок, рекомендуется воздержаться от пикников на природе, занятий контактными видами спорта.
В течение двух недель после операции лазерной коррекции нужно сократить нагрузку на зрение: общее время на чтение, работу за компьютером и просмотр телепередач может составлять не больше 1-2 часов в день. В последующий период нагрузку на глаза необходимо увеличивать постепенно.
Сразу после операции особую опасность представляют простудные заболевания. В течение первых 15 дней следует избегать сквозняков, переохлаждения, посещения людных мест (особенно в эпидемически опасный период). Также не нужно планировать дальние поездки в первые месяцы после коррекции, перемена климата неблагоприятно может повлиять на зрение.
На протяжении 3-6 месяцев после коррекции зрения не следует планировать беременность.
В первый год после операции лучше вообще не загорать, в солнечную погоду следует обязательно носить солнцезащитные очки.
4. График посещений врача-офтальмолога после операции LASIK:
Осмотр врача обязателен на 2й, 14й день и через 3 месяца после операции.
В течение месяца после лазерной коррекции обязательно нужно проходить плановые осмотры у офтальмолога. Очень важно не забывать вовремя закапывать глаза согласно схеме, рекомендованной лечащим врачом.
В дальнейшем врач будет корректировать частоту визитов в зависимости от протекания послеоперационного периода.
Подготовка к лазерной коррекции зрения
За 2 суток до рефракционной хирургии отказаться от употребления алкогольных напитков.
Обязательный осмотр врача-анестезиолога и оценка результатов обследования не позднее, чем за 12 часов до операции.
В день проведения лазерной коррекции зрения:
- не пользоваться косметикой, туалетной водой или духами;
- помыть утром голову и искупаться (поскольку на 2 суток после операции это запретят);
- надеть хлопковые вещи с открытым воротом или застежкой спереди;
- взять на операцию сменную обувь;
- положить в сумку солнцезащитные очки (даже в зимнее время светит солнце и сильно раздражает глаза).
Понадобится два чистых носовых платка, паспорт и документы с анализами. Нужно взять с собой сопровождающего человека, который поможет добраться до дома после процедуры.
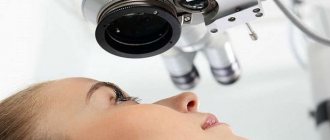
Обследование перед лазерной коррекцией зрения
Обследование является первым шагом к операции лазерной коррекции зрения. Поэтому, главное, что нужно сделать — позвонить в выбранную офтальмологическую клинику и записаться на прием. При этом, стоит принять во внимание несколько важных нюансов, которые касаются приема у офтальмолога.
Не стоит приезжать за рулем
Речь сейчас идет только о предоперационном обследовании. Основные ограничения здесь связаны с необходимостью для некоторых исследований закапать специальные капли, расширяющие зрачок. Препарат действует примерно сутки, поэтому в день обследования лучше не садиться за руль. И конечно, обязательно исключить на 24 часа после обследования любые утомительные зрительные нагрузки.
Стоит иметь ввиду, что никто наверняка не знает, как среагирует на расширение зрачка головной мозг. Можно кратковременно потерять сознание (для исключения подобного, лучше за полчаса до обследования слегка перекусить), а можно вовсе и не заметить каких-либо отклонений. Как правило, медикаментозное расширение зрачка протекает с ухудшением зрения вблизи (чтение и письмо вызывают серьезные затруднения), а также плохой переносимостью света (в неспособный сужаться зрачок, его попадает слишком много). Ночью сесть за руль, тоже не получится, так как первые же встречные фары станут причиной невозможности ориентироваться в потоке автомобилей.
Не планируйте обследование накануне важных дат
Необходимо помнить, что практически на сутки придется отложить подготовку к экзаменам, работу с чертежами, чтение, ремонт часов, а также набор текста на компьютере, даже слепым десятипальцевым методом. Правда, есть одна особенность. У многих людей, имеющих близорукость не самой слабой, и не самой высокой степеней, при широком зрачке, возникает плохая переносимость света, но вблизи они видят замечательно. Однако, не стоит надеяться, что окажитесь в их числе. Просто не планируйте офтальмологическое обследование накануне важных дней.
Время действия лекарств
Первое необходимое обследование займет не более часа. При этом, действие капель в среднем проходит за 24 часа (раньше или позже, в зависимости от особенностей организма). В разных клиниках применяют разные капли, какие-то из них расширяют зрачок только на 5 часов (ирифрин, тропикамид, мидриацил и пр.), другие — на 24 часа (цикломед и пр.), третьи, действуют несколько дней (атропин). При необходимости, компромиссом может стать закапывание цикломеда двукратно, с интервалом 20 минут. Но только врач решает какой точности обследования необходимо достичь и насколько важны при этом неудобства пациента.
Снимите контактные линзы!
Это касается только тех, кто использует в качестве средства коррекции зрения контактные линзы. Их ношение зачастую вызывает отек поверхности роговицы (эпителия). Отечная роговица имеет большую толщину. А толщина роговицы, является главным критерием, который оценивают при проведении обследования. При этом, несоответствие толщины роговицы с имеющейся степенью близорукости – это самое частое противопоказание к проведению лазерной коррекции. Толщину роговицы необходимо измерять только после того, как глазу дали отдых от ношения контактных линз. Для мягких линз, время отдыха должно составлять не менее 7 дней, для жестких и эластичных — не менее 14 дней. Это время необходимо для устранения отека эпителия, что сделает результаты измерения более точными. Если врач ориентируется на показатели «отечной» роговицы, то лазерная коррекция можно не дать желаемых результатов. Так что, с врачом стоит быть предельно откровенным, не утаивать информации о ношении линз. Специалист решит сам, необходим именно вам карантин в 7 и 14 дней, или нет.
Конечно, можно снять контактные линзы и перед самым обследованием, правда, в этом случае, толщину роговицы будут измерять в следующий раз. К примеру, в день коррекции и то при условии, что перед коррекцией, глаза гарантированно отдохнули те самые 7 и 14 дней.
Принесите имеющийся офтальмологический архив
Конечно, вовсе не обязательно, что таковой существует. Но, если на руках находятся консультационные заключения офтальмологов или выписные эпикризы, рецепты на очки и даже медицинская карта из поликлиники, все это лучше прихватить с собой. Так врачу будет проще определить: прогрессирует ли близорукость и не станут ли помехой лазерной коррекции ранее проведенные операции, полученные травмы либо перенесенные заболевания.
Теперь, собственно, о самом обследовании. Начинается оно с оформления документов и внесения оплаты. Процедура рутинная, описывать которую не имеет смысла. Единственно, что действительно важно – оставлять свой контактный телефон, когда об этом просят. Возможно, понадобятся какие-либо дополнительные исследования.
Опрос
Опрос пациента, он же сбор анамнеза, очень важен. Здесь стоит говорить правду. И о наличии венерических болезней, в том числе. Если нет желания признаваться, тогда необходимо просто вылечить их. Подтвержденные отрицательные результаты анализа, являются веским основанием никогда не упоминать о том, что уже прошло. Но, когда болезнь неизлечима, то в анализах она все равно проявится. Если обстановка к откровениям не располагает, стоит подойти к врачу позже. Во время операции, подобные заболевания могут всплыть серьезными проблемами.
Сбор анамнеза, обычно, состоит из стандартных вопросов. Потрудитесь отвечать на них как можно более развернуто. И пусть врач думает о вас, как о несносном болтуне. Не беда. Поставьте его также в известность о перенесенных серьезных заболеваниях, которые на ваш взгляд, отношения к глазу не имели. Это может оказаться важным.
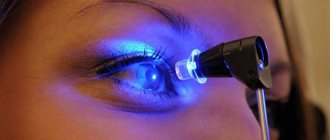
Аппаратное обследование
Схемы аппаратных обследований в разных клиниках сильно разнятся. И все же, как правило, применяются следующие методы в разной последовательности.
Авторефрактометрия
Исследование проводят с помощью афторефрактометра. Данный прибор видели все при посещении окулиста. Одним нажатием кнопки он выдает все имеющиеся у пациента «плюсы» или «минусы».
Кератометрия
Процедура кератометрии нужна при расчете оперативного вмешательства. Правда, у полученных данных есть еще одно назначение. При оптической силе роговицы свыше 46 диоптрий, будет вполне уместно поинтересоваться у врача о наличии кератоконуса. Тем более, что это серьезное заболевание, является одним из противопоказаний к проведению лазерной коррекции.
Бесконтактная тонометрия
Попросту говоря, измерение внутриглазного давления. Проводится оно бесконтактно, посредством импульса воздушного потока. Показатели пневмотонометрии не должны быть больше 20-21мм рт. ст. Повышение внутриглазного давления может оказаться проявлением глаукомы. При некомпенсированной глаукоме, вопрос о проведении лазерной коррекции не стоит. Сначала нужно нормализовать внутриглазное давление с помощью медикаментозных средств или хирургической операции.
Определение остроты зрения
Исследование начинают с выяснения, сколько пациент видит строчек без очков (т.е. без коррекции). Затем пациент надевает специальную очковую оправу, в которую вставляют по отдельности стекла из очкового набора, в соответствии с данными авторефрактометрии. Сначала сферическое стекло, после цилиндрическое (астигматическое). Цилиндрическое стекло, как правило, поворачивают в разные стороны, для уточнения правильной оси (меридиана) цилиндра. После лазерной коррекции, пациент может рассчитывать на ту остроту зрения, которая была зафиксирована во время обследования с очковой коррекцией.
Биомикроскопия
Биомикроскопию выполняют с помощью микроскопа, имеющего щелевую лампу (щелевую подачу света). При этом, специалист под большим и малым увеличением инспектирует веки, белочную оболочку (конъюнктиву и склеру) глаза, его роговицу, радужку, хрусталик и стекловидное тело. Применяя специальную лупу, он также может рассмотреть и детали глазного дна, правда обычно для этого применяют офтальмоскоп.
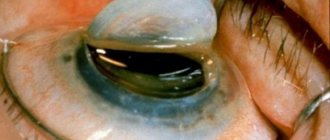
При помощи щелевой лампы можно выявить катаракту, подвывих хрусталика, рубец и бельмо роговицы, а также множество иных заболеваний, способных стать противопоказанием к выполнению лазерной коррекции.
Периметрия
Это исследование помогает обнаруживать заболевания сетчатой оболочки, зрительного нерва, а также зрительного тракта полностью. Когда проблемы существуют в зрительном тракте, исправлять что-либо в глазу, включая и проведение лазерной коррекции, практически не имеет смысла.
Офтальмоскопия
Офтальмоскопия может проводиться прямым и непрямым способом. При прямой офтальмоскопии специалист светит в глаз пациента электрическим офтальмоскопом, который держит в нескольких сантиметрах от глаза пациента и своего глаза. При выполнении непрямой офтальмоскопии у глаза пациента находится лишь увеличительная линза (зачастую +13,0 диоптрий), специалист же с офтальмоскопом находится чуть поодаль — на расстоянии вытянутой руки.
Конечно, офтальмоскопия — процедура весьма неприятная, но очень информативная. Осмотр глазного дна дает возможность выявлять заболевания сетчатой оболочки, а также диска зрительного нерва.
Поэтому, стоит потерпеть, ведь это недолго.
Ультразвуковое исследование
Ультразвуковая биометрия, называемая А-сканированием, определяет параметры передней камеры, толщину хрусталика, а также величину переднезаднего отрезка глаза (ПЗО). При близорукости размер глаза увеличивается, что и фиксирует аппарат. Данные ПЗО применяются и при выявлении прогрессирования близорукости. В норме ПЗО равен 24мм.
В-сканирование – это двухмерное обычное УЗИ глаза. Применяя его, можно выявить отслойку сетчатки (с необходимостью безотлагательной операции), деструкцию стекловидного тела, опухоли внутри глаза и пр.
Пахиметрия
Это процедура измерения толщины роговицы. Данный показатель, является основным при вынесении вердикта о невозможности проведения лазерной коррекции. Именно так, слишком тонка роговица – повод отказать в проведении операции. Нормальная же толщина в центре роговицы составляет 500-550 микрометров (примерно 0,5мм).
Заключение
Все вышеперечисленное – это лишь основные этапы необходимого офтальмологического обследования. Причем и исследований, и аппаратов может быть гораздо больше в случае, если обнаружатся какие-то заболевания глаз. Существуют и необязательные обследования, о которых здесь упоминаний не было, но проведение которых иногда желательно.
По итогам офтальмологического обследования, врач выставит диагноз и точно ответит на вопрос: «Можно ли делать лазерную коррекцию?» Ситуации, при которых лазерную коррекцию необходимо делать по медицинским показаниям крайне мало.
После проведенного обследования пациенту выдают на руки консультационное заключение, которое отражает основные полученные результаты, диагноз и возможные рекомендации. Иногда, это короткое заключение, иногда внушительный труд, включающий многие листы распечаток и фотографий.
Анализы
Если противопоказаний к выполнению лазерной коррекцию нет и пациент решает делать операцию, то в клинике понадобится еще и ряд лабораторных анализов. Таких как, общий анализ крови, который показывает нет ли в организме серьезного воспаления, высокого уровня аллергизации, заболеваний крови, анемии и пр., а также анализ крови на некоторые инфекции (сифилис — RW, Гепатит В — HBS Ag, СПИД).
Стоит помнить, что любые воспаления могут отрицательно сказаться на процессе восстановления глаза после операции, поэтому, если список анализов, вместо четырех будет включать пятнадцать пунктов, стоит отнестись к этому спокойно. Это необходимо для вашего здоровья.
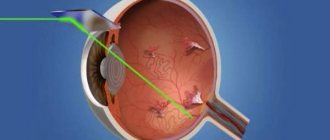
Как проводится лазерная коррекция
Этапы проведения процедуры:
- Закапывание капель. Используют анестезирующие лекарства, чтобы процедура прошла максимально комфортно и безболезненно. Некоторым пациентам проводят операцию без капель, если имеется аллергия. В таких случаях возможно использование общего наркоза, но используется крайне редко.
- Веки зажмут специальными щипцами, чтобы во время вмешательства пациент не моргал. Это очень важно.
- Затем удаляется верхний клеточный слой роговой оболочки. Пластинка роговицы вместе с эпителием откидываются назад.
- В глазах появляется красный свет. Это лазерный луч. Он снимает тонкий слой центральной роговой оболочки, создавая новую поверхность. Лазер моделирует имеющуюся ткань, устраняя нарушение рефракции. Пациент ничего не чувствует, слышен только шум устройства.
- Лоскут осторожно укладывается обратно. Благодаря этому сохраняется послойная структура роговой оболочки.
- Оканчивается процедура сильным зажмуриванием, что есть силы, чтобы роговица хорошо приклеилась на место.
После операции врач проверяет прооперированный глаз пациента. Удостоверившись, что операция прошла успешно, отпускает больного домой, но не ранее чем через 15 минут.
Реабилитация после операции
Сразу после операции 1,5–2 часа будет ощущаться песок в глаза и повышенная чувствительность к свету. Нельзя использовать какие-либо капли для устранения данных признаков.
После операции врач пропишет специальные капли, предотвращающие развитие инфекции, которые необходимо использовать в течение 2–3 дней. Он укажет дозировку и кратность применения. После лазерной коррекции спать придется на спине со слегка приподнятой головой. Это устранит отечность.
Если слезотечение сильное, промокнуть чистым носовым платком, ни в коем случае не тереть глаза. Нужно избегать любых прикосновений с глазами в течение первых суток после рефракционной хирургии.
Первую неделю противопоказано посещать баню, бассейн и сауну, поднимать тяжести, пользоваться декоративной косметикой и загорать (включая солярий).
Весь реабилитационный период нельзя употреблять алкогольные напитки и другие лекарства, не согласованные с офтальмологом.
Что необходимо сделать перед операцией?
Перед проведением операции необходимо получить консультацию врача, который непосредственно будет выполнять лазерную коррекцию зрения. Он даст свои рекомендации, например, посоветует отказаться от ношения оптических изделий. Если пациент использовал мягкие контактные линзы, то снять их нужно за неделю до проведения операции, если же жесткие — то за две.
Также накануне запрещено употреблять алкогольные напитки и лекарства, в состав которых входит этиловый спирт. В день операции женщинам не стоит краситься, а также использовать лак для волос или туалетную воду. Нанесение ароматов на кожу не рекомендовано и мужчинам. В клинику следует прибыть заранее, желательно с сопровождающим, который сможет проводить пациента домой после лазерной коррекции зрения. Не лишним будет захватить с собой и солнцезащитные очки. Несмотря на то, что в клинике врачи наложат на прооперированный глаз специальную повязку, очки позволят усилить защиту от попадания в зрительные органы частиц пыли или ультрафиолетовых лучей.
Возможные осложнения
Послеоперационные проявления и осложнения:
- синдром сухого глаза;
- двоение и нечеткость изображения;
- ухудшение зрения в условиях слабой освещенности;
- круги вокруг источников света;
- боль в глаза и дискомфорт;
- шрам на роговице;
- регрессия операционного эффекта;
- инфицирование;
- воспалительный процесс;
- врастание эпителия;
- бактериальный кератит;
- индуцированный астигматизм;
- смещение лоскута;
- децентрация.
Нашим пациентам
ПАМЯТКА ПАЦИЕНТУ
(операция по методике LASIK)
— На операцию Вы должны прийти здоровыми. Если накануне операции у Вас повысилась температура, появились насморк, кашель, герпетические высыпания на носу или губах, заболел зуб, операцию следует перенести.
— Операцию лазерной коррекции зрения можно проводить, как минимум, спустя 10-14 дней после полного выздоровления.
— За 2 дня до операции не следует употреблять алкоголь.
— Женщинам за 3 дня до операции следует отказаться от использования декоративной косметики для глаз.
— В день операции нельзя пользоваться духами, одеколоном, так как молекулы этих веществ отрицательно влияют на работу лазера в операционной.
— Перед операцией лазерной коррекции зрения следует принять душ и вымыть голову.
— На операцию следует прийти не в шерстяной и не в пушистой одежде. Одежда должна быть без высокого ворота (не водолазка и не свитер).
— Не забудьте взять с собой сменную обувь и солнцезащитные очки.
— О том, как вести себя в операционной, Вам подробно расскажут на лекции непосредственно перед операцией.
— В течение 1 часа после операции Вы будете находиться в Клинике под наблюдением врача.
• В течение недели после операции нельзя умывать и тереть глаза, принимать алкоголь, общаться с людьми, имеющими симптомы простудных заболеваний, кроме того, в течение первых трех дней нельзя мыть голову!!!
• Дома Вы закапываете глазные капли Тобрадекс (выдаются в наборе) – по 1 капле 2 раза – в день операции, далее – по 1 капле 4 раза в день.
Не забывайте:
— мыть руки перед каждым закапыванием;
— закапывать капли сразу после сна (во время сна капли не закапываются).
— делать интервал 10-15 минут между закапыванием разных капель (если Вам дополнительно назначены еще одни капли).
• Капли в глаз следует закапывать очень осторожно: закапывайте по 1 капле лежа на спине или запрокинув голову назад; после закапывания спокойно прикройте глаз на 2-3 минуты. После закапывания нельзя интенсивно мигать и тереть глаз!
• Когда действие обезболивающих капель, которые закапываются во время операции, закончится (через 20-40 минут после операции), у Вас появится слезотечение, светобоязнь и чувство инородного тела в глазу. Эти ощущения у разных людей могут быть выражены в разной степени: от незначительных, не причиняющих значительного дискомфорта, до интенсивных. В случае выраженных болевых ощущений Вы можете принять обезболивающий препарат (пенталгин, темпалгин, нурофен и др.).
• Учитывая то, что операция лазерной коррекции зрения является амбулаторной (Вы в течение 4-7 дней находитесь на домашнем режиме без осмотра врача), Вы сами должны внимательно следить за состоянием глаза и характером выделений из глаза. В течение этого времени глаз может быть слегка розовым, могут быть светлые, полупрозрачные слизистые выделения из глаза, особенно, после сна. Если глаз сильно покраснел, и появилось желтовато-зеленоватое (гнойное) отделяемое, необходимо сразу позвонить в клинику, а лучше – приехать на осмотр. Дело в том, что антибиотик, входящий в состав тобрадекса, эффективен не для всех микроорганизмов; после операции могут активизироваться условно-патогенные микроорганизмы (обитающие за веками), не чувствительные к данному антибиотику. Быстро и вовремя принятые меры (замена препарата, дополнительные назначения) препятствуют развитию воспалительных осложнений.
• Кроме того, может развиться аллергическая реакция на закапываемые препараты, которая проявляется в виде зуда, отека век, покраснения кожи век и самого глаза, прозрачных слизистых выделений. В этом случае следует принять антигистаминный препарат (супрастин, тавегил, кларитин, эриус, зодак и др.) и позвонить в клинику.
• Пациенты, проживающие в Ярославле, на следующий день после операции приходят на контрольный осмотр.
• На послеоперационном осмотре на 4-7-й день (назначается индивидуально) после операции, на который приходят все пациенты, врач оценивает степень заживления глаза, решает вопросы о продлении или закрытии листа нетрудоспособности, изменении схемы закапывания капель. Глаз в это время видит еще “сквозь дымку”, изображение предметов может “плавать”, может ощущаться двоение.
• В течение 1-2 недель после операции глаз “рассматривается” постепенно, зрение вблизи может быть затруднено вследствие временной послеоперационной дальнозоркости (после операции по поводу близорукости).
Если Вы делали операцию по поводу дальнозоркости, то в раннем послеоперационном периоде зрение вдаль может быть неустойчивым, а зрение вблизи может быть сразу выше, чем до операции.
• К месяцу у большинства молодых пациентов проходит временная дальнозоркость, глаз хорошо видит и вдаль, и вблизи. У пациентов старшего возраста еще могут сохраняться временная дальнозоркость, а, следовательно, и сложности при работе на близком расстоянии. Кроме того, даже после полного ухода временной послеоперационной дальнозоркости, пациентам старше 40 лет вскоре после операции могут быть выписаны очки для близи (вследствие наступления возрастной дальнозоркости, также снижающей зрение вблизи).
• С 7-10-го дня почти всем пациентам назначаются капли, закрепляющие достигнутый послеоперационный результат: Дексаметазон (0,1%), длительность закапывания которого в среднем составляет 1 месяц. Схема закапывания данного препарата назначается индивидуально для каждого пациента, и может изменяться в зависимости от результатов очередного осмотра. Именно поэтому Вы должны являться на каждый назначенный Вам осмотр. Если по каким-то причинам Вы не можете прийти, позвоните в клинику и договоритесь о переносе явки. Самостоятельное прекращение или изменение схемы закапывания капель может привести к существенному снижению достигнутого зрительного эффекта!
Ограничения в послеоперационном периоде:
— женщинам в течение 2-х недель после операции не рекомендуется пользоваться декоративной косметикой и кремами для глаз;
— на 2 недели после операции рекомендуется исключить любые физические нагрузки, на 2 месяца – занятия тяжелыми, экстремальными, контактными видами спорта;
— в течение 2-х месяцев после операции не рекомендуется посещать сауны и парилки;
— в первые месяцы после операции на ярком солнце желательно пользоваться темными солнцезащитными очками с ультрафиолетовым фильтром.
Обратите внимание!
• Оптимальный интервал между операциями на глазах составляет 1-2 недели (срок, необходимый для достижения комфортного зрения и вдаль, и вблизи первым прооперированным глазом). Вопрос о сроках операции на втором глазу решается в каждом конкретном случае индивидуально с врачом, проводящим послеоперационный осмотр. При отсутствии противопоказаний и стандартном течении раннего послеоперационного периода, операцию на втором глазу можно делать на следующий день после операции первого глаза (решение принимает врач!).
• Субъективные ощущения (болевые, зрительные и т.п.) во время и после операции на втором глазу совсем не такие, как после операции первого глаза. Это объясняется различной степенью чувствительности правого и левого глаза, различной силой внутриглазных мышц каждого глаза, особенностями обработки корой головного мозга зрительных изображений, поступающих от разных по остроте зрения глаз.
• В течение первого года после операции могут отмечаться некоторая сухость в глазу и затруднение открывания век после сна.
• Пациенты, имеющие большой диаметр зрачка, в сумеречное и ночное время могут отмечать ореолы вокруг источников света (эффект “гало”), а также некоторое снижение остроты зрения в это время суток.