НЕЙРОФИБРОМАТОЗ
(
neurofibromatosis
; греч. neuron нерв + лат. fibroma, fibromatis фиброма + -osis; син.:
болезнь Реклингхаузена, множественный невриноматоз, neuroma falsum
) — опухолевое заболевание, характеризующееся образованием множественных нейрофибром и пигментных пятен гл. обр. на коже и слизистых оболочках, сопровождающееся неврологическими, психическими, гормональными и костными нарушениями.
Впервые как самостоятельное заболевание описан в 1882 г. Ф. Реклингхаузеном.
Рис. 1. Больная нейрофиброматозом: на коже туловища и конечностей видны множественные опухолевые узлы и пигментные пятна.
При Нейрофиброматозе могут поражаться все ткани и органы, но чаще кожа, подкожная клетчатка, нервные сплетения, в т. ч. межмышечное (мейсснерово) и подслизистое (ауэрбахово), нервные стволы и корешки. Обычно узлы Нейрофиброматоза располагаются на туловище, шее и конечностях (рис. 1), редко — на подошвах и ладонях, слизистой оболочке полости рта; еще реже поражаются кости и железы внутренней секреции. Мужчины заболевают примерно в два раза чаще, чем женщины. Иногда заболевание носит наследственный или семейный характер и поражает членов одной и той же семьи в 3—5 поколениях. Довольно часто при Н. обнаруживают различные врожденные пороки развития, слабоумие, акромегалию, нарушения зрения и слуха, искривление позвоночника и др.
Этиология не выяснена. Большинство авторов придерживаются теории дизонтогенетического происхождения П., другие связывают Н. с нарушением функции щитовидной железы, надпочечников и др.
Патологическая анатомия
Рис. 2. Макропрепарат плексиформиой невромы при нейрофиброматозе: множественные опухолевые узлы (отдельные из них указаны стрелками) крупного нерва и его разветвлений. Рис. 3. Больной слоновоподобной формой нейрофиброматоза: разрастания нейрофиброматозной ткани в области левой верхней конечности с распространением в кожу и подкожную клетчатку груди.
При Н. обнаруживают множественные, иногда до 5—7 тыс., различной формы нейрофибромы (см.) или реже невриномы (см.) от 2 мм до нескольких сантиметров в диаметре; иногда встречаются опухоли весом до 15 кг. Нередко множественные узлы располагаются по ходу нерва и его разветвлений, что создает картину так наз. плексиформной невромы (рис. 2). Ее разновидностью является слоновоподобная форма Н. (рис. 3), характеризующаяся выраженной гиперплазией и гипертрофией дермы.
При гистол, исследовании удаленных узлов обнаруживают картину инкапсулированной или диффузной нейрофибромы. Инкапсулированные нейрофибромы образуются, как правило, в крупных нервных стволах, диффузные возникают в более мелких (дермальных) нервных веточках. Растущие узлы Н. образованы пролиферирующими пери- и эндоневральными соединительнотканными клетками, складывающимися в рыхлые нежноволокнистые пучки, к-рые окрашиваются в розовый цвет фуксином. Стабильные (зрелые) узлы Н. характеризуются уменьшением количества шванновского синцития, коллагеновый остов нервных пучков уплотняется и гиалинизируется — опухоль становится гистологически неотличимой от фибромы (см. Фиброма, фиброматоз) или десмоида (см.). В узлах, локализующихся на коже, могут появляться структуры, напоминающие осязательные тельца (Мейсснера) или пластинчатые тельца (Фатера—Пачини).
Пигментные пятна от светло-бежевого до темно-коричневого цвета обычно выявляют на коже туловища и конечностей, реже на лице, шее, слизистой оболочке полости рта. Они имеют гладкую поверхность, не выступают над уровнем кожи. При гистол, исследовании пигментных пятен обнаруживают диффузное скопление в сосочковом слое дермы меланобластов, меланоцитов с включениями меланина в цитоплазме.
При Н. часто отмечают атрофические и деструктивные изменения костей, в ряде случаев возникают костные экзостозы. Изменения костей при Н. связаны с общими трофическими расстройствами, а также с давлением на кость опухолевых узлов.
Глиома зрительного тракта
Глиомы — доброкачественные опухоли из зрительного нерва и других частей зрительного анализатора. Расположение может быть любым (орбитальным, интраканальным, интракраниальным — последнее иногда разделяют на пре-, постхиазмальное и хиазмальное), возможно множественное поражение, симметричное расположение опухолей нехарактерно. Показана значительная зависимость роста опухоли от опухолевого окружения, которое представлено в основном клетками нейроглии. Последние влияют на пролиферацию опухолевых клеток путем секреции цитокинов, а также нейротоксинов, которые повреждают аксоны зрительного нерва, приводя к нарушению остроты зрения. Это дает надежду, что в будущем таргетная терапия, нацеленная на опухолевое окружение, сможет замедлять рост глиом зрительного нерва. Данное новообразование редко бывает причиной смерти, но значительно влияет на качество жизни больных. Девочки болеют в 5–10 раз чаще мальчиков.
Кроме того, у больных НФ1 чаще, чем в среднем в популяции, встречаются другие типы опухолей головного мозга (астроцитомы, глиомы).
Клиническая картина
Первые клин, симптомы заболевания обнаруживаются сразу же после рождения или в детском возрасте, но могут возникать впервые и у взрослых. Они связаны в основном с появлением на коже, в подкожной клетчатке и по ходу нервных стволов опухолевых узлов. В нек-рых случаях в области поражения могут возникать зоны анестезии или гипералгезии, редко наблюдаются судороги, парезы, параличи. У больных нередко отмечают некритичное отношение к себе и окружающим. Дети, больные Н., отстают в физическом и умственном развитии.
При поражении спинного мозга и его корешков в клин, картине преобладают симптомы сдавления спинного мозга с ранними параличами и парезами соответственно пораженным сегментам. Сдавление жизненно важных органов (напр., при локализации узлов в области шеи и в средостении) может вызвать нарушения их функции: сдавление дыхательных путей сопровождается нарастающим затруднением дыхания, сдавление кровеносных и лимф, сосудов приводит к местному нарушению кровообращения, отеку и др. Множественные опухолевые узлы, особенно на нижних конечностях, могут создавать картину нейрофиброматозной слоновости в результате нарушения лимфооттока.
По преимущественной локализации поражения различают очаговую, периферическую и центральную формы Н. При очаговой форме поражается одна из областей тела, напр, туловище, или один орган, напр, желудок. Периферическая форма характеризуется поражением нескольких областей тела. Центральная форма Н. возникает в результате первичного поражения головного мозга.
При малигнизации один из узлов Н. прогрессивно увеличивается в размерах, под кожей просвечивает крупнопетлистая сеть расширенных вен, смещаемость опухоли при пальпации ограниченная. В дальнейшем может наступить изъязвление узла с распадом и кровотечением.
Диагноз
устанавливают на основании анамнеза, клин, картины, данных рентгенол, п морфол, исследований.
Рентгенол, исследование направлено гл. обр. на выявление поражений скелета и применяется в основном для более полной оценки распространенности и выраженности процесса. Для выраженного Н. характерна деформация позвоночника в виде сколиоза и кифосколиоза грудного отдела, возможны краевые дефекты тел позвонков, их суставных и поперечных отростков, расширение межпозвоночных отверстий и эрозии их краев, узуры нижних краев задних отделов ребер, вызванные давлением нейрофиброматозных узлов.
Рис. 4. Прямая рентгенограмма дистального отдела голени больного нейрофиброматозом: искривление костей голени, утолщение малоберцовой кости.
Длинные трубчатые кости могут быть атрофичными, изогнутыми, иногда же, наоборот, гипертрофированными, утолщенными (рис. 4).
Компактное вещество в гипертрофированной кости утолщено. На поверхности кости видны периостальные гребни, иногда обнаруживаются и параостальные окостенения, идущие параллельно костным поверхностям. Встречающиеся иногда внутрикостные нейрофиброматозные узлы в трубчатых костях выглядят как ограниченные вздутия и кистовидные образования.
При вовлечении в патол, процесс костей черепа обнаруживается его асимметрия, особенно на лице. В костях свода черепа возможны дефекты и узуры, участки атрофии кости или явления гиперостоза. Глазницы асимметричны, в их костных стенках также могут обнаруживаться дефекты.
В случае поражения черепных нервов расширяются их костные каналы, напр, внутренний слуховой проход височных костей или отверстие зрительного нерва. В ряде случаев увеличивается турецкое седло. Иногда наблюдается изолированное поражение суставов по типу деформирующего артроза.
Дифференциальный диагноз
проводят в основном с болезнью Деркума (см. Деркума болезнь) и цистицеркозом (см.).
Скелетные аномалии
Для нормального функционирования костной ткани требуется скоординированное взаимодействие между резорбирующими (остеокласты) и костеобразующими (остеобласты) клетками. Использование мышиной модели показало нарушения функции остеобластов (увеличение продукции пирофосфата, снижение костного морфогенетического протеина 2, который способствует дифференциации остеобластов) у мутантных по НФ1 гену мышей. В результате у пациентов отмечается нарушение минерализации костей, дугообразные деформации большеберцовых костей, кифотические и сколиотические деформации, деформации грудной клетки, псевдоартрозы крупных суставов, дисплазия клиновидных костей.
Лечение
Лечение оперативное. Показаниями для него являются резкая болезненность или изъязвление опухоли, затруднение движений, сдавление или смещение жизненно важных органов. В нек-рых случаях к оперативному лечению прибегают с косметической целью. Поскольку поражения множественные, удаление всех измененных тканей, как правило, не представляется возможным.
При оперативном лечении слоновоподобной формы Н. возникает необходимость последующей кожной пластики (см.). Нейрофиброматозная ткань обильно снабжена кровеносными сосудами, их перевязка во время операции должна быть особенно тщательной. При расположении узла в крупном нервном стволе производят вылущивание опухоли, поперечную резекцию нерва с наложением нервного шва (см.) или краевую его резекцию с наложением частичного нервного шва. Оперативное удаление одного из узлов в ряде случаев может привести к прогрессированию процесса с резким увеличением размеров других узлов.
Другие проявления
Среди опухолевых заболеваний встречаются феохромоцитома, гамартомы радужной оболочки (узелки Лиша).
Часто встречается задержка умственного развития.
Кумулятивный риск злокачественного образования к 50 годам у лиц с нейрофиброматозом типа 1 повышается на 20–39 %, с риском развития рака в течение жизни ~ 60 %.
Кроме того, люди с нейрофиброматозом типа 1 имеют исключительно высокий риск развития злокачественных опухолей головного мозга (приблизительно в 40 раз выше риск развития глиомы высокой степени злокачественности), эндокринного рака (более чем в 74 раза повышен риск развития рака надпочечников), злокачественных новообразований периферических нервов (> в 1000 раз повышенный риск развития) и рака молочной железы.
Дети с нейрофиброматозом типа 1 имеют повышенный риск лейкемии, острого лимфоцитарного лейкоза, неходжкинской лимфомы.
Кроме того, некоторые исследования подтверждают повышенный риск развития рассеянного склероза, эпилепсии, макроцефалии, гидроцефалии. .
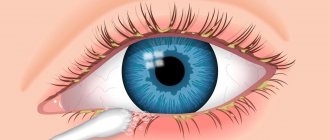
Рисунок 3 | Узелки Лиша.
Рисунок 4 | Проявления симптомов нейрофиброматоза первого типа в зависимости от возраста пациента.
Критерием диагностики НФ первого типа считают наличие двух или более признаков (согласно конференции Национального института здоровья по нейрофиброматозу, США, 1988):
- ≥ 6 пятен цвета «кофе с молоком» диаметром > 5 мм в препубертатном периоде или диаметром 15 мм в постпубертатном периоде;
- ≥ 2 нейрофибромы любого типа либо одна плексиформная нейрофиброма;
- Мелкие пигментные пятна в подмышечных и паховых областях, напоминающие веснушки (симптом Кроува);
- Глиома зрительного нерва;
- ≥ 2 узелка Лиша (гамартом радужной оболочки);
- Костные изменения: дисплазия крыла клиновидной кости, истончение кортикального слоя трубчатых костей с псевдоартрозом или без него;
- Наличие НФ типа I у родственников первой степени родства.
Фокальные области гиперинтенсивности (FASI)
Обнаруживаются у примерно 80 % пациентов с НФ1 и представляют собой области гиперинтенсивного МР-сигнала на Т2ВИ и FLAIR, расположенные в базалных ядрах, таламусе, стволе мозга, мозжечке и субкортикальном белом веществе. Морфологически представляют собой участки миелинопатии с увеличением вакуолей. Корреляция данных изменений с клиникой до конца не понятна. .
Рисунок 8 | Определяются асимметричные области гиперинтенсивного МР-сигнала в Т2 в базальных ядрах с обеих сторон. Также обращает на себя внимание гиперинтенсивное образование по левой поверхности шеи и головы — плексиформная нейрофиброма.
Почему лечить нейрофиброматоз стоит в медцентре Ассута
Отзывы о лечении нейрофиброматоза в Израиле, оставленные благодарными пациентами клиники, позволяют выделить его ключевые преимущества:
- Диагностику и лечение проводят узкоспециализированные врачи высшей категории, опирающиеся на последние достижения в области медицины и медицинских технологий.
- Материально-техническое обеспечение больницы находится на высочайшем уровне.
- Обследование при подозрении на нейрофиброматоз проводится в считанные дни, гарантируя высокую достоверность полученных данных.
- Для хирургического удаления опухолевых новообразований используются щадящие техники и новейшее оборудование.
- При составлении медицинской программы всегда применяется индивидуальный подход, учитывающий особенности конкретного пациента и его случая.
- В структуре клиники функционирует Международный отдел, помогающий пациентам из других стран в организации лечебного процесса.
- 5
- 4
- 3
- 2
- 1
(0 голосов, в среднем: 5 из 5)
Другие проявления со стороны ЦНС, области головы и шеи
Рисунок 9 | STIR шейного отдела позвоночника в сагиттальной проекции. Определяется гиперинтенсивное интрамедуллярное образование с нечеткими краями — астроцитома спинного мозга. У пациентов с НФ1 повышен риск возникновения злокачественных новообразований ЦНС. .
Рисунок 10 | Аксиальный Т2Fs (а) и корональный Т2ВИ (b) у пациента с НФ1. Определяются неравномерное расширение и гиперинтенсивность МР-сигнала от спинномозговых нервов, обусловленные интраневральными нейрофибромами. .
Рисунок 11 | Сагиттальный Т2ВИ поясничного отдела позвоночника. Определяется эктазия (расширение) дурального мешка. .
Рисунок 12 | Аксиальный КТ-скан орбит. Определяется дисплазия левого крыла клиновидной кости (кружок); увеличена верхняя орбитальная щель. Нередко в этой области возникают нейрофибромы, приводя к проптозу на стороне поражения. .
Рисунок 13 | 3D-реконструкция КТ костей черепа. Наблюдается дисплазия левого крыла клиновидной кости.Также обращает на себя внимание увеличение мозгового черепа.
Как проходит диагностика нейрофиброматоза в Израиле
Распознать нейрофиброматоз благодаря характерным внешним проявлениям несложно. Но чтобы выяснить характер поражения и его тяжесть и назначить наиболее действенное лечение, пациента отправляют на комплексное обследование. В клинике Ассута используют самые современные лабораторные и инструментальные методики диагностики, которые позволяют получать максимально точные и достоверные данные в сжатые сроки. Все диагностические мероприятия занимают не больше трех рабочих дней, давая врачам возможность как можно быстрее приступить к лечению.
День 1. Визуальный осмотр
Благодаря заблаговременному составлению диагностической программы и записи к нужным специалистам, иностранный пациент сразу по прибытии в Израиль отправляется в больницу на прием к доктору. Лечащий врач, которого он имеет возможность выбрать самостоятельно, выслушивает жалобы, изучает историю болезни и проводит тщательный осмотр, выявляя нейрофиброматоз по характерным признакам. Доктор обращает внимание на наличие светло-коричневых пятен и специфических высыпаний на теле, подкожных узлов и других новообразований, проверяет остроту зрения и слуха, отмечает возможные изменения в костных структурах. Он также оценивает координацию движений и мышечный тонус.
После этого, чтобы подтвердить диагноз и выявить возможные поражения внутренних органов и систем, врач отправляет пациента на дополнительные обследования.
День 2. Диагностические процедуры
Следующий день посвящен прохождению всех назначенных доктором обследований. Диагностическая программа может включать в себя:
- генетические тесты – для определения участка хромосомы, в котором находится поврежденный ген, и выяснения типа нейрофиброматоза.
- рентгенографическое исследование затронутых патологическим процессом органов и структур, в том числе позвоночника и костей черепа;
- офтальмоскопию, представляющую собой осмотр глазного дна с помощью специальных инструментов. Позволяет обнаружить нарушения в глазных структурах;
- аудиометрию для определения слуховой чувствительности;
- консультацию невролога – для выявления неврологической симптоматики;
- компьютерную и магнитно-резонансную терапию пораженных органов;
- биопсию, заключающуюся во взятии образцов тканей опухолевых новообразований для дальнейшего гистологического исследования. Выполняется для исключения злокачественной природы нейрофибром.
День 3. Уточнение диагноза и определение схемы лечения
На обработку результатов всех исследований обычно уходит не больше одного дня, после чего они попадают на рассмотрение группы экспертов, состоящей из специалистов разного профиля: неврологов, офтальмологов, оториноларингологов, ортопедов, хирургов и других. Вместе они изучают и скрупулезно анализируют полученные данные, ставят точный диагноз и разрабатывают оптимальную лечебную программу с учетом специфики патологии и индивидуальных особенностей организма пациента.
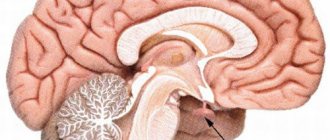
Глиомы ствола мозга
Составляют примерно 8–10 % от общего числа новообразований ЦНС при НФ1. Средний возраст пациентов составляет 8 лет. Чаще поражается мозжечок, следующими по частоте являются Варолиев мост и промежуточный мозг. Следует отмечать сопутствующие гидроцефалию и вклинение мозга. Опухоли выглядят гиперинтенсивными на Т2ВИ, обычно гетерогенно накапливают контраст. Чтобы не пропустить слабоинтенсивное контрастное усиление, возможно использование субтракции. .
Рисунок 7 | Глиома ствола мозга. В области мозжечка определяется гиперинтенсивное в Т2ВИ (а) образование, которое на постконтастных Т1ВИ (b) демонстрирует слабое негомогенное накопление контраста.