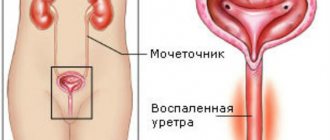
Уретрит – урологическое заболевание, проявляющееся в воспалении мочеиспускательного канала. Оно может быть диагностировано у человека любого пола и возраста.
У женщин патология часто протекает практически бессимптомно, у мужчин – острее и заметнее из–за особого строения мочеполовой системы. Недооценивать опасность уретрита – большая ошибка. Заболевание может привести к развитию серьезных осложнений: простатита, цистита, эндометрита, бесплодия, везикулита, импотенции и т.д. Избежать подобных проблем позволит только своевременная и адекватная терапия.
Виды заболевания
Содержание статьи
Существует несколько классификаций уретрита.
В зависимости от природы происхождения:
- инфекционный – грибковый (микозный), микробный, вирусный;
- неинфекционный – аллергический, травматический, рубцовый, из–за попадания инородного тела, микротравм от песка, солей в моче, застойный, конгестивный (из–за проблем с кровообращением в зоне малого таза).
Инфекционный уретрит включает два подвида:
- специфический – причина – половые инфекции, например, гонорея, гарднереллез, трихомониаз;
- неспецифический – причина – условно–патогенные бактерии и микозная флора, например, кишечная палочка, стафилококк, стрептококки.
Стафилококки в микроскопе
Специфический уретрит обычно возникает в молодом возрасте (18–40 лет) как результат половых отношений с зараженным человеком. Неспецифический уретрит может диагностироваться в любом возрасте.
В зависимости от патологических признаков выделяют виды инфекционного уретрита:
- гонорейный – инфицирование происходит в основном через половой контакт, реже – через классические предметы – мочалки, полотенца. Возможна передача болезни ребенку: патогенная микрофлора попадает на слизистые при прохождении плода по родовым путям;
- бактериальный – условно–патогенная микрофлора активизируется при травмах, связанных с медицинскими процедурами (эндоскопические манипуляции, катетеризация);
- вирусный – зачастую вызывается вирусом простого герпеса второго типа;
- трихомонадный – приобретается, как правило, половым путем. Способен быстро перейти в хроническую форму и трихомонадный простатит (при отсутствии или неэффективном лечении);
- кандидозный – обычно развивается после продолжительного применения антибиотиков или на фоне сахарного диабета, редко – после полового акта с инфицированным человеком;
- хламидийный – поражает не только мочеполовую систему, но и близлежащие органы, а также наносит вред дыханию, пищеварению и зрению;
- микоплазменный и уреаплазменный – чаще всего возникают у мужчин (60% случаев). Поражают уретру, простату, семенные пузырьки, придатки яичек, мочевой, а при восхождении инфекции – почки.
Различают также первичный и вторичный уретрит. Первичный является самостоятельным заболеванием, которое развивается непосредственно в уретре. Вторичный уретрит – это результат осложнения другого заболевания (как правило, органа мочеполовой системы).
По степени интенсивности процесса и времени заболевания различают виды уретрита:
- острый – начинается ярко с выраженной симптоматикой, срок заболевания до 2–х месяцев;
- подострый – интенсивность проявления симптомов сокращается, некоторые вовсе исчезают;
- хронический – с длительным течением (более 2–х месяцев), стертой симптоматикой и высокой вероятностью развития осложнений.
Гонорея. Вопросы и ответы.
Главная / Статьи / Гонорея. Вопросы и ответы.
За последнее время в г. Челябинске и некоторых городах области увеличилось число пациентов, у которых диагностирована гонорея.
На прием к врачу дерматовенерологу обратился 17- летний пациент М. Пришел « провериться», т к. его подруга пожаловалась на появление у нее выделений и неприятных ощущений внизу живота… Месяца три назад М. также отмечал выделения и боли при мочеиспускании. Это случилось через семь дней после сексуального контакта с девушкой из ночного клуба. Вскоре у М. все неприятные симптомы прошли, и он забыл про свое небольшое и весьма приятное приключение. Своей девушке, он , конечно, ничего не сказал. Но к врачу пришлось обратиться обоим. Ребятам еще повезло: ни сифилиса, ни ВИЧ — инфекции у них не обнаружили. У обоих была выявлена гонорея, причем у М. процесс успел перейти в хроническую форму.
Гонорея. Что это?
Это венерическое заболевание, передающееся половым путем. О его чрезвычайной заразности упоминается еще в Ветхом Завете и древнегреческих трактатах. Для гонореи не существует различий по половому признак или социальному статусу . Ее жертвой может стать и ребенок, и взрослый.
По статистике ВОЗ, ежегодно гонорея поражает порядка четверти миллиарда населения планеты. Причина: возбудитель заболевания отличается высокой устойчивостью к некоторым антибиотикам. Не последняя роль в распространении инфекции отводится поведенческим факторам (процветание гомосексуализма и рост беспорядочных половых связей).
Что является возбудителем заболевания? Это гонококк Нейссера, открытый в 1879 году, парный диплококк, специфический гноеродный паразит человека, по форме напоминающий кофейные зерна или бобы, обращенные друг к другу своими вогнутыми поверхностями и разделенные узким щелевидным отверстием. Под воздействием неблагоприятных для него условий гонококк может впадать в состояние анабиоза и выживать в процессе лечения, и позже вызывать рецидив заболевания.
Как передается гонорея ?
Чаще всего половым путем (при генитальных контактах). При этом источником заражения выступает больной человек, страдающий бессимптомной или слабовыраженной формой гонореи.
Как гонорея протекает ?
Гонококк вызывает воспаление слизистой оболочки уретры. В женском организме инфекция поражает мочеиспускательный канал, преддверие влагалища и цервикальный канал, а у маленьких девочек – вульву и влагалище.
У пассивных гомосексуалистов очагом инфекции зачастую становится прямая кишка. У девочек и женщин такое поражение развивается вследствие затекания выделений из инфицированных половых органов.
При орально-генитальных контактах гонококковая инфекция способна поражать слизистую оболочку рта, миндалины и глотку.
Если гонореей страдает беременная женщина, при родах младенцу грозит гонорейный конъюнктивит.
Может произойти внутриутробное заражение плода.
Непрямой путь заражения: через предметы общего обихода, инфицированную постель, полотенца, губки и пр.
Как развивается заболевание?
Инкубационный период длится от 2 до 30 дней после заражения.
В зависимости от места первоначального внедрения гонококковой инфекции принято различать следующие типы гонореи:
- Генитальная (гонорея мочеполовых органов);
- Экстрагенитальная (гонорейное поражение глаз, глотки и прямой кишки);
- Диссеминированная, или метастатическая (осложненная гонорея).
Какие существуют формы гонорейной инфекции?
В медицинской практике гонорея подразделяется на острую и хроническую. К острой форме относят клинические случаи, которые длятся не более двух месяцев. Патологический процесс, протекающий более двух месяцев, диагностируется, как хроническая гонорея.
Следует подчеркнуть, что в практике венерологов иногда встречается асимптомная гонорея. Это патологический процесс, который не вызывает воспалительной реакции на слизистой
Какие признаки гонореи у женщин ?
У женщин часто признаки гонореи могут практически отсутствовать, в этом случае, не догадываясь о своем заболевании, инфицированные становятся источником заражения для половых партнеров.
Если присутствуют, то наиболее частые симптомы гонореи у женщин:
- белые, желтые или гнойные выделения из влагалища;
- боль в нижней части живота;
- жжение при мочеиспускании;
- боль в горле ( при орально- генитальном контакте)
- межменструальные кровянистые выделения;
- отек вульвы;
- утомляемость
Характерная многоочаговость и слабовыраженная симптоматика, связана с анатомическими особенностями женского урогенитального тракта. Часто в процессе обследования женщины гонорейное поражение, не сопровождающее субъективными ощущениями, может обнаруживаться сразу в нескольких локализациях. Различают две клинические разновидности «женской» гонореи:
Гонококковое поражение нижнего отдела урогенитального тракта (вульвит, вагинит, уретрит, вестибулит, бартолинит, эндоцервицит).
Восходящая гонорея (поражение верхнего отдела мочеполового тракта). В данном случае у женщины может быть диагностирован гонококковый сальпингит, эндометрит, оофорит и пельвиоперитонит.
К наиболее характерным признакам заболевания нижнего отдела мочеполовой системы относят гиперемию и отечность уретры, зуд и жжение во влагалище, болезненное мочеиспускание, а также густые слизисто-гнойные выделения из цервикального канала.
При развитии восходящей гонореи пациентки жалуются на боли в нижних отделах живота, тошноту, рвоту, повышение температуры до 39 градусов, болезненное мочеиспускание и нарушение менструального цикла. Иногда может развиваться диарея.
Какие признаки гонореи у мужчин?
- белые, желтые или зеленоватые выделения из уретры;
- боль в мошонке;
- жжение и рези при мочеиспускании.
Такие признаки гонореи появляются через 5 – 7 дней после заражения.
В зависимости от выраженности признаков заболевания уретрит бывает острым, подострым и торпидным.
При острой форме отмечается отек и гиперемия губок уретры, в течение всего дня из уретрального канала сочатся зеленовато-желтые гнойные выделения, а при мочеиспускании появляются рези и жжение.
Характерна боль в начале мочеиспускания, а при поражении всей уретры (острый тотальный уретрит) болевые ощущения возникают в конце выделения мочи. Также могут наблюдаться учащенные позывы к мочеиспусканию, болезненные поллюции и эрекции.
Без проведения соответствующего лечения острый уретрит может перейти в подострую стадию. Боли при мочеиспускании и выделения становятся незначительны и чаще всего наблюдаются только после ночного сна.
За подострой стадией может следовать торпидный ( вялотекущий ) уретрит с еще менее выраженными клиническими признаками. В этой стадии скудные выделения возникают только утром или при надавливании на уретру.
Может ли гонорея давать осложнения ?
При отсутствии адекватного лечения могут развиться множественные осложнения. Самым распространенным из них у мужчин является орхоэпидидимит и простатит. Впоследствии возможно бесплодие, как мужское, так и женское.
Какие признаки экстрагенитальной гонореи?
К экстрагенитальным формам инфекции, относится фарингит и проктит. Гонорейный проктит – это патологическое состояние, которое развивается у девочек и женщин вследствие затекания гнойного отделяемого из влагалища в анальное отверстие, либо становится причиной анальных половых контактов.
При остром гонорейном проктите пациенты жалуются на боли при дефекации, а также жжение и зуд в области ануса. Отмечается покраснение в области заднего прохода, а в кожных складках обнаруживаются скопления гноя.
Гонококковый тонзиллит и фарингит, возникающие вследствие орально-генитальных контактов, могут быть выявлены только при помощи бактериологического исследования, так как они не имеют характерных дифференциальных признаков.
А диссеминированная гонококковая инфекция? –это когда возбудитель из первичного очага проникает в кровяное русло. В некоторых случаях гонококки начинают там размножаться, и вместе с током крови попадают в различные ткани и органы, вызывая поражение печени, суставов, мозговых оболочек, кожи и эндокарда Как правило, это происходит при иммунодефицитных состояниях, длительно текущей нераспознанной инфекции, неадекватном лечении, а также при беременности, или из-за половых контактов, спровоцировавших травмы слизистой оболочки.
А гонорея глаз? Это одно из проявлений гонорейной инфекции, чаще встречается у новорожденных. Инфицирование происходит внутриутробно, или при прохождении через инфицированные родовые пути матери. При внутриутробном заражении признаки заболевания возникают уже в первый день жизни ребенка. При заносе гонококков из половых органов в глаза развивается гонококковое поражение глаз. Для гонококкового конъюнктивита характеры гиперемия и отек век, обильные гнойные выделения из глаз и светобоязнь. При отсутствии лечения инфекционный процесс распространяется на роговицу глаза. И как следствие, наблюдается отек, помутнение, изъязвление роговицы. В конечном итоге может развиться слепота.
Как диагностируется гонорея?
В обязательном порядке у представителей обоих полов исследуется отделяемое из половых органов. Диагноз «гонорея» устанавливается только в том случае, когда в исследуемом отделяемом будет обнаружен возбудитель. Для этого в лабораторной практике используется несколько методик:
1. Бактериоскопия.
2. Культуральный метод.
3. ПЦР-диагностика. Данный метод основан на выявлении в биологическом материале ДНК возбудителя.
Как лечится гонорея?
- Не пытайтесь вылечить гонорею самостоятельно, так как зачастую это чревато переходом заболевания в хроническую форму.
- При выявлении у пациента гонококковой инфекции, все половые партнеры, имевшие с ним контакт в течение последних двух месяцев подлежат обследованию и лечению.
- В этот период категорически запрещаются любые половые контакты, противопоказан прием алкогольных напитков и потребление жирной, острой и копченой пищи. 4.
- Лечение гонореи предусматривает использование антибиотиков. Гонококк приобрел устойчивость к некоторым антибиотикам, в связи с чем лечение эффективно только по назначениям врача. В первую очередь это касается хронической гонореи и осложненных форм острой гонореи.
- Если беременная женщина больна гонореей, сразу же после рождения ребенка ему проводится профилактическое лечение.
- По окончании курса лечения и после исчезновения всех характерных симптомов заболевания, пациенту проводят контрольные обследования.
Можно ли профилактировать заболевание гонореей ? Не только можно, но и нужно! Для этого необходимо:
- Использование индивидуальных средств защиты;
- Соблюдение правил личной гигиены;
- Регулярное обследование на ИППП у лиц, часто меняющих половых партнеров.
- Обязательные профосмотры работников сферы питания, детских и медицинских учреждений.
- Обязательное обследование на гонорею беременных женщин.
- При появлении дискомфорта урогенитального тракта своевременное обращение к врачу специалисту.
Причины развития
Причин возникновения заболевания несколько: инфицирование, травмирование уретры, аллергическая реакция, попадание инородного тела и т.д. Существует ряд факторов, часто служащих «спусковым крючком» для развития уретрита:
- переохлаждение организма. Это снижает иммунитет и способствует развитию воспаления;
- несоблюдение правил личной гигиены или ее отсутствие. Необходимо подмываться не чаще 1–2 раза в день, чтобы не смыть защитный барьер на половых органах. Использовать рекомендуется мягкий гель для интимной гигиены;
- неправильный подбор нижнего белья. Синтетическое белье не дает коже дышать, тем самым создавая благоприятную среду для размножения патогенной микрофлоры. Белье должно быть по размеру и из натуральной ткани. Ношение стрингов также не приветствуется: микроорганизмы из анальной зоны могут легко переместиться в уретру;
- аномальное строение мочеиспускательного канала. Нередко провоцирует постоянные вспышки заболевания;
- гормональный дисбаланс. Может привести к изменению в строении слизистой и размножению «вредных» микроорганизмов;
- неразборчивая половая жизнь, секс без презерватива;
- анальный секс. Он усиливает застой венозной крови в стенке уретры;
- воспалительные процессы в организме. Инфекция может попасть с током лимфы и крови. Самый распространенный источник – кариес;
- неправильное питание, злоупотребление алкоголем и кофе. Все это раздражает слизистую и может вызвать уретрит;
- сахарный диабет, малоподвижный образ жизни.
Неправильный подбор нижнего белья
Неразборчивая половая жизнь
Злоупотребление кофе
Симптомы
У женщин патология обычно проявляется спустя 2–3 недели, из–за чего она часто диагностируется уже в запущенной стадии. У мужчин инкубационный период составляет всего сутки.
Важно! При крепком иммунитете попавшая в организм инфекция может «спать» до 3–х недель после заражения.
Уретриту свойственно яркое начало с выраженными симптомами:
- сильной болью и резью, жжением и зудом при мочеиспускании, а также любые другие дискомфортные ощущения;
- появлением выделений разнообразного характера из уретры (степень их обильности зависит от типа возбудителя). Иногда этот симптом отсутствует;
- отечностью и гиперемией губ уретры, их воспалением и слипанием.
Зуд при мочеиспускании
При распространении воспалительного процесса на мочевой пузырь появляются признаки цистита: боли и рези внизу живота, в промежности, отдающие в пах. Если воспаление затронуло предстательную железу, развиваются симптомы простатита: тупая боль в зоне крестца и поясницы, иррадиирущая в промежность и область ануса.
Минимальные симптомы обычно наблюдаются при сильном иммунитете. С каждым обострением воспалительный процесс распространяется на все большую часть слизистой оболочки уретры. Из–за этого симптоматика становится более ярко выраженной.
У каждого вида уретрита присутствуют собственные особенности течения, несмотря на вышеперечисленное.
Классификация недуга
В медицинском сообществе различают несколько видов уретрита у мужчин и женщин.
Бактериальный
Образуется в результате воздействия патогенных микроорганизмов, проникающих в мочевой пузырь с помощью катетера у женщин и эндоскопии или незащищенной связи с зараженным половым партнером у мужчин. Имеет две разновидности:
- первичный – может быть острым или хроническим.
- вторичный – данный уретрит у женщин и мужчин образуется в результате проникновения бактерии в мочеиспускательный канал из имеющейся в организме инфекции. Это может быть воспаление простаты, мочевого пузыря, тазовых органов, а также установленная у пациента ангина или иное подобное заболевание. Данная разновидность развивается не стремительно и характеризуется слабым проявлением: болезненности во время мочеиспускания может не быть вовсе (или совсем слабая), слизистые выделения крайне малочисленны, возможно увеличение губ уретры снаружи. Обязательно производится исследование мочи (для уретрита характерен рост лейкоцитов в первичной фазе и их постепенное уменьшение). Назначается бактериологическое обследование уретры.
При остром пациент замечает болезненные ощущения при мочеиспускании, легкое жжение, возможен зуд, специфические гнойные выделения из уретры, ее легкий отек. Для определения назначается сдача бакпосева на наличие или отсутствие гонореи и анализа ПЦР.
Хроническая разновидность не особо выражена. Пациент может ощутить слабый зуд и легкое жжение в момент опустошения мочевого пузыря, возможны малочисленные выделения в виде слизи. Данный подвид способен привести к циститу у женщин, поэтому назначается УЗИ органов малого таза. У мужчин может спровоцировать воспаление семенного бугорка, приводящего к проблемам с эякуляцией;
Гонорейный
Вызван в большинстве случаев незащищенным половым контактом. В крайне редких ситуациях передается посредством использования одного с заболевшим нижнего белья, унитаза, полотенца.
Симптомы уретрита такого рода можно заметить спустя всего несколько дней после попадания в организм инфекции. Он может протекать интенсивно (острая разновидность) или плавно (хронический вариант).
Острый характеризуется резким появлением гнойных выделений серого цвета с желтым оттенком. Они сопровождаются сильным жжением и режущими болями в момент опорожнения мочевого пузыря. Воспалительный процесс быстро распространяется по организму, тем самым провоцируя рост температуры тела до 38-39 градусов.
Причины уретрита хронического те же, что и у острого, однако его развитие отличается:
- боли не столь интенсивные;
- возможно легкое жжение слабо выраженный зуд в зоне мочеиспускательного канала;
- гнойные выделения не обильные, появляются преимущественно в утреннее время.
Хронический гонорейный уретрит характерен для людей с пониженным иммунитетом, гонококковой инфекцией в активной стадии, а также воспаления с задней стороны уретры. Он диагностируется посредством микроскопии изъятых выделений.
Трихомонадный
Диагностика уретрита трихомонадного осуществляется на основании сбора анамнеза, соскоба и посевов. Воспаление дает о себе знать спустя 5-15 суток после заражения.
Заболевший может ощущать слабо выраженный зуд, замечать пенообразные выделения из области уретры белого оттенка.
Хламидийный
Данная разновидность появляется в результате специфических бактерий, располагающихся внутри клеток. В результате поражаются ткани влагалища, шейки матки, уретры. Недуг распространяется исключительно половым путем.
Данный уретрит не обладает ярко выраженной симптоматикой. В процессе дополнительно могут быть поражены суставы пациента, нередко появляется конъюнктивит. Заболевание диагностируется при помощи соскоба.
Кандидамикотический
Возбудитель заболевания – дрожжевые грибы. Чаще всего образуется после контактов с женщиной – обладательницей вульвовагинита.
Симптомы недуга не слишком выражены: легкой жжение в зоне уретры, ее слабый зуд, появление белесых выделений в небольшом количестве.
У вас появились симптомы уретрита?
Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону
Острый уретрит
Этот вид сопровождается характерным болезненным мочеиспусканием, резью и жжением. Появляются обильные выделения из уретры. Края ее внешнего отверстия краснеют и отекают. Воспалением поражена область стенки мочеиспускательного канала. При небольшом надавливании выделяется гнойная жидкость. Пятна от выделений можно обнаружить на белье и после сна. При ощупывании уретры определяется некоторая ее плотность.
В случае острого уретрита (малосимптомная форма заболевания) наблюдаются субъективные расстройства. Их проявление нечеткое, могут и вовсе отсутствовать. Иногда отмечается учащенное мочеиспускание, болезненность в области уретры, ее отечность, повышение температуры тела. В конце процесса мочеиспускания могут появляться кровянистые выделения. Их количество обычно незначительное.
Повышение температуры тела
Хронический уретрит
Хронический уретрит протекает волнообразно с яркими периодами обострений и ремиссии. У мужчин симптоматика более выраженная. У женщин заболевание может протекать бессимптомно или проявляться кратковременными признаками, напоминающими цистит. В фазе обострения мужчин беспокоит:
- жжение, зуд и боль при мочеиспускании;
- мутная первая порция мочи;
- слизистые или гнойные выделения;
- отечность и покраснение губ уретры;
- ложные позывы;
- тяжесть в половых органах;
- примеси крови в сперме.
Диагностика
Симптомы воспаления мочеиспускательного канала во многом схожи с проявлениями других заболеваний мочеполовой системы. Поэтому важно правильно диагностировать уретрит, чтобы выбрать верный курс лечения.
Лабораторный метод является основным в диагностике уретрита. Сдача анализов преследует следующие цели:
- постановка диагноза;
- дифференциальная диагностика с другими патологиями;
- определение причины уретрита, возбудителя;
- оценка чувствительности микроорганизмов к антибактериальной терапии.
Пациенту назначаются следующие исследования:
- общий анализ мочи и крови – для оценки наличия и степени воспалительного процесса;
- анализ мочи по Нечипоренко – для подсчета количества лейкоцитов и эритроцитов в моче;
- трехстаканная проба мочи – для определения, в каком именно органе развивается воспаление, т.е. для дифференциации заболевания от пиелонефрита, цистита и простатита. Назначается при выявлении в моче большого количества лейкоцитов или бактерий;
- мазок из уретры – позволяет выявить патологические изменения в биоматериале. Это один из самых эффективных методов диагностики, несмотря на его простоту;
- посев мазка из уретры – для установления этиологии заболевания и антибиотикограммы (анализ чувствительности микроорганизмов к антибиотикам);
- анализы на половые инфекции – мазок на флору, бакпосев, анализ ПЦР.
Общий анализ мочи и крови
Анализы на половые инфекции
Инструментальная диагностика уретрита проводится реже.
- Для уточнения характера поражения слизистой мочеиспускательного канала может назначаться уретроскопия. Она предполагает ввод в уретру специального тонкого зонда с видеокамерой.
- Пациентам с травмой органов малого таза показано рентгенологическое обследование. Контрастная рентгенография позволяет выявить пораженные участки на стенках мочеиспускательного канала.
- Если возбудителем оказалась бактериальная флора, то это повод назначить дополнительные исследования со стороны гастроэнтерологии.
- В редких случаях назначается УЗ–диагностика.
Причины уретрита у женщин
Причин, вызывающих воспаление слизистой мочеиспускательного канала, несколько. Все они классифицируются на две большие группы (как и сами уретриты):
- инфекционные (кишечная палочка, хламидии, гонококки и т.п., вирусы СПИДа, простого герпеса и цитомегаловирус);
- неинфекционные.
При симптомах, указывающих на уретрит, какие анализы сдать женщине, решает только врач! Дело в том, что инфекционная природа этой болезни встречается чаще неинфекционных провоцирующих факторов, и требует специфических методов исследований.
Инфекционные уретриты
Эти воспаления вызываются бактериями и вирусами, проникающими в организм посредством:
- половых контактов;
- неполового инфицирования.
Половое происхождение воспаления уретры подразделяется на два направления:
- венерическое, посредством контакта с носителем патогенных возбудителей, таких, как хламидии, уреоплазмы, трихомонады, герпес простой второго типа и т.д.;
- условно венерическое, связанное со случайным инфицированием невенерического характера микрофлорой (бактериями, грибком), условно патогенной микрофлорой, обитающей в ротовой полости и стрептококками группы В.
Выделяют уретрит и смешенной этиологии, вызываемый инфекционными возбудителями сразу нескольких видов (например, гонококки и грибы рода Кандида и т.п.).
Неполовой этимологии уретриты возникают по причине воспалительных, инфекционных процессов, протекающих в организме и нарушении бактериального равновесия в мочеполовой системе женщины (дисбактериозы и кандидозы).
Неинфекционные уретриты
У женщины уретрит развивается не только вследствие попадания в организм болезнетворных возбудителей.
К провоцирующим воспаление мочеиспускательного канала относятся такие причины, как:
- различного рода травмы канала (механического, термического и химического происхождения), возникающие при медицинских вмешательствах или половых контактах;
- аллергические реакции из-за чувствительности к смазкам, спермицидам, контрацептивам);
- метаболические нарушения (оксалурия, фосфатурия, уратурия);
- застойные явления в органах малого таза;
- опухолевые процессы в канале.
Лечение
Тактика лечения выбирается на основе особенностей природы возникновения уретрита. По стандарту оно включает:
- постановку и уточнение диагноза;
- медикаментозную терапию;
- повторное обследование.
Курс лечения подбирается индивидуально, в зависимости от вида заболевания. Обычно используются следующие средства:
- антибиотики (подбираются с учетом чувствительности микроорганизмов к ним);
- препараты для восстановления микрофлоры кишечника;
- противовоспалительные;
- антигистаминные;
- иммуностимуляторы и иммуномодуляторы;
- витаминные комплексы.
Важно! При самолечении значительно повышается риск развития осложнений. Грамотно подобрать медикаменты может только врач–уролог на основании результатов обследования.
Подбор медикаментов
Проводится лечение, как правило, амбулаторно, однако в случае тяжелых гнойных осложнений требуется госпитализация. Его длительность зависит от формы уретрита и варьируется от нескольких дней до нескольких недель.
Для достижения дополнительного эффекта может проводиться физиотерапия (согревающие аппликации, электрофорез и т.д.) и местное лечение (сидячие ванночки на основе отвара трав и пр.).
Обязательный элемент лечения – соблюдение диеты. Необходимо исключить соленую, копченую и острую пищу, алкогольные напитки. При остром уретрите в основе рационе должна быть кисломолочная продукция, показано обильное питье.
Также накладываются ограничения на половую жизнь в период терапии, физические нагрузки, переохлаждения и другие провоцирующие факторы.
Чем опасно заболевание
Гонорея (триппер): причины, симптомы и лечение
Гонорея (триппер) – это частое и трудно контролируемое, социально значимое венерическое заболевание, передающееся почти исключительно половым путем от человека к человеку. Вызывает в острой форме гнойное воспаление половых органов, что приводит к серьезным осложнениям. Возбудителем гонореи является грамотрицательный диплококк Neisseria gonorrhoеae, именуемое как гонококк. Известен в медицине с 1879 года. Чаще всего гонореей болеют лица, которые имеют случайные или непостоянные половые связи без презерватива. Социальная значимость гонококковой инфекции обусловлена неблагоприятным влиянием, которое она оказывает на демографические показатели, поскольку она существенно повышает частоту мужского и женского бесплодия. Механизм передачи гонореи – контактный, путь – половой, крайне редко – бытовой. Источником заражения чаще всего является больной человек, страдающий хронической торпидной или бессимптомной формой гонореи, не знающий о наличии у него инфекции, практикующий частые половые связи с постоянной сменой половых партнеров и не использующих презервативы.
У мужчин чаще всего проявляется острым уретритом, тогда как у женщин гонококковая инфекция в большинстве случаев вызывает эндоцервицит. Бессимптомно и торпидно гонорея протекает у мужчин до 30-48%, у женщин до 50-94%, особенно часто при локализации в глотке и прямой кишке.
Восприимчивость к гонорее очень высокая. При однократном половом контакте с больной гонореей женщиной мужчина инфицируется в 20 -25% случаев, женщина же после однократного полового контакта с больным мужчиной – в 50-90% случаев. Из-за общности эпидемиологических характеристик с другими ИППП гонорея, как моноинфекция, регистрируется редко. От 40% до 62% больных гонореей заражены двумя и более возбудителями ИППП: с Ch. Trachomatis и Tr.vaginalis -до 60%-80%, с C. Albicans у женщин – в 50% (этим объясняется частая хроническая молочница у женщин с N.G., с G. Vaginalis – 17%).
При одновременном заражении гонореей и другими ИППП удлиняется инкубационный период, изменяется клиническое течение заболевания, нарушается иммунологическая реактивность, затрудняется его клиническая и лабораторная диагностика, вследствие чего больные длительное время остаются без соответствующего лечения. Это способствует появлению более тяжелых осложнений и учащению рецидивов. При ассоциации гонококков с трихомонадами, хламидиями и другими ИППП, усиливается патогенность каждого микроба, при этом один из возбудителей может персистировать не только в клетках фагоцитах, но и в других микроорганизмах и простейших (резервация гонококков влагалищной трихомонадой с сохранением жизнеспособности). Причинами неудач лечения гонореи может быть изменчивость гонококков, появления микроорганизмов с теми или иными дефектами клеточной стенки, вплоть до образования L форм, способность гонококков образовывать микрокапсулу, затрудняющую фагоцитоз и часто являющуюся одним из фактором вирулентности. Поэтому частота рецидивов гонореи при наличии смешанной инфекции с хламидиями, трихомонадами и уреаплазмами достигает 40%.
Активизация ИППП, (в т.ч. обратной реверсии с L форм в исходные виды бактерий), что ассоциируется с клиническим обострением и рецидивом заболевания, обусловлено:
- состоянием иммуносупрессии, которое может быть патологическим (переохлаждение, перегревание, инсоляция, гриппоподобные состояние, прием алкоголя и безалкогольных газированных напитков, острой, соленой, маринованной пищи, стресс)
- физиологическим, нередко связано с изменением гормонального баланса в организме (момент овуляции и усиления эстрогеновой активности, после менструации).
- состоянием организма после полового акта
- наличие полиэндокринопатологии
- суперинфекции условно патогенной флорой нового полового партнера
- проведение инвазивных урологических и гинекологических процедур.
Особую эпидемиологическую угрозу представляют больные гонореей, инфицированные ВИЧ, что обусловлено повышением при гонорее концентрации ВИЧ в эякуляте и секрете влагалища в 8 раз, по сравнению с только ВИЧ инфицированными. Входными воротами инфекции служат цилиндрический эпителий уретры, шейки матки, прямой кишки и конъюнктивы глаза. Гонорейное же поражение органов, покрытых плоским эпителием, возможно при нарушении его целостности под воздействием механических или химических травм, мацераций гноем и ряда других факторов.
Инфекция слизистой оболочки включает адгезию, инвазию, размножение и перенос возбудителя в субэпителиальные ткани.
Выделяют свежую гонорею (с давностью заболевания до 2 месяцев), которая по течении делится на стадии: острую, подострую и торпидно протекающую (малосимптомную), хроническую (с давностью более 2 мес), обычно протекающую торпидно, обостряясь под влиянием провоцирующих факторов, а также ассимптомную гонорею, при которой носительство гонококков на поверхности слизистой оболочки не вызывает воспалительной реакции.
Основные жалобы у женщин:
- Вагинальные и или цервикальные слизисто – гнойные выделения
- Дизурия
- Боли внизу живота
- Диспареуния
- Боли и выделения из прямой кишки.
Основные жалобы у мужчин:
- Гнойные выделения из уретры
- Дизурия
- Боли в уретре
- Боли в промежности с иррадиацией в прямую кишку
- Боли и выделения из прямой кишки.
Основные проявления гонореи у новорожденных:
- Поражение глаз, ринит, вульвовагинит.
Основные проявления острой гонорейной инфекции у женщин:
- уретрит
- цервицит
- вульвовагинит, вестибулит, бартолинит.
Основные проявления острой гонореи у мужчин:
- уретрит
- баланопостит.
У мужчин и женщин: конъюнктивит, иридоциклит, проктит, фарингит с поражением глотки, миндалин, языка, десен.
Основные проявления острой гонореи у детей:
- уретрит, вульвовагинит, конъюнктивит, проктит, фарингит, артриты.
Основные проявления гонореи у новорожденных:
- офтальмия
- вульвовагинит.
Исключительно редко встречается диссеминированная гонококковая инфекция в виде сепсиса, миокардита, менингита, артрита, бурсита, синовита, теносиновита, остеомиелита.
Осложнения гонорейной инфекции у женщин (нижнего отдела мочеполовой системы):
- хронический уретрит
- хронический цервицит – наиболее частое проявление гонококковой инфекции. При хронической течении отмечается наличие эрозий шейки матки, ретенционных кист шейки матки (ovuli Nabotti, O.N.)
- абсцесс бартолиниевой железы.
Верхних отделов мочеполовой системы(ВЗОМТ):
- эндометрит
- сальпингит с частой облитерацией труб
- тубоовариальный абсцесс
- пельвиоперитонит с развитием спаечного процесса в малом тазу и возможной эктопической(внематочной) беременностью
- перигепатит (синдром Фитц — Хью – Кертиса)
- бесплодие.
Осложнения гонореи у мужчин:
- уретрит (парауретрит, тизонит, литтреит, морганит, парауретральный абсцесс, колликулит, катаральный, интерстициальный, кистозный, атрофический)
- баланит, баланопостит
- фимоз, парафимоз
- стриктура уретры (одиночные или множественные, по форме кольцевидные, серповидные, петлистые, узловатые различной длины и диаметра)
- лимфангоит, лимфаденит
- эпидидимит, орхоэпидидимит (острый, подострый, хронический). Иногда сочетаются с дифферентитом и фуникулитом. Часто могут осложняться нарушением проходимости придатка и развитием обтурационного бесплодия и (реже) аутоиммунного бесплодия.
- простатит (острый, подострый, хронический простатит, катаральный, фолликулярный, паренхиматозный) протекает без лечения неопределенно долго и его течение сопровождается обострениями. Рецидивы простатита могут быть вызваны приемом алкоголя, острой , соленой, консервированной пищи, переохлаждением или перегреванием, дизритмией половой жизни, незащищенными половыми контактами.
- везикулит часто сочетается с простатитом и эпидидимитом. Выделяют катаральный, глубокий, эмпиему семенных пузырьков, перивезикулит.
- бесплодие.
Диссеминированная гонококковая инфекция(системные осложнения у мужчин и женщин):
- артрит, теносиновит
- поражение кожи
- эндокардит, миокардит, перикардит
- менингит, сепсис
- аноректальная гонорея, мочевого пузыря, мочеточников, почек, рта(60-80%), носа, уха, глаз, гортани протекает ассимптомно.
Клинические проявления гонореи за последние десятилетия претерпели ряд существенных изменений. В частности, нерациональная терапия антибактериальными препаратами (включая самолечение) и, как следствие этого, возрастание устойчивости гонококков к ним, через повышение количества плазмидо — обусловленной продукции В лактамазы.
Показания к обследованию на гонорейную инфекцию
У мужчин:
- наличие жалоб на гнойные или слизисто-гнойные выделения из уретры, зуд в уретре
- симптомы дизурии
- наличие воспалительных изменений в области наружного отверстия уретры, парауретральных ходов
- наличие болей в области придатка яичка и (или яичка)
- наличие болей или выделений из прямой кишки, признаки проктита
- наличие признаков воспаления предстательной железы
- наличие признаков конъюнктивита
- наличие в анамнезе незащищенных половых актов
- наличие в анализах трихомониаза, после лечения последнего (или других ИППП)
- бесплодие.
У женщин:
- наличие воспалительных заболеваний мочеполовой сферы, гнойных или слизисто-гнойных выделений из влагалища, проявлений проктита, вульвовагинита, цервицита.
- воспалительные заболевания органов малого таза (ВЗОМТ, гидро- или пиосальпингс, эндометрит, аднексит) спаечный процесс органов малого таза.
- наличие жалоб на появившиеся субъективные расстройства в области половых органов (зуд, жжение при мочеиспускании, боли внизу живота, усиление белей, кровянистые выделения)
- наличие эрозии или дисплазии шейки матки
- наличие кист шейки матки (ovula Nabotti,O.N)
- наличие в анализах трихомониаза (особенно после лечения последнего) или других ИППП
- наличие Т2,Т3 цитологических типов мазков
- наличие признаков конъюнктивита
- незащищенных половых актов
- бесплодие, привычные выкидыши в сроке до 12 недель (замершая, неразвивающаяся беременность), преждевременные роды в анамнезе.
- беременные женщины обследуются трижды:
- 1 обследование следует проводить при постановке на учет
- 2 обследование – при сроке 27-30 недель
- 3 обследование – при сроке 34-40 недель
Вне указанных сроков обследование беременных женщин проводится по показаниям (появление выделений из половых путей, субъективные жалобы и т.д.).
- в гинекологических стационарах обследуются все женщины, не обследованные до госпитализации, перед назначением антибактериального лечения
- в родильных домах обследуются все роженицы без обменных карт
- родильницы с осложненным течение послеродового периода (лучше на 5-6 день после родов).
Новорожденные – с гнойным конъюнктивитом или вульвовагинитом. При подтверждении гонококковой этиологии конъюнктивита или вульвовагинита обследуются родители. Дети (девочки) – с симптомами вульвовагинита.
Лица:
- вступавшие в половой контакт с больным гонореей
- проходящие обследование на ИППП
- у которых диагностирован трихомониаз (до и, особенно, после лечения последнего).
- подвергшиеся сексуальному насилию.
При неустановленном источнике инфицирования рекомендуется повторное серологическое обследование на Lues через 3 мес, ВИЧ, геп В и С через 3-6-9- мес.
Методы диагностики гонореи:
- микроскопия окрашенных мазков
- культуральный (посев на In Tray GC,BioMed Diagnostics,Inc, США)
- определение чувствительности гонококков к антибиотикам
- пцр, лцр, -NASBA (молекулярно- биологический, реакция транскрипционной амплификации).
- пиф.
В лабораторной диагностике гонореи часто возникают ситуации, когда при очевидной клинике заболевания или же у лиц, указанных в качестве источника заражения этой инфекцией, идентифицировать гонококк не удается. Подобные ситуации могут быть обусловлены тем, что после попадания на эпителий гонококки быстро проникают в субэпителиальную ткань, многочисленные железы и крипты, где находят благоприятные условия для существования. Со временем они вообще могут исчезнуть с поверхности эпителия мочеполовых путей и находиться в уретральный железах и криптах, устья которых нередко закупорены гнойными пробками или сдавлены разрастающейся соединительной тканью. Образующиеся небольшие псевдоабсцессы являются резервуаром гонококков, которые при определенных «провокационных» условиях (половой акт, менструация, прием алкоголя) вскрываются в уретру и приводят к заражению партнера. Через несколько дней или даже часов гонококки вновь исчезают с поверхности слизистой оболочки или цервикального канала и могут не обнаруживаться во время проведения обследования.
Повышению качества методов лабораторной идентификации возбудителей ИППП способствуют:
- тщательный выбор локализации и материала для исследования на наличие возбудителей (свеже выпущенная моча, свободное отделяемое или соскоб эпителия из уретры, вагины, цервикального канала, прямой кишки, конъюнктивы, носоглотки)
- использование урологических и гинекологических манипуляций, позволяющих исследовать материал предстательной железы, семенных пузырьков, канальцев придатка яичка, эякулята, эндометрия, содержимого кист шейки матки (Ovula Nabotti), матки, фаллопиевых труб, сактосальпингсов, кист яичников
- правильное определение клиницистами момента обследования на ИППП с учетом гормонального фона (фазы менструального цикла), времени проведения, характера клинического течения инфекционного процесса, «провоцирующих» факторов
- проведение параллельного исследования клинического материала из двух или более очагов одновременно
- повторное обследование на ИППП при отрицательном первичном результате через определенный промежуток времени и разными методами
- возможность повторного обследования пациента в случае выявления одной инфекции при параллельном присутствии клинических симптомов, соответствующих другой ИППП.
На современном этапе у пациентов превалируют хронические, мало- и бессимптомные формы, вследствие чего пациенты по поводу них своевременно не обращаются к врачу, и в инфекционный процесс неизбежно вовлекаются внутренние половые органы. При этом гонококк «уходит» в мембраноограниченные зоны (литтреит, морганит и т.д.) и вышележащие органы мочеполовой системы (придаток яичка, маточные трубы и т.д.), недоступные для взятия материала общедоступными методами. Кроме того, выявление возбудителей малосимптомных хронических форм уретрогенных ИППП затрудняется отсутствием интенсивного деления возбудителя, недостаточного для микроскопических и микробиологических методов идентификации количества возбудителя.
Частое обнаружение в посевах сапрофитных аэробных бактерий и апатогенных анаэробов, как правило, не является свидетельством их этиологической роли и основанием для установления диагноза «бактериальный уретрит».
Наличие в мазках или в секрете предстательной железы или семенных пузырьков более 10-15 лейкоцитов, внутри (при острой гонорее) или внеклеточных (при хронической форме) гр (-) диплококков говорит о наличии гонорейного их поражения. Под влиянием антибиотиков гонококки могут быстро менять свои свойства и становиться грамположительными гр (+). Следует учитывать, что отрицательные результаты однократного исследования секрета предстательной железы еще не означают, что в предстательной железе нет патологических изменений. Из-за окклюзии выводных протоков долек предстательной железы воспалительным слизистым густым секретом, содержащим бактерии, лейкоциты, восстановленный отток из инфицированных простатических протоков предстательной железы на 4 массаже предстательной железы является более объективным критерием воспаления (повышение количества лейкоцитов в секрете предстательной железы).
Принципы лечения гонореи должны исходить из того, что гонорея, как правило, встречается в ассоциации с трихомонадной и другими ИППП.
Поэтому очередность лечения такого ассоциата будет следующей:
- максимальная санация от трихомонадной инфекции с последующим строжайшим контролем всеми доступными методами
- при наличии гонорейной инфекции, ее лечение начинают после убедительных отрицательных контролей по трихомониазу
- в последующем подвергается лечению хламидийная и условно патогенная мико-уреаплазменная инфекция
- завершает санацию противовирусная терапия.
Профилактика гонореи:
- секс в презервативе (не дает 100% гарантии предохранения).
- индивидуальная профилактика у мужчин, не позднее 2 часов после полового контакта.
Если у вас остались вопросы по гонорее (трипперу) или возникла срочная необходимость в личной консультации по ЗППП, жду ваших вопросов, звонков.
В Киеве консультации, обследования на ЗППП можно пройти по адресам, указанным в контактах.
Будьте здоровы и берегите себя! Ваш доктор Манжура А.И.
Осложнения у мужчин
При отсутствии лечения симптомы уретрита могут временно исчезнуть, однако в дальнейшем заболевание даст о себе знать с новой силой. Оно опасно своими осложнениями. Продолжительный уретрит нередко приводит к развитию:
- везикулита – воспалительного процесса в семенных пузырьках;
- баланопостита, баланита – воспалению крайней плоти или головки пениса;
- орхита – воспалению яичек;
- цистита – воспалению мочевого пузыря;
- простатита – воспалению предстательной железы;
- эпидидимита – воспалению придатков яичка;
- воспалительного процесса в почках;
- сужения мочеиспускательного канала.
Своевременное и грамотное лечение – гарантия отсутствия осложнений. Иначе – возможное усугубление заболевания и необратимые изменения в структуре уретры, импотенция и бесплодие.
Импотенция
Осложнения у женщин
Запущенный уретрит может спровоцировать некоторые патологические процессы в органах мочеполовой системы. Поражается, прежде всего, мочевой пузырь и влагалище. Среди распространенных осложнений у женщин выделяют:
- цистит – воспаление мочевого пузыря;
- вагинит (кольпит) – воспаление слизистой оболочки влагалища;
- эндометрит – воспалительный процесс во внутреннем слизистом слое матки – эндометрии;
- аднексит – воспаление придатков матки (яичники и фаллопиевы трубы);
- проблемы с зачатием и вынашиваемостью ребенка.
Вялотекущий уретрит становится причиной различных негативных последствий:
- ухудшения общего состояния и эмоционального фона женщины;
- снижения работоспособности;
- повышенной раздражительности.
Снижение работоспособности
Это связано с постоянными приступами боли, дискомфортом при мочеиспускании, жжением и зудом в половых органах.
Также повышается уязвимость организма к различным заболеваниям инфекционного характера из–за угнетенной иммунной системы.
Профилактика
Для профилактики уретрита необходимо придерживаться следующих рекомендаций:
- соблюдать правила личной гигиены: ежедневные смена нижнего белья и подмывание. При этом подмываться нужно сверху вниз, чтобы не занести патогенную микрофлору из ануса в мочеиспускательный канал;
- избегать случайные половые контакты;
- использовать презервативы. После секса лучше помочиться, чтобы смыть большую часть болезнетворных микроорганизмов, попавших в уретру со слизью или смазкой партнера;
- не использовать спермициды, если замечены признаки раздражения в области уретры;
- не переходить после анального секса к вагинальному. Зачастую это главная причина заболевания, трудно поддающегося лечению. Если желание все–таки непреодолимо, следует хорошо вымыть половой член или сменить презерватив;
- проводить манипуляции на мочеиспускательном канале особо осторожно и по строгим показаниям;
- сократить потребление острой, жирной пищи. Эти продукты раздражают уретру;
- исключить прием лекарственных средств и питания, вызывающего аллергию;
- вылечить фосфатурию (подвид мочекаменной болезни);
- регулярно посещать специалистов. Это позволит своевременно выявить заболевание на ранней стадии.
Самым важным и эффективным путем профилактики уретрита является упорядочение половой жизни. Особенно это касается молодых людей, которые недостаточно осведомлены о распространении ИППП и опасности заражения ими в результате случайной половой связи. Если таковая случилась, необходимо обратиться к специалисту урологу или гинекологу.
ОНЛАЙН-ЗАПИСЬ в клинику ДИАНА
Вы можете записаться по бесплатному номеру телефона 8-800-707-15-60 или заполнить контактную форму. В этом случае мы свяжемся с вами сами.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter
Лечение недуга
Схема лечения уретрита вплотную привязана к его разновидности. Бактериальный уретрит чаще всего требует комплексного лечения. Он сочетает прием антибиотиков с препаратами, направленными на стабилизацию нарушенной микрофлоры и поднятие иммунитета.
Лечением уретрита гонорейного занимается узкий специалист – венеролог. Терапия включает в себя:
- прием антибиотиков (преимущественно цефалоспоринового ряда);
- обильное питье;
- диету: отказ от острой, соленой, жирной, жареной еды и алкоголя.
Прогноз при лечении благоприятный.
Для избавления от признаков уретрита трихомонадного пациенту назначаются специальные препараты противотрихомонадной направленности. Точную схему подбирает врач на основании степени запущенности недуга. При наличии постоянного партнера медикаментозную терапию проводят и ему.
Наряду с лекарственным лечением определяется диета, основанная на исключении жирной, острой, жареной пищи и алкоголя.
Уретрит хламидийный или хламидиоз вылечить сложнее, чем его аналогов, так как располагаясь внутри клеток, он обеспечивает себе защиту от антибиотиков за счет клеточных мембран. Поэтому нередко требуется повторный курс лечения. Используются широкоспектральные антибиотики: сначала назначается высокая доза, которая с ходом лечения регулируется врачом и постепенно сводится на нет.
Кандидамикотический уретрит требует применение противогрибковых средств, зачастую без сочетания с антибиотиками.