История
П. п. является наиболее перспективной в проблеме трансплантации органов. Постоянное возрастание количества этих операций (по данным Международного регистрационного центра по пересадке органов, к 1969 г. было выполнено 2347 трансплантаций почек, к 1977 г.— более 30 000) и расширение сети почечных центров (см.) во всем мире (к 1980 г.— св. 500) свидетельствуют об эффективности П. п.
Научное изучение проблемы П. п. началось с экспериментальных работ А. Карреля (1902), Улльманна (E. Ullmann, 1902), Декастелло (A. Decastello, 1902), Унгера (Е. Unger, 1910). В экспериментах на различных животных была отработана методика восстановления магистрального кровотока при ауто- и аллотрансплантации почки, выявлена возможность с помощью гипотермической перфузии значительно снижать развитие ишемических повреждений в почке, показано, что наступает восстановление функции почки после ее ишемии в течение 1 часа. Эксперименты помогли выявить и определенные признаки реакции отторжения трансплантата.
В 1902 г. австрийский хирург Улль-манн выполнил первую ксенотранс-плантацию почки, пересадив почку свиньи на руку больной с уремией. Подобные операции предпринимались и другими учеными, но без успеха.
Новое направление в П. п. было заложено советским ученым Ю. Ю. Вороным. В 1934 г. он сообщил о выполненной им пересадке почки (взятой у трупа) женщине, умиравшей от острой почечной недостаточности, развившейся вследствие отравления сулемой. Донорская почка была взята от трупа мужчины, погибшего в результате черепно-мозговой травмы. Несмотря на неблагоприятный исход (больная умерла через 2 сут. при отсутствии функции пересаженной почки) эту операцию следует считать новым качественным этапом в истории трансплантологии (см.). Позднее пересадку почки, взятой у трупа, осуществил ряд зарубежных хирургов — JIoypep (Lawrer) с сотр. (1950), Дюбо (Ch. Dubost), Сервелль (М. Ser-velle) с сотр. (1951), Кюсс (R. Kiiss) с сотр. (1951) и др., но в связи с отсутствием иммунодепрессивной терапии им не удалось добиться продолжительного функционирования пересаженного органа. Успешнее были результаты пересадки почки, взятой от близких родственников. Так, Хьюм (D. М. Hume, 1953) наблюдал больного с пятимесячным сроком функционирования почки, пересаженной от однояйцового близнеца, Мишон (L. Michon) с сотр. (1953)— в течение нескольких недель.
Достижения иммунологии (см.) и иммунотерапии (см.), внедрение в клин, практику иммунодепрессивных веществ (см.) позволили существенно улучшить результаты даже при пересадке почки, взятой у трупа. Именно поэтому в 60-е гг. во многих странах мира начинается быстрое распространение П. п.
В СССР первая успешная трансплантация почки от живого донора (от матери дочери) была выполнена в 1965 г. Б. В. Петровским. Через несколько месяцев им же была произведена П. п. с использованием трансплантата от трупа. К 1980 г. в СССР было осуществлено св. 2000 операций, причем не только в ведущих центрах (Всесоюзном научном центре хирургии АМН СССР, Ин-те трансплантологии и искусственных органов АМН СССР, урологической клинике 2-го ММИ), но и в почечных центрах других крупных городов — Ленинграде, Киеве, Вильнюсе, Риге, Минске, Алма-Ате, Кемерово, Ташкенте и др.
Сеть трансплантационных центров продолжает расширяться, а также совершенствуется донорство почек и его организация, изучается иммунол. совместимость донора и реципиента, разрабатываются новые средства иммунодепрессии, диспансеризации и реабилитации больных после операции.
Операция производится больным в возрасте 16—50 лет, но имеется немало сообщений и о П. п. у детей и у лиц старше 55 лет.
Тревожное последствие
Полных ход: людей с лишним весом обвинили в распространении коронавируса
По данным исследователей, на таких пациентов может приходиться больше выдыхаемого вируса
Ученые Медицинской школы Йельского университета провели исследование с участием 1,6 тыс. пациентов с острым повреждением почек. Специалисты наблюдали за людьми, у которых обнаружили патологию во время пребывания в больнице с коронавирусом, а также за теми, кто не перенес эту инфекцию. По данным американских ученых, 24–57% госпитализаций с COVID-19 и от 61% до 78% госпитализаций в отделения интенсивной терапии сопровождаются повреждением почек. Медики отследили состояние пациентов через 21 день после выписки и выяснили, что у перенесших коронавирусную инфекцию исходная функция почек не восстановилась. Более того, они чаще нуждались в диализе, чем пациенты без COVID-19 с острым воспалением почек. Также у перенесших инфекцию был более высокий риск развития хронической почечной недостаточности (ХПН), сказано в исследовании.
«Эти данные свидетельствуют о том, что пациентам, выздоравливающим после острого повреждения почек, связанного с COVID-19, требуется мониторинг их функции после выписки из больницы», сказано в статье.
Ягодки потом
Фото: РИА Новости/Валерий Мельников
Докопались до мышей: где искали источник коронавируса
Эксперты ВОЗ не обнаружили возбудителя COVID-19 на теперь уже всемирно известном рынке в Ухане
Известно, что коронавирусная инфекция может поражать все жизненно важные органы и системы.
— Вирус попадает на эпителий, где размножается, а потом выходит в кровь и атакует мишени, которыми может выступать как внутренний эпителий (ЖКТ, легкие, мочеполовая система), так и красные кровяные тельца — эритроциты, — рассказала «Известиям» профессор кафедры фундаментальной медицины Школы биомедицины ДВФУ Галина Рева. — Хотя чаще всего мы видим патологию органов дыхания, эпителиальная клетка легких вирусу нужна только для размножения.
Сейчас медики располагают крайне ограниченными научными данными о влиянии вируса на почечную ткань, отметил в беседе с «Известиями» врач-уролог клинико-диагностического Артур Тедеев. Пока опубликовано мало аутопсийных исследований, так как из-за высокой опасности распространения заболевания во всем мире сохраняются ограничительные меры на вскрытие тел умерших от COVID-19, указал он.
Ягодки потом
Техническое помещениие в Центре гемодиализа в Москве
Фото: РИА Новости/Валерий Мельников
— Имеющиеся данные свидетельствуют о прямом влиянии вируса на почечную ткань. Он может стать причиной развития острой почечной недостаточности, которая микроскопически определяется как тяжелый острый тубулярный некроз. Наиболее часто такое осложнение развивается у людей с сердечно-сосудистыми патологиями (гипертония, ишемическая болезнь сердца) и сахарным диабетом, — сказал специалист.
Источники получения почки для трансплантации
Существуют три источника получения почки для трансплантации: живые доноры, трупы, человекообразные обезьяны. В группу живых доноров входят родственники больного и неродственные добровольцы. От неродственных живых доноров почку берут редко в связи с отсутствием генетического родства с реципиентом.
Взятие почки у живых родственных доноров (мать, отец, сестра, брат) имеет то преимущество, что можно провести пробы на тканевую совместимость и подобрать наиболее подходящего донора. Операцию производят в плановом порядке, а следовательно, с наиболее рациональной подготовкой. Взятие почки у живого родственного донора не является абсолютно безопасной операцией; летальность, по данным Ж. Амбюрже (1965), при этом составляет 0,05%.
Весь комплекс иммунол, обследования, направленного на выявление степени тканевой совместимости (см. Несовместимость иммунологическая), необходимо проводить в следующей последовательности. В первую очередь определяют совместимость по эритроцитарным антигенам системы AB0 и резус-фактору (см.). Затем определяют, есть ли в крови реципиента лимфоцитотоксические антитела. Необходимо провести так наз. перекрестную пробу и определить антигенную совместимость лейкоцитов по системе HLA (см. Группы крови).
По поводу выбора донора при пересадке почки от трупа, несмотря на накопленный опыт, существуют различные мнения, в частности о возрасте донора.
Противопоказания к использованию почки от трупа: злокачественные опухоли у доноров, за исключением первичных опухолей головного мозга, не дающих метастазов; злокачественная гипертония; инфекция мочевых путей; септицемия; пневмония; гепатит и другие инф. болезни печени; болезни почек в анамнезе; длительная агония с продолжительной гипотензией. Важное значение в оценке возможности использования донора имеет определение функции почек перед его смертью, основывающееся на измерении диуреза, определении плотности мочи, содержания мочевины и креатинина в крови.
Для консервации изъятых у трупа почек чаще применяют бесиерфузи-онный гипотермический метод с использованием различных р-ров (см. Консервирование органов и тканей). В СССР широко применяют р-ры, разработанные в Ин-те трансплантации органов и тканей и Всесоюзном научном центре хирургии. Срок сравнительно безопасной консервации почек бесперфузионным методом — 24 часа.
Использование почки от человекообразной обезьяны (ксенотрансплантация) практически оставлено, т.к. выраженная тканевая несовместимость приводит к быстрой гибели трансплантата. Наибольший срок функционирования ксенотрансплантата не превышает 9 мес.
Повреждающий механизм
Редкое обоняние: потеря запахов при COVID усиливает иммунный ответ
В носу много клеток, с которыми связывается коронавирус, что вызывает активацию лимфоцитов и более сильную выработку антител
Ранее другая группа американских медиков под руководством профессора Йельского университета Чукри бин Мамуна (Choukri Ben-Mamoun) доказала, что коронавирусная инфекция часто приводит к развитию альбуминурии (признак нарушения работы почек, при котором наблюдается выделение белка с мочой) и другим проблемам с почками. С помощью специального теста ученые обнаружили фрагменты белков SARS-CoV-2 в моче четверти пациентов двух американских клиник, проходивших лечение от COVID-19. Присутствие вируса в почках у пациентов сопровождалось аномально высокой концентрацией альбумина в моче, что говорит о серьезных повреждениях почек, сказано в результатах исследования, опубликованных в электронной библиотеке medRxiv.
— Пока не существует специфического лечения острой почечной недостаточности, поэтому пациентам с такой патологией необходимо проводить терапию, поддерживающую функцию почек, — рассказал Артур Тедеев. — При тяжелом течении заболевания важно в первую очередь контролировать уровень креатина плазмы, объем выделяемой мочи, протеинурию, микрогематурию, а также водный баланс, чтобы избежать отека легких, перегрузки правого желудочка и острого поражения канальцев почки.
Показания и противопоказания
Основным показанием к П. п. является терминальная стадия хрон, почечной недостаточности. Чаще П. п. производится лицам, страдающим хрон. гломерулонефритом, хрон, пиелонефритом, поликистозом почек, а также больным, потерявшим единственную почку в результате травмы или оперативного вмешательства.
Противопоказания к П. п. окончательно не определены. Как правило, П. п. не показана психически неполноценным людям, больным с системными васкулитами или диффузными заболеваниями соединительной ткани, туберкулезом, злокачественными новообразованиями, сахарным диабетом, выраженной кахексией, злокачественной гипертонией, амилоидозом, некорригируе-мыми пороками мочевых путей, тяжелым атеросклерозом. Если почечной недостаточности сопутствует хрон, гепатит, чаще вирусной этиологии, трансплантация становится опасной из-за необходимости применения в дальнейшем иммуноде-ирессанта имурана (азатиоприна), обладающего гепатотоксическим действием. Патология жел.-киш. тракта, нередко сопровождающая хрон, уремию,— уремический гастрит, даже эрозивно-язвенный энтероколит — не являются абсолютным противопоказанием к трансплантации почки, т. к. адекватный гемодиализ, антацидные средства, щадящая диета могут полностью ликвидировать эти состояния. При сопутствующей язвенной болезни желудка и двенадцатиперстной кишки велик риск ее обострения в пост-трансплантационном периоде, особенно на фоне иммунодепрессивной терапии. В случаях безуспешной консервативной терапии, особенно при гиперсекреции желудочного сока, в подготовке к трансплантации у таких больных считают целесообразной резекцию желудка, ваготомии) (стволовую или селективную) и пилоропластику; только после этого возможна П. п.
Подготовка к операции
Подготовка к операции проводится в основном в следующих направлениях: устранение уремической интоксикации и ее осложнений, коррекция водно-электролитного обмена и кислотно-щелочного равновесия; санация очагов инфекции и ликвидация возникшей генерализованной инфекции; борьба с анемией, диспротеинемией; ликвидация гипертонии, особенно имеющей злокачественное течение, стабилизация показателей сердечно-сосудистой системы.
Подготовка к операции обеспечивается комплексом мероприятий: гемодиализом, медикаментозной и трансфузионной терапией, иногда оперативными пособиями. В этом комплексе ведущее место занимает гемодиализ (см.), к к-рому в трансплантационных центрах предъявляются особенно высокие требования.
Методика
Трансплантация почки осуществляется, как правило, гетеротопически, в левую или правую подвздошные ямки. Ортотопическая П. и. практически не применяется, т. к. она не только сложнее в техническом отношении, но и сопровождается большим количеством различных осложнений.
В силу анатомических особенностей левую почку лучше трансплантировать в правую подвздошную ямку, а правую почку, наоборот,— в левую. При необходимости от этого правила можно отступить.
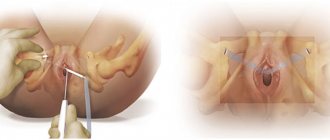
Схематическое изображение вариантов пересадки почки. А. Наиболее распространенный вариант: 1 — почка-трансплантат, 2 — анастомоз почечной артерии с внутренней подвздошной артерией, 3 — анастомоз почечной вены с общей подвздошной веной, 4 — анастомоз мочеточника (расположен под серозной оболочкой) с мочевым пузырем; вверху слева черной линией изображен разрез мягких тканей правой подвздошной области. Б. Вариант анастомозирования почечной артерии с использованием участка стенки брюшной части аорты при пересадке почки: а — взятие трансплантата у донора с участком стенки аорты; 1 — почка-трансплантат, 2 — почечная артерия, 3 — почечная вена, 4 — иссечение участка стенки брюшной части аорты, 5 — мочеточник; б — наложен анастомоз почечной артерии (с использованием стенки брюшной части аорты) с внутренней подвздошной артерией; 1 — трансплантат почки, 2 — анастомоз почечной и внутренней подвздошной артерий, 3 — почечная вена, 4 — брюшная часть аорты, 5 — мочеточник, 6 — внутренняя подвздошная вена.
Операцию обычно выполняют под эндотрахеальным наркозом. Доступ — косой разрез в правой (рис., А) или левой подвздошной области параллельно паховой складке. Внебрюшинно вскрывают подвздошную ямку, на широком протяжении отслаивают брюшину и в образовавшееся пространство укладывают почку. Вначале соединяют сосуды почки-трансплантата с внутренней подвздошной артерией и общей подвздошной веной (рис., Б) по тину конец в конец или конец в бок. Иногда для предупреждения стеноза в области артериального анастомоза трансплантат берут с участком стенки аорты и Используют его для соединения с внутренней подвздошной артерией (рис., Б а и б).
Ответственным этапом при П. п. является восстановление непрерывности мочевых путей. Для этого наиболее часто применяют уретероцистостомию. Межмочеточниковые или лоханочно-мочеточниковые анастомозы выполняют значительно реже, т. к. в этом случае чаще возникает недостаточность швов и образуются мочевые свищи. Существуют два метода создания уретероцистоанастомоза — внутрипузырный и внепузырный; наибольшее распространение получил внепузырный метод создания уретероцистоанастомоза.
При П. п. от живого родственного донора оперативное вмешательство имеет ряд особенностей. Взятие трансплантата у донора и выделение подвздошных сосудов у реципиента выполняются параллельно двумя бригадами хирургов. Нефрэктомию (см), как одностороннюю, так и двустороннюю, осуществляют из косого забрюшинного доступа, который проводят вдоль и несколько ниже XII ребра. Кпереди разрез доходит до прямой мышцы живота, а затем на 4—6 см продолжается вниз по параректальной линии. Почку осторожно освобождают от паранефральной клетчатки, а затем выделяют почечные артерию и вену; артерию выделяют до аорты, а вену — до места впадения ее в нижнюю полую вену (это особенно важно, если берут правую почку, имеющую сравнительно короткую вену, длина которой составляет 4—5 см). Затем освобождают мочеточник от окружающих тканей на протяжении 15—20 см и пересекают, дистальный конец его перевязывают. Последовательно лигируют и пересекают почечные артерию и вену. После изъятия почки из раны ее перфузируют консервирующим р-ром, охлажденным до 4°, и доставляют для пересадки реципиенту. Дальнейшие этапы трансплантации не отличаются от П. п. от трупа. При включении почки в кровоток последовательно снимают зажимы с венозной и артериальной магистралей. Уже через несколько минут почка приобретает розовый цвет и нормальный тургор. При хорошей функц, сохранности ее из мочеточника начинает выделяться моча.
О функц, состоянии трансплантата с большой достоверностью можно судить по интраоперационному определению объемного кровотока в почечной артерии и внутрипочечному сосудистому сопротивлению. Величину объемного кровотока устанавливают с помощью электромагнитного флоуметра.
Послеоперационный период
Тяжелые уремические поражения внутренних органов, наблюдающиеся у больных в терминальной стадии хрон, почечной недостаточности, пересадка в организм реципиента чужеродного органа и иммунодепрессивная терапия, являющаяся сама по себе токсичной, требуют от врача тщательного контроля за состоянием всех органов и систем.
Один из основных принципов ведения больного в посттрансплантационном периоде — тщательное соблюдение правил асептики (см.) и антисептики (см.), особенно во время перевязок, поскольку кортикостероиды, являясь основным компонентом иммунодепрессивной терапии, подавляют не только трансплантационный иммунитет (см. Иммунитет трансплантационный), но и угнетают сопротивляемость организма больного к инфекции. Важное значение имеет контроль за проходимостью катетера, введенного в мочевой пузырь, т. к. закупорка его приводит к переполнению мочевого пузыря, недостаточности мочеточнико-пузырного анастомоза и последующему образованию мочевого свища.
Ведение больного в послеоперационном периоде, протекающем при наличии хорошо функционирующего трансплантата, и в послеоперационном периоде на фоне олигурии или анурии различно.
При оценке диуреза после пересадки (см. Диурез) следует принимать во внимание количество мочи, выделяемое больным до операции. Если величина диуреза после операции осталась прежней, это должно насторожить относительно развития анурии, обусловленной недостаточной функцией трансплантата.
Почти все трансплантаты от живого родственного донора и определенный процент трупных почек начинают выделять мочу сразу же после включения их в кровоток, и в течение первых 24 час. диурез составляет несколько литров. Реже наблюдается выраженная полиурия (см.), при которой диурез достигает 10 л и более. Такая массивная полиурия требует почасового контроля за количеством выделенной мочи и концентрацией калия и натрия в ней, адекватного восполнения потери жидкости и предупреждения опасных нарушений электролитного баланса.
Профилактика инф. осложнений также весьма существенна в ведении посттрансплантационного периода. Обязательно назначают антибиотики широкого спектра действия в сочетании с противогрибковыми препаратами. В течение первых 2—3 нед. рекомендуется УФ-облучение на область раны. Для профилактики пневмонии проводят дыхательную гимнастику, назначают отхаркивающие средства, горчичники.
Необходим контроль ЭКГ, чтобы не пропустить показания к применению кардиотонических средств, а также коррекция гипертензии, часто наблюдающейся у такого контингента больных и отрицательно сказывающейся на сердечной деятельности и функции трансплантата.
У больных с хорошей ранней функцией пересаженной почки с первых часов послеоперационного периода начинается самостоятельное снижение концентрации азотистых шлаков крови, что позволяет не прибегать к гемодиализу.
У 20—30% больных после трансплантации трупной почки наблюдаются олигурия (см.) или анурия (см.), являющиеся следствием некробиотических изменений канальцевого эпителия трансплантата аноксиче-ского происхождения. Причиной олигурии или анурии могут быть острый ишемический канальцевый некроз, сверхострое отторжение трансплантата, тромбоз сосудистых анастомозов, обструкция мочеточника, мочевой затек со сдавлением пересаженной почки.
Сохранение жизнеспособности пересаженного органа при этих осложнениях зависит от того, насколько оперативно и в какой последовательности выполняются диагностические мероприятия, к-рые целесообразно провести в следующем порядке: 1) убедиться в адекватности объема циркулирующей крови и степени гидратации; 2) исключить нарушения кровообращения в трансплантате; 3) установить целость мочевых путей и их проходимость; 4) исключить криз отторжения; 5) в крайнем случае произвести эксплоративное вмешательство, чтобы исключить анурию механического происхождения (обструкция мочеточника, тромбоз сосудистого анастомоза).
Если исключены механические причины анурии, криз отторжения и установлено, что анурия является следствием ишемического некроза канальцевого эпителия, необходимо решить вопрос об обратимости этого процесса или о показаниях к удалению трансплантата. Выжидательная тактика рациональна только при отсутствии клин, признаков токсического воздействия со стороны пересаженной почки.
Отсутствие функции трансплантата, всасывание продуктов метаболизма из операционной раны приводят к усилению ацидоза (см.) и сдвигам электролитного баланса — гиперкалиемии (см.), нарастанию интоксикации (см.). Проведение гемодиализа способствует значительному снижению концентрации азотистых шлаков и интоксикации, а также коррекции нарушений водно-электролитного баланса и кислотно-щелочного равновесия. Показания к гемодиализу в принципе те же, что и до трансплантации. В связи с риском кровотечения из раны обязательна регионарная гепаринизация (той части крови больного, которая находится в аппарате). Количество вводимой жидкости больным с олигурией или анурией следует ограничивать; при анурии количество жидкости, вводимой внутривенно и перорально, не должно превышать 10 мл на 1 кг веса тела больного.
Всем больным в раннем послеоперационном периоде обязательно проводятся леч. массаж и ЛФК начиная со вторых суток после операции.
Одной из главных задач ведения больных после П. п. является проведение иммунодепрессивного лечения (см. Иммунотерапия), являющегося основой успешного исхода аллотрансплантации почки. С этой целью используют кортикостероиды (преднизолон, метилпреднизолон), цитостатики (имуран, циклофосфамид, бат-риден, актиномицин Д), антилимфоцитарный или антитимоцитарный глобулин (АЛГ, АТГ), рентгеновское облучение области трансплантированной почки. В первые сутки после операции преднизолон назначают в дозе 1 — 2 мг на 1 кг веса тела, а имуран — 2—4 мг на 1 кг веса тела. В дальнейшем доза этих препаратов варьирует в зависимости от характера течения посттрансплантационного периода; к концу первого месяца дозу преднизолона при неосложненном течении уменьшают до 0,25—0,5 мг на 1 кг веса.
Своевременная диагностика криза отторжения является одной из основных трудностей ведения больных после П. п. В раннем послеоперационном периоде, когда еще нет устойчивого равновесия между пересаженным органом и организмом реципиента, опасность развития данного осложнения особенно велика. Острое отторжение развивается преимущественно в раннем послеоперационном периоде, хрон, отторжение — в отдаленном периоде. Кризы отторжения в первые 3 мес. после трансплантации возникают примерно у 60% больных. Диагностика кризов отторжения основывается на применении целого комплекса клинических, биохимических, инструментальных и иммунологических тестов. Такое разнообразие диагностических методов свидетельствует о том, что ни один из них не является абсолютно достоверным.
Признаки острого отторжения трансплантата почки
Клинические: повышение температуры тела с пиком в утренние и дневные часы, стойкая гипертензия, уменьшение диуреза, болезненность при пальпации области трансплантата, увеличение размеров трансплантированной почки и ее уплотнение.
Биохимические: повышение концентрации креатинина в крови, снижение его клиренса, повышение уровня лизоцима в моче.
Инструментальные: при ультразвуковой эхолокации трансплантата отмечается увеличение его размеров и увеличение толщины коркового вещества в 1 /2—2 раза по сравнению с исходными данными; при радиоизотопном исследовании гиппураном, меченным 1311, отмечается ухудшение секреторного и экскреторного сегментов ренограммы, что свидетельствует о снижении функции проксимального отдела нефрона.
Иммунологические: повы шение уровня лимфотоксинов, абсолютного и относительного количества Т-лимфоцитов и снижение титра реакции ингибиции спонтанного розеткообразования.
Морфологические: в трансплантате отмечается отек интерстиция, инфильтрация лимфоидными клетками, агрегация форменных элементов крови в капиллярах и артериолах клубочков.
При развитии криза отторжения иммунодепрессивное лечение усиливают. Увеличивают дозу преднизолона, назначаемого перорально, до 1 —1,5 мг!кг, одновременно вводят внутривенно метилпреднизолон в дозе 500—1000 мг в сутки (3—5 раз через день). Рентгеновское облучение области трансплантированной почки проводят 2—4 раза по 150 рад.
В послеоперационном периоде могут развиваться осложнения, связанные с приемом иммунодепрессантов. Имуран (азатиоприн) может вызвать угнетение функции костного мозга и токсический гепатит. Кортикостероиды могут быть причиной образования язв жел.-киш. тракта, иногда осложняющихся кровотечением; способствуют возникновению стероидного диабета, панкреатита, синдрома Кушинга, гипертензии, асептического некроза эпифизов костей, инфаркта миокарда.
К осложнениям хирургического профиля после П. п. относятся кровотечение из области сосудистых анастомозов, забрюшинного пространства, тромбоз сосудов трансплантата, разрыв пересаженной почки, лимфорея.
Осложнения урол, профиля встречаются в среднем у 8—10% больных. Чаще всего причинами их являются несостоятельность пузырно-мочеточникового анастомоза. Образование мочевых свищей и затеков чрезвычайно опасно и требует в большинстве случаев немедленного оперативного вмешательства. Острая непроходимость мочеточника пересаженной почки может быть обусловлена гл. обр. обтурацией сгустком крови или перегибом мочеточника.
К основным инф. осложнениям относятся нагноение операционной раны, сепсис, пневмония, пиелонефрит трансплантата. Для борьбы с ними назначают антибактериальную терапию под контролем характера микрофлоры и определения спектра ее чувствительности к антибиотикам.
Опыт П. п. свидетельствует о том, что устойчивое иммунол, равновесие между трансплантатом и организмом реципиента устанавливается в течение 3 мес. после операции. Поэтому 4-й мес. можно считать началом отдаленного послеоперационного периода. При неосложненном течении он характеризуется стабильной функцией трансплантированной почки и нормальными показателями гомеостаза. Если отсутствовал криз отторжения, иммунодепрессивная терапия носит стабильный характер: доза преднизолона не превышает 10—15 мг в сутки, доза имуран а — 150—200 мг в сутки.
Кризы отторжения в отдаленном периоде развиваются реже и не носят столь выраженного характера. Отдаленному периоду более свойственно хрон, отторжение, к-рое начинается исподволь и характеризуется латентным течением. Появляется или усиливается протеинурия на фоне стабильной функции пересаженной почки, затем наступает снижение величины клубочковой фильтрации с последующим повышением концентрации азотистых шлаков крови.
К числу наиболее часто встречающихся осложнений отдаленного посттрансплантационного периода следует отнести: пиелонефрит пересаженной почки, стероидную остеодистрофию, инфаркт миокарда, сахарный диабет, имурановый гепатит. Реже развивается стеноз артерии пересаженной почки, при котором характерно наличие систолического шума над областью пересаженной почки, стойкая гипертензия и прогрессирующее снижение функции трансплантата. Успешная реконструкция стенозированной артерии приводит обычно к снижению АД до нормальных цифр и улучшению функции трансплантированной почки.
Несовершенство иммунодепрессивной терапии не дает возможности получить абсолютную толерантность организма реципиента к пересаженному органу даже в отдаленном послеоперационном периоде, в результате чего постепенно наступает гибель трансплантата. Леч. тактика в таких случаях сводится к удалению трансплантированной почки и переводу больного на хрон, гемодиализ. После соответствующей подготовки многим больным проводится повторная П. п. (до 3—4 раз), которая дает возможность продлить их жизнь еще на несколько лет.
Больные, перенесшие пересадку почки, их родные и близкие боятся даже слышать слово «отторжение». Чаще всего их пугает то, что после всего, через что им пришлось пройти, новую почку не удастся сохранить, и придется вновь вернуться на диализ.
То, что эпизод отторжения может развиться, несмотря на все усилия предотвратить его, – правда. Однако, если выявить отторжение на самых ранних стадиях и быстро начать лечение, то в большинстве случаев процесс отторжения можно остановить и избежать необратимого поражения почки.
Понять, что такое отторжение и узнать, что делать, чтобы преодолеть его – вот что должно помочь вам и вашим близким избавиться от беспокойства. В слове «отторжение» слышится что-то внезапное и неотвратимое. На самом же деле оно происходит не так быстро и бурно, а при хорошей медицинской помощи с ним вообще можно справиться.
Во время эпизода отторжения пересаженная почка (ее называют также «аллогенный трансплантат почки») как бы «заболевает» и не может работать так, как она должна работать. Это далеко не всегда означает, что почка полностью перестанет функционировать. На сегодняшний день коллектив медиков, который сделал вам пересадку почки, может сделать очень многое для излечения отторжения и восстановления здоровья почки.
Сейчас методы подбора соответствующего органа перед трансплантацией, методики операции, а также лекарства, которые применяются после операции для предотвращения отторжения, стали гораздо лучше и совершенней. Поэтому эпизоды отторжения или полный отказ пересаженной почки встречаются все реже. Однако у некоторых больных один или более эпизодов отторжения являются вполне ожидаемым этапом в процессе выздоровления. Попробуем разобраться, почему же ваш организм может «не признать» пересаженную почку.
Почему может начаться отторжение?
В вашем организме есть удивительная естественная система обороны. Она называется «иммунной системой» и защищает вас от всего чужеродного – того, что в норме не является частью организма. Такими «интервентами» могут быть бактерии, вирусы, а также ткань пересаженной почки, взятой от другого человека. Даже обычная простуда или грипп активируют всю иммунную систему!
Иммунная система у вас – все равно что «армия», состоящая из «солдат», которыми являются особые защитные вещества и клетки. Вот как они сражаются.
«Солдаты передового отряда», участвующие в процессе отторжения, – это клетки крови, которые называются «лимфоциты» (один из видов белых кровяных шариков). Когда иммунная система встречается с чужим кусочком ткани или клеткой (такое чужеродное вещество называется «антиген»), лимфоциты тут же встают в строй, чтобы уничтожить «чужаков».
Антигены – это белковые вещества. У каждого из нас имеется свой индивидуальный набор антигенов. Почка другого человека обладает своими собственными антигенами, которые могут отличаться от ваших. Поэтому ваш организм воспринимает пересаженную почку как что-то чужеродное. Почуяв опасность от чужих антигенов, некоторые лимфоциты прямо сразу атакуют их. Определенные виды лимфоцитов образуют вещества, которые называются «антитела». Эти антитела помогают найти «захватчиков» (антигены) и, как передовые бойцы, вступают с ними в схватку. На шум битвы спешат новые и новые лимфоциты.
Представьте себе, иммунная реакция – это именно нечто вроде маленького сражения, которое разыгрывается в вашем организме. Обычно ваша «армия самообороны» очень ловко разыскивает и уничтожает противника.
Проблема в том, что иммунная система не может отличить друзей от врагов. Лимфоцитам все равно, кто перед ними – обычная простуда или пересаженная почка, которая так нужна вашему организму. Просто лимфоциты хотят прийти к вам на помощь, и тут-то и может развиться эпизод отторжения почки.
Когда может начаться эпизод отторжения?
В общем-то, после того, как вам пересадили почку, отторжение может начаться в любое время. В зависимости от того, когда и как развивается эпизод отторжения, существует три типа отторжения, о которых вы могли слышать от врачей.
Сверхострое отторжение – возникает абсолютно внезапно и неожиданно. Это – очень редкое, но все же возможное событие, которое случается во время операции или в первые несколько часов после нее. Врачи-трансплантологи стараются избежать сверхострого отторжения, тщательно подбирая донорскую почку так, чтобы она максимально подходила пациенту, а также специально готовя донорскую почку к операции.
Иногда после пересадки почка не сразу начинает работать. Она как бы дремлет, но это не есть сверхострое отторжение.
Острое отторжение – самый частый вид отторжения. Оно развивается за короткое время, причем вначале вы можете совсем ничего не почувствовать. Риск эпизода острого отторжения наиболее высок в первые два-три месяца после операции. Но и в течение всего первого года вы должны быть настороже в отношении появления любых симптомов отторжения. Острое отторжение может развиться и после того, как год прошел, но и тогда регулярные лабораторные анализы и необходимые изменения в схеме приема лекарств против отторжения помогут предотвратить его.
Хроническое отторжение развивается постепенно, с течением времени. Часто оно усиливается, а иногда приводит к «отказу» пересаженной почки. Обычно хроническое отторжение если и развивается, то развивается в первый год после пересадки и может продолжаться месяцами и годами. Причина его часто неизвестна, а лечить его бывает трудно. Самое важное, что вы можете сделать, чтобы свести риск такого отторжения к минимуму – это правильно, согласно предписаниям врача, принимать лекарства против отторжения (а также другие рекомендованные лекарства) и стараться избегать инфекций и поддерживать хорошее общее состояние здоровья.
После операции (а иногда и до) вам назначат лекарства для предотвращения отторжения. По-другому они называются «иммунодепрессанты» или «иммуносупрессоры», потому что их цель – подавить вашу иммунную систему, чтобы она не атаковала и не повредила новую почку.
Как действуют лекарства против отторжения?
С чем согласятся все больные, перенесшие пересадку, – это с тем, что им приходится принимать кучу лекарств. Некоторые из них – очень важные лекарства против отторжения, причем у каждого из них своя задача:
- Некоторые лекарства снижают число лимфоцитов в иммунной системе, которые могут атаковать новую почку.
- Другие уменьшают число белых кровяных шариков (лимфоцитов), ограничивая синтез веществ, необходимых для образования новых белых кровяных шариков – так называемые цитостатики.
- Стероидные гормоны уменьшают воспаление – естественную реакцию организма на повреждение или «интервенцию» (такой же реакцией является, например, сыпь на коже, если у вас есть аллергия на что-либо).
А в некоторых случаях, у пациентов с повышенным риском отторжения или при повторной пересадке показано применение 4-хкомпонентной схемы иммуносупрессии: антилимфоцитарные антитела (моно и поликлональные).
Перечислим несколько важных моментов в отношении назначенных вам лекарств, о которых вы не должны забывать.
Для предотвращения отторжения вашей новой почки все лекарства работают в комплексе. Чтобы они выполнили свою задачу, каждое из них надо принимать в нужной дозе и в нужное время, причем на протяжении всего времени, что у вас функционирует пересаженная почка. Некоторые лекарства надо принимать во время еды, а другие, наоборот, на пустой желудок, в зависимости от указаний врача. Пропуск даже одного приема может повредить пересаженной почке и спровоцировать эпизод отторжения.
Для лечения сопутствующих заболеваний, например, диабета или болезни сердца вам могут назначить и другие лекарства. Кроме того, поскольку ваша иммунная система будет подавлена, вам могут потребоваться и другие препараты, например, антибиотики, для предотвращения инфекций или других заболеваний, которые могут вызвать отторжение.
Самый надежный способ избежать отторжения и возможной утраты почечной функции – всегда принимать все назначенные вам лекарства строго по инструкции.
Как узнать, если отторжение только начинается?
Иногда в самом начале отторжения вы можете чувствовать себя абсолютно нормально. Но иногда отторжение дает знать о себе определенными признаками. В любом случае, настороженность у врачей-трансплантологов могут вызвать несколько симптомов, своевременное выявление которых и позволяет принять меры по спасению почки. Ежедневно следя за своими жизненно-важными показателями (пульс и температура тела), вы сами можете обнаружить лихорадку, болезненность в области послеоперационного шва, отеки ног или рук, уменьшение количества мочи, учащенный пульс, повышение кровяного давления, прибавку в весе или почувствовать недомогание, которое говорит о том, что в организме что-то неладно. Немедленно сообщите об этом вашему врачу-трансплантологу.
Обычные лабораторные анализы содержат много показателей, по которым можно судить о состоянии вашего здоровья и о том, хорошо ли работает почка. Например, один из важных показателей функции почки – концентрация в крови белкового вещества, которое называется «креатинин». Само по себе это вещество безвредно, но если почка работает плохо, то его уровень в крови повысится и послужит сигналом возможного отторжения.
Другой анализ определяет концентрацию в вашем организме некоторых лекарств, которые вы принимаете для профилактики отторжения. Эти лекарства очень мощные и иногда они сами могут давать некоторые нежелательные побочные реакции. Чтобы ограничить число побочных действий, врач всегда старается назначить вам наименьшую из возможных доз этих лекарств, которая необходима для выполнения поставленной задачи. Однако, если концентрация лекарства в организме падает слишком низко, иммунная система может опять воспрянуть и начать отторгать почку. Вот почему для предотвращения побочных действий и одновременно для предотвращения отторжения необходимо поддерживать концентрацию лекарств на нужном уровне.
Чем раньше выявить начинающееся отторжение, тем легче его устранить. Вот почему крайне важно внимательно следить за главнейшими показателями состояния организма и регулярно проходить лабораторные анализы.
Ваши лечащие врачи-трансплантологи сделают все возможное, чтобы вообще предотвратить любой эпизод отторжения. Но есть и несколько важных вещей, которые можете сделать вы сами, чтобы помочь защитить себя от отторжения:
Регулярно проходите обследование и сдавайте лабораторные анализы в соответствии с указаниями врача, даже если Вы чувствуете себя хорошо или слишком заняты. Отторжение может начаться прежде, чем Вы почувствуете изменение самочувствия. Только врач сможет обнаружить ранние признаки отторжения.
Следите за основными показателями своего здоровья, такими, как кровяное давление, температура тела и вес каждый день, в соответствии с указаниями врача. Немедленно сообщайте ему о любых изменениях, не надейтесь, что они через некоторое время сами придут в норму. Лечение отторжения наиболее эффективно тогда, когда процесс отторжения выявляют и лечат рано.
Если вы почувствовали себя плохо, обратитесь к врачу, даже если это всего лишь простуда, грипп, боли в желудке, понос или продолжительная головная боль. Из-за слабости вашей иммунной системы то, что для других может быть пустяковым заболеванием, для вас, в отсутствие лечения, может стать причиной отторжения почки.
Советуйтесь с врачом, прежде чем принимать любое лекарство, которое вы купили сами, без назначения врача. Лекарства, которые отпускаются без рецепта, витамины, лечебные чаи, настои трав или пищевые добавки могут повлиять на иммунную систему и ослабить действие лекарств против отторжения, которые вы принимаете. Никогда не принимайте лекарств, которые были назначены другому лицу (например, вашему знакомому или родственнику) или так называемых «домашних средств».
Выполняйте советы врача по профилактике любых инфекций, которые могут закончиться отторжением. Например, часто мойте руки и старайтесь не контактировать с заразными больными. Придерживайтесь необходимой диеты и выполняйте физические упражнения. Это улучшит ваше общее самочувствие и поможет поддержать новую почку в хорошем состоянии.
Принимайте лекарства для предотвращения отторжения строго в соответствии с предписаниями. Никогда не пропускайте прием и не принимайте меньшую дозу. Если вы пропустили прием лекарства, сразу же обратитесь к своему врачу-трансплантологу. Только он может вносить какие-либо изменения в схему приема лекарств.
Что случится, если почка откажет?
Конечно, утрата функции пересаженной почки – неприятное событие для больного и его близких, а также для медиков. Ведь все они возлагали на нее такие большие надежды.
В каждом центре пересадки органов действуют свои собственные правила и порядок повторной трансплантации, так что, если нужно, лучше всего проконсультироваться об этом со смоим врачом-трансплантологом.
Как сформировать положительное отношение к возникающим проблемам?
Преодоление страха и беспокойства об отторжении пересаженной почки начинается с формирования положительного отношения к проблеме. Это означает воплощение благих намерений в дела.
Один из больных, которому была пересажена почка, каждое утро мысленно обращается к клеткам своей иммунной системы: «Эй вы, приятели, эта почка – наш новый общий друг. Вы там с ней не очень-то, полегче – и нам всем будет гораздо лучше!». Кроме того, он очень правильно ведет себя: «Я всегда соблюдаю все указания моего врача-трансплантолога и следую всем его советам, до последней буквы. Это значит, что я:
- принимаю все лекарства в точности так, как мне сказали;
- каждый день проверяю важнейшие показатели здоровья;
- прохожу анализы;
- стараюсь избегать инфекций и других болезней, как только возможно;
- занимаюсь физическими упражнениями, хорошо питаюсь, но слежу за тем, чтобы не слишком прибавить в весе».
Он говорит: «Если соблюдать все эти правила, то об отторжении больше нечего беспокоиться. Если можно так выразиться, я «отверг» отторжение. Поэтому я могу не волноваться и заняться тем, что для меня действительно важно – наслаждаться каждым днем новой жизни, которую дала мне новая почка».
Благодаря современным лекарствам-иммунодепрессантам и усовершенствованию методов лечения, применяемых в трансплантологии, у многих больных не случается ни одного эпизода отторжения. Если вы будете следовать указаниям своего врача-трансплантолога и вести здоровый образ жизни, у вас будет прекрасный шанс сохранить новую почку, которая подарит вам много лет новой жизни.