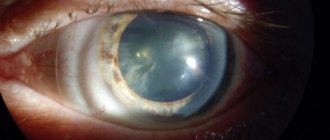
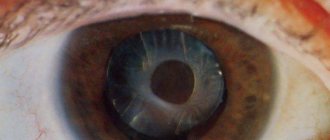
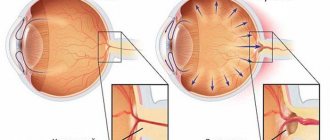
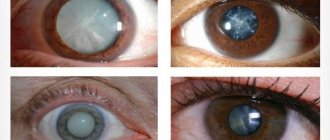
Катаракта, наверное единственная из болезней глаз, имеет огромное многообразие форм. Но все это многообразие катаракт делится всего на 2 группы: врожденная патология и приобретенная.
Виды врожденных катаракт составляют более 50% всех врожденных аномалий органа зрения. Развитие катаракты может происходить на одном глазу или на обоих, может сочетаться и с другими патологиями. Врожденная катаракта глаза, как правило, является ограниченной по площади и не имеет тенденции к прогрессированию.
Приобретенная катаракта, напротив, имеет прогрессирующее течение и чаще всего встречается среди всех случаев помутнений хрусталика.
В офтальмологии приобретенные катаракты принято подразделять по причинам развития, степени зрелости и локализации.
Катаракта и ее разновидности
По происхождению выделяют две разновидности заболевания:
- врожденная катаракта (первичная);
- вторичная катаракта (приобретенная).
По расположению выделяют следующие патологии:
- Капсулярная – мутнеет передняя или задняя капсула.
- Центральная – находится в самой середине хрусталика.
- Слоистая – вокруг ядра.
- Ядерная – расположена в ядре.
- Корковая – под капсулой.
- Полярная – у полюса, переднего или заднего, помутнение затрагивает как капсулу, так и вещество хрусталика.
- Полная – хрусталик мутнеет полностью.
Приобретенную катаракту классифицируют также по причинам возникновения. Встречаются следующие разновидности:
- Старческая – развивается вследствие возрастных изменений и наблюдается в 90% случаев всех катаракт.
- Лучевая – причиной является лучевое облучение организма.
- Травматическая – возникает после контузии, травмы глазного яблока.
- Токсическая – из-за воздействия на организм токсических веществ, как правило, ряда лекарственных препаратов.
- Осложненные – возникают как следствие офтальмологических нарушений: близорукости высокой степени, глаукомы, дистрофии сетчатки, воспаления сосудистой глазной оболочки.
- Последствие других заболеваний – обычно причинами развития катаракты являются эндокринологические патологии.
По месту помутнения
Также оба этих вида врожденной катаракты многие врачи подразделяют на следующие типа, предложенные доктором Джессом:
- Сумочную (капсулярную, пирамидальную);
- Полярную;
- Субкапсулярную (чашеобразную);
- Кортикальную (корковую, серую);
- Зонулярную (слоистую);
- Веретенообразную;
- Ядерную;
- Пленчатая;
- Полную (тотальную);
Сумочная (капсулярная, пирамидальная)
Достаточно малопроявляемый вид врожденной катаракты. Он представлен частичными помутнениями бесформенных очертаний всего лишь в одной сумке хрусталического тела глаза. Данный вид патологии – следствие нарушенного процесса развития сосудистой сумки.
Полярная
При полярной катаракте происходит помутнение хрусталика, при этом оно приобретает от белого до серого оттенок с очертаниями круга. Помутнение локализуется у переднего или заднего полюсов хрусталика. Порой происходит сращивание с капсулой.
Субкапсулярная (чашеобразная)
- Передняя – находится непосредственно под капсулой.
- Задняя – спереди от задней капсулы.
Данный тип сильнее влияет на остроту зрения (нежели корковая или ядерная). Пациенты жалуются на плохое зрение при узком зрачке, при свете (например автомобилей), ярком освещении. Больным приходится больше напрягаться чтобы зафиксировать взглядом ближний предмет.
Кортикальная (корковая, серая)
Помутнение образуется в коре хрусталика по его экватору, при этом пациент долгое время не жалуется на ухудшение зрения. Мутнеет чаще всего сразу с двух сторон, но возможна и асимметрия.
Зонулярная (слоистая)
Области помутнения локализуются только в одном, иногда в паре другой слоях, окружая хрусталик. Смотря насколько плотны помутнения, будет изменяться острота органов зрения. Слоистая и полярная формы считаются самыми распространенными среди видов врожденных катаракт.
Веретенообразная
Крайне редкий вид катаракты. Носит семейно-наследственный характер.
Ядерная
Такой вид катаракты еще называют центральным. При данном типе помутнение идет на эмбриональное ядро и швы. При нем рано нарушается центральное зрение: пациент плохо видит вдали, у него о на близком расстоянии (даже до 12 диоптрий).
Этот тип катаракты плотный, хрусталик не распадается, редко ядро становится бурым или черным. Данный вид продолжительное время остается незрелым, когда же она созревает, то речь уже идет о ядерно-корковой катаракте.
Пленчатая
Пленчатая катаракта может развиваться как во внутриутробном состоянии, так и через некоторое время после рождения человека. Хрусталик при данном виде рассасывается в любом участке (на то могут быть разные причины). Кроме того, происходит сращивание передней и задней капсулы хрусталика, которые образуют мутную мембрану (плотную). Зрение у больного сильно нарушено.
Полная (тотальная)
Это один из видов катаракты, который относится к врожденной, но при этом имеет прогрессивный характер. Обнаруживается закономерность встречи данной патологии вместе с некоторыми анатомически-функциональными аномалиями, которые появились в процессе развития органов зрения. Острота зрения критично слабая.
Виды катаракты по локализации помутнения
Стадии катаракты
Катаракта, возникшая из-за процессов старения организма, развивается постепенно, на протяжении длительного времени (обычно от 5 до 15 лет, в ряде случаев и дольше). Патологические изменения происходят в несколько этапов:
- Начальная катаракта – выражается скоплением жидкости в хрусталике и небольшими помутнениями коры хрусталика, зрение обычно остается на прежнем уровне.
- Незрелая катаракта – зрение начинает снижаться, а помутнения затрагивают капсулу и центральную оптическую зону хрусталика.
- Зрелая катаракта – снижение зрения продолжается, хрусталик становится более плотным, а помутнения распространяются на всю кору.
- Перезрелая катаракта – кора белеет, ее консистенция становится более жидкой, происходит распадание волокон, а ядро перемещается на дно капсулы.
Осложнения заболевания
Если своевременно не принять меры и оставить патологию прогрессировать, она способна привести к следующим осложнениям:
- Сильному ухудшению зрения.
- Воспалению ресничного тела и радужки глаза – заболеванию сопутствуют боли в глазу и нестерпимые головные боли.
- Вывиху хрусталика – смещению и отрыву хрусталика от связки.
- Факогенной глаукоме – повышению внутриглазного давления из-за помутнения хрусталика.
- Полной потере зрения – это осложнение можно предотвратить, так как развитие слепоты происходит годами.
Полезное видео
Помутнение хрусталика не развивается спонтанно. Для устранения прогрессирования катаракты необходимо хирургическое вмешательство, которое может сопровождаться осложнениями или побочными проявлениями. Лучше соблюдать здоровый образ жизни для предупреждения различных патологий глаз. Проведение профилактических мероприятий позволит, отстрочить развитие катаракты или не допустить повторное ее образование.
Рейтинг автора
Автор статьи
Александрова О.М.
Написано статей
2031
Об авторе
Была ли статья полезной?
Оцените материал по пятибальной шкале!
Если у вас остались вопросы или вы хотите поделиться своим мнением, опытом — напишите комментарий ниже.
Причины возникновения катаракты
Врожденное заболевание способно развиться у ребенка из-за наличия у его матери в период беременности следующих заболеваний:
- сахарного диабета и других нарушений обмена веществ;
- инфекционных заболеваний (краснухи, токсоплазмоза, герпеса, цитомегаловируса) в первом триместре.
Приобретенная катаракта может возникнуть из-за следующих факторов:
- генетической предрасположенности;
- ожогов и других травм глаз;
- регулярного лучевого или теплового воздействия, связанного с родом деятельности пациента;
- вредных привычек (курения, злоупотребления алкоголем);
- патологий эндокринной системы (чаще всего сахарного диабета);
- заболеваний глаз;
- приема статинов, кортикостероидов;
- частого воздействия на глаза ультрафиолетового излучения;
- воздействия на организм токсичных веществ;
- болезней кожи: экземы, нейродермита;
- анемии;
- тяжелых инфекций: оспы, тифа, малярии;
- болезни Дауна.
Причины начальной катаракты
Выделяют множество причин, по которым болезнь начинает развиваться:
- нарушение метаболизма, вследствие чего снижается качество пептидного обмена, в хрусталике начинают накапливаться нерастворимые фракции белков;
- возрастные изменения, которые неминуемо наступают при достижении 60-летнего возраста;
- механические повреждения: удары, сотрясения, воздействие электрического тока, кровоизлияние во внутреннюю полость глаз;
- воздействие лучей с высокой длиной волны, которые травмируют не только хрусталик, но и сетчатку глаз;
- частичное удаление предыдущей катаракты, то есть врач не заметил небольшой участок оставшейся ткани во время хирургической операции;
- применение некоторых категорий лекарственных препаратов: глюкокортикостероиды, антибиотики;
- инфекционно-воспалительные заболевания, проникшие во внутреннюю структуру глаз, протекающие в длительной хронической форме;
- врожденные заболевания, обусловленные наследственными синдромами;
- осложненный сахарный диабет, при котором в крови образуются конгломераты из глюкозы и холестерина, распространяющиеся по органам и тканям, в том числе в глаза.
Так как существует множество причин развития болезни, для каждой из них определяют свое лечение. Если врач будет проводить терапию только определенного симптома, возникнет рецидив заболевания и переход в более тяжелую форму. Поэтому выявляют первопричину состояния, только после этого начинают лечение.
Симптомы катаракты
Заподозрить у себя наличие катаракты пациент может по следующим признакам:
- временное улучшение зрения при близорукости;
- размытие изображения;
- изменение цвета зрачка на желтоватый или беловатый;
- снижение яркости изображения;
- ухудшение зрения;
- наличие незначительной белесой пелены перед глазами;
- двоение изображение в одном глазу при закрытии второго глаза;
- возникновение в темное время суток вспышек, бликов перед глазами;
- ореолы вокруг источников света.
Симптомы
Характерной симптоматикой помутнения зрительного органа выступают патологические состояния:
- светобоязнь;
- образование рефракции близорукости, которая носит временный характер;
- двоение картинки;
- появление ореол при осматривании предметов при ярком освещении;
- снижение цветовой вариации зрительной картинки;
- понижение эффективности средств для контактной коррекции;
- изменение оттенка зрачка до белого цвета;
- расплывчатость картинки;
- появление затуманивания качества картинки;
- в ночное время наблюдается образование ярких вспышек перед глазами.
При затуманивании картинки сложно подобрать средства коррекции качества зрения, так как прогрессирование катаракты происходит быстрее, чем возможность смены контактного приспособления. Это приводит подбор правильного изделия для коррекции качества картинки в неактуальность.
Лечение катаракты
Результативным методом является хирургическое удаление катаракты. Однако операцию можно проводить лишь при определенных степенях зрелости. При незначительном помутнении ее не осуществляют. На ранних этапах проводится консервативное медикаментозное лечение, замедляющее прогрессирование заболевания и улучшающее качество жизни пациента.
При помутнении хрусталика выше средней степени проводится операция катаракты. Существует несколько методов хирургического лечения, однако все они подразумевают удаление из глаза мутного хрусталика и имплантацию искусственной линзы. Распространенными разновидностями операций являются:
- факоэмульсификация;
- экстракция.
Факоэмульсификация подразумевает введение через микроразрез в глаз ультразвукового зонда. Ультразвук «разбивает» хрусталик и превращает его в эмульсию, за счет чего его легко устранить из глаза. Капсула при этом остается целой, в нее помещают искусственный хрусталик.
Экстракция катаракты – извлечение из глаза хрусталика в целом виде. Такая операция проводится, если из-за сильного прогрессирования катаракты хрусталик значительно уплотнился, и превратить его в эмульсию с помощью ультразвука не представляется возможным. Экстракция бывает:
- Экстракапсулярной – капсула остается целой, а хрусталик целиком или в раздробленном виде извлекают через крупный разрез на роговице.
- Интракапсулярной – удаляется и капсула, которую вместе с хрусталиком предварительно замораживают прибором криоэкстрактором, а искусственную линзу размещают перед радужкой.
Все виды хирургических операций осуществляются под местной анестезией.
Лечение
На начальной стадии бороться с катарактой можно консервативными способами. Для эффективной терапии требуется исключить воздействие негативных факторов, способствующих прогрессированию заболевания. Для каждого больного в индивидуальном порядке подбираются медикаментозные средства, помогающие приостановить развитие патологии.
Консервативное лечение
Для устранения признаков начальной катаракты используются разнообразные биологически активные вещества, способные блокировать распространение аномалии. Некоторые из них выпускают в форме глазных капель. Другие продаются в виде инъекций, их вводят внутримышечно. Вернуться к оглавлению
Минерально-витаминные комплексы
Как лечить катаракту на начальной стадии? В этом помогут комплексы, направленные на нормализацию метаболизма в глазном яблоке. Чаще всего в их состав входит таурин, аденозин и прочие элементы, благотворно воздействующие на состояние хрусталика. Блокировать развитие патологии помогут следующие препараты:
- «Факовит». Капли улучшают обменные процессы и блокируют процесс помутнения;
- «Квинакс». Именно их чаще всего назначают для устранения симптомов катаракты. Они предотвращают окисление хрусталика, улучшают процесс метаболизма. Если выявить недуг на ранней стадии, помогают избавиться от помутнения;
- «Тауфон». Нормализует обмен веществ и активирует естественные восстанавливающие процессы в организме. При регулярном использовании капель снижается степень помутнения хрусталика. Также средство защищает око от патогенных микроорганизмов, которые могут вызвать дополнительные осложнения, спровоцировав развитие инфекции;
- «Катаракс». Блокирует процесс помутнения и разрушения хрусталика за счёт притормаживания реакции протеинов, из которых в основном и состоит «элемент» органа зрения. Можно использовать беременным и кормящим женщинам. Также капли активизируют обменные процессы, ускоряя восстановление поврежденной системы ока.
| Прежде чем использовать тот или иной препарат, внимательно ознакомьтесь с прилагающейся инструкцией. Поскольку некоторые медикаменты могут иметь противопоказания к применению. |
Диета
Пациентам, у которых выявлена катаракта на ранней стадии, рекомендовано свести к минимуму употребление жирных блюд и продуктов, увеличивающих уровень холестерина в крови. Введите в меню красную рыбу, шпинат, черную смородину и прочие продукты, в состав которых входят витамины С и Е, жирные омега-3 кислоты. Они приносят огромную пользу организму, притормаживают развитие офтальмологического заболевания.
Народные средства
Если лекарственные препараты невозможно использовать из-за медицинских противопоказаний попробуйте бороться с недугом бабушкиными рецептами. Чаще всего в них упоминается мёд. Этот универсальный продукт пчеловодства эффективно борется со многими заболеваниями, в том числе и офтальмологическими. Использовать его можно в разных вариациях:
- В качестве глазных капель мёд применяют максимум четырнадцать дней, затем необходимо сделать перерыв и спустя неделю вновь начать терапию. Для приготовления состава понадобится 200 грамм прокипяченной воды, добавьте в нее чайную ложку сладости и тщательно размешайте до образования однородной консистенции. Используйте раствор четыре раза в день по две капли в каждый глаз. Если не наблюдается проявление аллергии, на повторном курсе можно увеличить объём мёда;
- Еще один вариант приготовления глазных капель – смешайте продукт пчеловодства со свежевыжатым соком репчатого лука в пропорциях 1:1. Применяйте препарат два раза в сутки по паре капелек в каждое око;
- В воду добавьте мёд (на одну чайную ложку двести грамм воды), прокипятите состав на протяжении пяти минут. После того, как раствор остынет, намочите в нём марлю и наложите на поврежденное око. Оставляйте на пять минут, манипуляции лучше проводить перед сном.
| При наличии аллергической реакции на мёд подобные рецепты строго противопоказаны! В этом случае используйте альтернативные варианты. |
Попробуйте приготовить состав из лепестков василька, бузины, травы очанки и льнянки обыкновенной. Соедините все ингредиенты в идентичных пропорциях, но в незначительном количестве. В итоге у вас должна получиться максимум 1 ст.л. сбора. Заливайте её 0,5 литра воды и кипятите. Затем процедите состав и используйте в течение трёх месяцев каждый день (по пять капель на глаз).
С катарактой на ранней стадии эффективно борются ростки картофеля. Их нужно срезать с клубня, высушить и залить 200 граммами водки. Достаточно 2 ст.л. сушеных ростков. Оставьте состав на две недели, после того, как он настоится, употребляйте три раза в день перед приемом пищи по одной чайной ложке. Спустя два месяца должны появиться выделения, напоминающие слизь. Если этого не произошло, значит, метод не работает. В противном случае продолжайте употреблять отвар пока помутнение полностью не пройдет. Вернуться к оглавлению
Проводят ли операцию при начальной катаракте?
Ответ на этот вопрос индивидуален для каждого пациента. Чаще всего хирургическое вмешательство назначают, если наблюдается стремительное падение остроты зрения, которое негативно сказывается на трудоспособности человека.
Также операцию назначают, если одним из осложнений катаракты является глаукома или иные недуги зрительного аппарата. При минимальной степени повреждения хрусталика, если отклонения от нормы не оказывают отрицательного воздействия на здоровье глаз и не вызывают дискомфорта, с оперативным вмешательством лучше повременить.
Разновидности искусственных хрусталиков
Суть факоэмульсификации заключается в том, что поврежденный элемент удаляют, а вместо него в заднюю полость имплантируют интраокулярные линзы. Самая низкая стоимость у монофокальных изделий, к дорогостоящим относятся мультифокальные и аккомодирующие окуляры.
| Монофокальные линзы помогают скорректировать дальнее зрение, но не оказывают воздействия на аккомодацию, поэтому пациенту требуется подобрать корректирующую оптику для чтения и выполнения работ с мелкими деталями. |
Торические имплантаты применяют для устранения последствий астигматизма. Мультифокальные и аккомодирующие помогают хорошо видеть не только вдали, но и вблизи. К сожалению, подобные изделия имеют ряд противопоказаний.
Прогноз
При отсутствии лечения катаракта приводит к слепоте. Обычно этот процесс занимает десятки лет, но в некоторых случаях (при наличии отягчающих факторов) потеря зрения может развиваться стремительно, всего за 1-2 года. Благоприятный прогноз возможен лишь при проведении операции. На результат хирургического лечения влияют внутренние и внешние факторы. К внутренним относятся:
- Возраст пациента – у очень пожилых людей результат лечения может быть ниже.
- Наличие офтальмологических заболеваний (глаукомы, отслойки сетчатки, дистрофии роговицы, сильной близорукости).
- Заболевания эндокринной системы, нарушения обменных процессов в организме.
- Опухоли.
- Гипертоническая болезнь.
- Аутоиммунные нарушения.
К внешним факторам относят:
- Скудное питание, недостаток витаминов и минералов.
- Травмы глаз.
- Операции.
В целом прогноз хирургического лечения катаракты благоприятный. Осложнения возникают лишь в 1-2% случаев.
Профилактика заболевания
Так как развитие катаракты связано с возрастными изменениями, исключить возможность возникновения заболевания полностью не представляется возможным. Но, исключив факторы риска, получится значительно отсрочить помутнение хрусталика. К профилактическим мерам относятся:
- Ведение здорового образа жизни: правильное питание, наличие достаточного количества физической активности, поддержание в организме баланса витаминов и минералов.
- Исключение вредных привычек: отказ от курения и алкоголя.
- Своевременное лечение любых заболеваний, включая офтальмологические.
- Защита глаз от ультрафиолетового излучения с помощью качественных солнечных очков.
- Поддержание нужного уровня сахара в крови при диабете.
Если вы наблюдаете у себя признаки этого заболевания, находитесь в группе риска или просто хотите оценить состояние своего хрусталика, обращайтесь в Поликлинику Отрадное. Опытный врач проведет диагностику, даст исчерпывающую консультацию и при необходимости назначит лечение, позволяющее не допустить катастрофических последствий заболевания.
Ежегодный осмотр у офтальмолога позволит диагностировать катаракту на ранних стадиях и не допустить значительного снижения зрения.
Диагностика
Определение состояния пациента проводится с помощью нескольких диагностических тестов. Врач проводит не менее 2 исследований, чтобы точно подтвердить диагноз:
- Опрос пациента. Он рассказывает офтальмологу о беспокоящих жалобах и симптомах, рассказывая, что у него резко снизилось зрение, он плохо видит в сумерках.
- Общие осмотры. На начальной стадии заболевания визуальных изменений не будет. Пациент может слегка прищуриваться, чтобы рассматривать окружающие предметы.
- Оценка остроты зрения. Человек встает перед таблицей на расстоянии 4 м. В таблице изображены буквы или рисунки. Чем больше символов видит пациент, тем выше острота зрения. На начальной стадии катаракты чаще всего пациент не может рассмотреть даже первую строку.
- Осмотр глазного дна. Для этого человеку закапывают Атропин и ему подобные средства, которые на время расширяют зрачок. Он не реагирует на действие яркого света, поэтому врач рассматривает внутреннюю структуру глаз с помощью щелевой лампы. Определяется начальная степень помутнения хрусталика, возможно выявление патологий других структурных единиц.
С помощью методики выявления болезни врач без труда рассмотрит помутневший хрусталик. После постановки диагноза офтальмолог совместно с пациентом обсуждают выбор терапии.