Диагностика и принципы лечебной тактики Автор: Сегал А. С., профессор кафедры урологии МГМСУ
Бесплодие является сложной и нерешённой медико-социальной проблемой. Статистика свидетельствует, что в мире от 8 до 15% супружеских пар бездетны не по своему желанию. Примерно в половине случаев это связано с нарушением репродуктивной функции мужчины.
Бесплодие у мужчин, по сути, не является нозологической формой, однако, благодаря чёткой очерченности феномена, клинической и социальной значимости оно приобрело самостоятельное значение. Мужское бесплодие прямо или косвенно обусловлено большим количеством весьма разнообразных по природе заболеваний или факторов. Отсюда проистекает определенный парадокс, который состоит в том, что в настоящее время для специалиста не представляет трудности установить, страдает ли мужчина бесплодием (т.е. определить его фертильность), но весьма сложно и трудоёмко выявить причину патоспермии, вызвавшую бесплодие и тем более добиться успеха в его лечении.
В этой связи целесообразно обратить внимание на два обстоятельства:
- Следует признать, что современная медицина не располагает глубокими систематизированными данными о причинах формирования различных видов патоспермий, поскольку нарушения происходят на клеточном уровне и включают микробиологические, биохимические, иммунологические и цитологические компоненты.
- Полиэтиологический характер и многообразие механизмов развития мужского бесплодия определяют часто возникающую необходимость участия в курации этой категории больных, помимо уролога или андролога, также терапевта, эндокринолога, невропатолога, генетика и других специалистов.
Под бесплодием принято понимать отсутствие зачатия при регулярной половой жизни без контрацепции у лиц детородного возраста в течение, по крайней мере, 12 месяцев.
В настоящее время отсутствует единая, общепризнанная и имеющая терминологическую точность классификация мужского бесплодия. В то же время сохраняется целесообразность выделения экскреторной формы, когда нарушено выведение сперматозоидов по семявыносящим путям (обструкция вследствие перенесенного воспалительного поражения, агенезия, травма, ретроградная эякуляция и др.) и секреторной формы – нарушение сперматогенеза.
Секреторное бесплодие может быть следствием непосредственного поражения яичек (первичный, гипергонадотропный гипогонадизм) или результатом гипоталамо-гипофизарной недостаточности (вторичный, гипогонадотропный гипогонадизм). Целесообразно выделять и аутоиммунное бесплодие.
Вполне обоснованно различать первичное и вторичное бесплодие. При первичном бесплодии неизвестно случаев беременности от данного мужчины, при вторичном – беременность ранее наступала, но отсутствует при регулярных интравагинальных сношениях в течение одного года. При вторичном бесплодии шансы на восстановление фертильности выше, реже встречаются врожденные и грубые нарушения сперматогенеза. Установлено, что у здоровых супругов при частоте половых актов 2 раза в неделю вероятность наступления зачатия составляет 20-25% за один менструальный цикл, 5 раз в неделю – 40-42%.
Анамнез
Тщательный сбор анамнеза, причем у обоих супругов, играет важную роль при выявлении причины бесплодия.
Важно установить продолжительность вынужденного бесплодия, что имеет также и прогностическое значение.
При анализе копулятивной функции следует учитывать, что её нарушения составляют около 2% от всех причин бесплодия. Средняя частота менее двух интравагинальных сношений в месяц может быть расценена как этиологический фактор инфертильности. Очевидно, что различные формы анэякуляции и экстравагинальных семяизвержений приводят к бесплодию.
Важно учитывать возможное наличие ряда системных заболеваний, влияющих на фертильность: сахарный диабет, туберкулез, органические расстройства нервной системы, хронические поражения двигательной системы, почечная и (или) печеночная недостаточность.
Обращается внимание на заболевания, сопровождающиеся гипертермией, поскольку повышение температуры тела выше 38?С может угнетать сперматогенез в течение до полугода.
Из оперативных вмешательств следует отметить пособия при заболеваниях уретры, предстательной железы, шейки мочевого пузыря, паховой грыже, а также ретроперитонеальные вмешательства, в том числе, сопровождающиеся лимфаденэктомией.
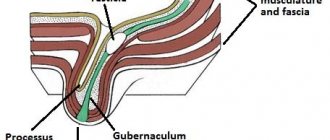
Особое внимание уделяется перенесенным операциям по поводу варикоцеле, гидроцеле, перекрута семенного канатика, крипторхизма и срокам опущения яичек в мошонку. Вазорезекция – наиболее частая причина хирургической обструкции семявыносящего протока, которая приводит также к образованию антиспермальных антител.
Важно установить наличие в прошлом воспалительных поражений уретры, предстательной железы, семенных пузырьков и, особенно, придатка яичка (эпидидимит). Крайне отрицательное прогностическое значение имеет перенесенный одно- или двусторонний орхит, возникающий обычно на фоне инфекционного паротита, а также травма яичек.
Целенаправленно уточняется воздействие всевозможных отрицательно действующих на репродуктивную систему мужчин факторов: поступление в организм ядов и токсических веществ, алкоголизм, длительный приём лекарственных препаратов (цитостатики, гормоны, циметидин, нитрофураны и т.д.), высокая температура внешней среды, ионизирующее излучение, электромагнитные поля сверхвысокой частоты, недостаточное питание и др.
Наиболее частыми причинами мужского бесплодия являются варикоцеле, обнаруживаемое примерно в 40% случаев мужской инфертильности, аномалии развития яичек (аплазия, гипоплазия, крипторхизм) и инфекционно-воспалительные поражения придаточных половых желез (предстательной железы, семенных пузырьков, придатков яичек).
Диагностические процедуры
Важное значение при постановке диагноза имеет сбор подробного анамнеза заболевания. Помимо осмотра внешних половых органов, врач задает больному следующие вопросы:
- отсутствует эякулят постоянно или наблюдаются случаи семяизвержения;
- продолжительность подобного состояния, был ли раннее полноценный оргазм с эякуляцией;
- бывают ли болезненный половой акт или мастурбация в момент предполагаемого оргазма;
- были ли перенесены операции в связи с заболеваниями мочеполовой системы.
Обязательным анализом для выяснения диагноза является спермограмма. Она поможет быстро и эффективно выявить аспермию.
В дальнейшем уролог назначает более глубокое обследование, которое может включать в себя:
УЗИ простаты
- ультразвуковое обследование простаты, полового члена и яичек;
- КТ и МРТ;
- анализ крови на уровень гормонов;
- биопсию яичек и исследование сока простаты;
- обследование на наличие ИППП (инфекций, передающихся половым путем) и иных венерических заболеваний.
При истинной аспермии, когда невозможен выброс эякулята, проводят лабораторное исследование постэякуляторной мочи. При обнаружении в ней сперматозоидов диагностируют ретроградную эякуляцию.
Физикальное обследование
Обращается внимание на состояние вторичных половых признаков, формирование которых происходит под контролем андрогенов. Их недостаточное развитие и выраженность свидетельствуют об андрогенной недостаточности в периоде полового созревания.
Характеризуя телосложение пациентов, исследуется соотношение роста с длиной нижних конечностей (трохантерный индекс в норме равняется 1,96). Настораживающим моментом являются излишне длинные конечности (трохантерный индекс меньше 1,96; длина размаха рук превышает рост).
Определяется степень выраженности и топография подкожно-жировой клетчатки. Её избыточное развитие и отложение в области таза, бедер, лобка также является косвенным признаком гипогонадизма. Об этом свидетельствует и недостаточный темп оволосения на теле и лице, горизонтальный уровень оволосения на лобке. Недостаточное развитие мышечной системы, контролируемое тестостероном, также является симптоматичным. Гинекомастия характерна для синдрома Клайнфельтера (хромосомная аномалия, приводящая к бесплодию), реже она встречается при эстрогенсекретирующих опухолях надпочечников или яичек.
Далее приступают к исследованию половых органов. Наличие выделений воспалительного характера из уретры является основанием для углубленного обследования на ИППП. Гипоспадия и эписпадия могут быть причиной бесплодия в тех случаях, когда эякулят не попадает во влагалище или оказывается в его дистальном отделе.
Исследование яичек производится при положении больного стоя. В норме яички пальпируются в нижней половине мошонки. При различных патологических состояниях может иметь место их высокое расположение в мошонке, внутри пахового канала, эктопическое расположение (т.е. вне нормального пути опускания яичка), наконец, яички могут не пальпироваться в случаях их отсутствия (агенезия) или локализации в брюшной полости.
В норме яички располагаются в мошонке вертикально, а придатки находятся позади или медиальнее. Объём яичек мужчины составляет около 15 см3, для их измерения используются различные модели орхидометров. Определению объема яичек при диагностике бесплодия придается особое значение, учитывая, что около 97% объема занимают извитые семенные канальцы. Яички объемом менее 15 см3 или 40 мм длиной считаются гипоплазированными или гипотрофированными. Существует четко выраженная корреляция между общим объемом яичек и числом сперматозоидов в эякуляте. В норме яички имеют эластическую консистенцию. Мягкая консистенция обычно сочетается со снижением сперматогенеза. При гипогонадотропном гипогонадизме яички обычно маленькие и мягкие. Маленькие и плотные яички свойственны синдрому Клайнфельтера. Твердая консистенция яичка, особенно в сочетании с его увеличением, требует исключения опухоли.
В норме придаток яичка имеет продолговатую форму, мягкую консистенцию. Тотальное или локальное увеличение и уплотнение придатка яичка в большинстве случаев является следствием воспалительного поражения. Нередко пальпируемые в области головки придатка кистозные образования имеют доброкачественную природу и не влияют на фертильность. Семявыносящие протоки пальпируются в норме вплоть до наружных колец паховых каналов в виде тонких, плотных трубчатых, гладких структур.
В настоящее время доказана способность варикоцеле вызывать пато-спермию и приводить к бесплодию, при этом корреляция между степенью выраженности расширения вен семенного канатика и патоспермии отсутствует. Различают субклиническую степень варикоцеле (изменения выявляются лишь путем допплерографии), 1-ую степень (расширение определяется пальпаторно при приеме Вальсальвы), 2-ую степень (расширенные вены легко пальпируются в виде «виноградной грозди» или «клубка червячков»), 3-ю степень (расширенные вены видны на глаз через кожу мошонки). Для исключения воспалительного поражения придаточных половых желез выполняется трансректальная пальпация предстательной железы и семенных пузырьков. Далее исследуются: моча, полученная тремя порциями, и секрет простаты, а также спермальная плазма на наличие признаков воспаления.
Разновидности аспермии
Семяизвержение, как известно, начинается с непроизвольных поллюций у подростков, постепенно объем спермы увеличивается к зрелости и уменьшается в пожилом возрасте (именно в преклонные года аспермия является, скорее, нормой, чем патологией).
Согласно статистике, у 20% мужчин с бесплодием наблюдаются признаки аспермии. Ранее заболевание диагностировалось в возрасте 45 лет и старше — в настоящее же время диагноз ставится молодым людям и в 35 лет.
В медицине выделяют два вида аспермии:
- истинная;
- ложная.
Ложная аспермия — состояние, при котором сохраняется либидо, мужчина испытывает сексуальное желание, у него наблюдается полноценная эрекция. Половой акт или мастурбация заканчиваются естественным оргазмом, но при этом выброса спермы нет. В случае, когда семяизвержение происходит, но количество спермы мало, часто наблюдается сопутствующий диагноз – азооспермия (эякулят не содержит сперматозоидов).
Как правило, отсутствие семяизвержения — симптом ретроградной эякуляции, при которой нарушается механизм семяизвержения и семенная жидкость попадает в мочевой пузырь.
Патология в данном случае может иметь латентный характер. Подозрения появляются после долгих и безуспешных попыток зачать ребенка, так как незначительное количество эякулята все же выделяется. Однако оплодотворяющей способностью эта сперма не обладает.
Истинная аспермия в свою очередь диагностируется, когда мужчина не может достичь оргазма и эякуляции не происходит. Несмотря на наличие желания, стойкую эректильную функцию и длительную продолжительность полового акта, кульминации и семяизвержения нет. В данном случае имеют место сопутствующие неврологические и психологические заболевания.
Рекомендуем по теме:
Спермограмма по Крюгеру
При любой форме недуга мужчина не в состоянии зачать ребенка естественным способом.
При истинной аспермии, как правило, проблем с эректильной функцией не наблюдается
В зависимости от причин, вызвавших развитие аспермии, выделяют:
- возрастную или физиологическую форму;
- органическую;
- функциональную астению.
Лабораторные и специальные исследования
Анализ эякулята является кардинальным тестом, позволяющим сделать заключением о сохранности фертильности, наличии и степени её нарушения, и, наконец, бесплодии. Перед исследованием необходимо половое воздержание в течение 3-х суток. С целью выработки унифицированного подхода к ведению данной категории больных приводим нормативы при исследовании эякулята, предложенные ВОЗ.
В норме после разжижения эякулята при комнатной температуре в течение 20-30 минут показатели следующие:
- Объем эякулята более 2,0 мл;
- рН от 7,2 до 7,8;
- Концентрация сперматозоидов более 20 млн/мл, но не более 200 млн/мл;
- Сперматозоидов с прогрессивным движением вперед (категория “а” + “в”) более 50%, из них половина с быстрой линейной прогрессией (категория “а”);
- Морфологически нормальных сперматозоидов более 50% или более 30% с нормальной морфологией головки;
- Содержание лейкоцитов менее 1 млн/мл;
- Отсутствие антиспермальных антител (MAR < 10%);
- Агглютинация сперматозоидов не выявляется.
Приведенные показатели соответствуют понятию «нормозооспермия».
Если первый анализ эякулята нормальный, то нет необходимости в повторном исследовании. В случаях выявления патоспермии анализ следует повторить. Если результаты второго анализа значительно отличаются от первого, необходимо повторить исследование через несколько недель – прежде, чем принимать любые решения относительно лечения.
Различные нарушения эякулята в отечественной литературе классифицируются следующим образом:
- Асперматизм (разновидность анэякуляторного сношения) – полное отсутствие эякулята.
- Аспермия – полное отсутствие как сперматозоидов, так и клеток сперматогенеза в эякуляте.
- Азооспермия – отсутствие в эякуляте сперматозоидов при наличии клеток сперматогенеза.
- Олигозооспермия – концентрация сперматозоидов менее 20 млн/мл.
- Астенозооспермия – менее 50% сперматозоидов с движением категории “а”+ “в” или менее 25% категории “а”.
- Тератозооспермия – менее 50% морфологически нормальных сперматозоидов или менее 30% с нормальной морфологией головки.
- Некрозооспермия – преобладание в эякуляте мёртвых сперматозоидов, встречается реже.
- Олигоастенотератозооспермия – нарушение всех трёх показателей.
Очевидно, что абсолютное бесплодие может быть обусловлено лишь крайней степенью патоспермии (аспермия, азооспермия, некрозооспермия, тяжелые формы олигоастенотератозооспермии). В остальных случаях для характеристики ситуации рекомендуем, исходя из клинических и морально-психологических соображений, пользоваться термином «снижение фертильности».
В случаях уменьшения размеров яичек и (или) концентрации сперматозоидов менее 5 млн/мл следует определить уровень фолликулостимулирующего (ФСГ) и лютеинизирующего (ЛГ) гормонов, а также тестостерона (Тест), что позволит установить характер гипогонадизма. Очевидно, что первичный гипогонадизм сопровождается повышением уровня гонадотропных гормонов, а вторичный – их понижением. Следует учитывать, что нормальные значения концентрации гормонов в периферической крови отличаются при использовании диагностических наборов различных фирм-произво-дителей.
Показаниями для тестикулярной биопсии (открытой или пункционной) является азооспермия в сочетании с нормальным объемом яичек и нормальным уровнем ФСГ. При этом только анализ гистологической картины способен ответить на вопрос: имеет ли место обтурационный (сперматогенез значительно угнетён, но в целом сохранён) или секреторный (блок созревания сперматозоидов, синдром одних клеток Сертоли) генез патоспермии.
Рентгенологическое исследование гипоталамо-гипофизарной области показано пациентам с резко выраженной гиперпролактинемией. При подозрении на хромосомную аномалию выполняется исследование кариотипа. На основании сопоставления данных анамнеза, объективного исследования, анализа эякулята и дополнительных тестов выносится суждение о наличии абсолютного бесплодия или снижения фертильности на почве выявленного основного заболевания. Если основное заболевание или причинный фактор не обнаружены, то делается заключение об идиопатическом характере имеющейся патоспермии.
Общеизвестно, что мужское бесплодие крайне трудно поддаётся лечению или временной коррекции. Учитывая многообразие причинных факторов, становится очевидной бессмысленность попытки оперировать в данном вопросе какими-либо усредненными статистическими данными. Возможности лечения бесплодия, возникшего, скажем, на почве простатита, отличаются от таковых в случае варикоцеле и, тем более, хромосомной аномалии.
Проявления заболевания
Аспермия не обладает выраженными симптомами: молодой человек может заподозрить заболевание у себя только при наличии истинной формы, то есть в случаях, когда наблюдается полное отсутствие семяизвержения. Очень часто мужчина испытывает боль вместо оргазма и именно по этой причине обращается к врачу.
Если же происходит полноценный половой акт с оргазмом и наблюдается даже незначительное количество эякулята, мужчины, как правило, не обращаются к специалистам. Только продолжительные и безуспешные попытки зачатия ребенка приводят пару к урологу, который и диагностирует это заболевание.
Исключения составляют случаи, когда мужчина намеренно идет на вазэктомию (хирургическую перевязку или удаление семявыводящих протоков). В данном случае также наблюдаются некоторые признаки аспермии.
Принципы лечения бесплодия у мужчин
В настоящее время при лечении мужского бесплодия наиболее признанными являются следующие положения:
- Все диагностические и лечебные действия в отношении обоих супругов должны быть координированы;
- Попытки лечения должны быть ограничены определенными временными параметрами;
- Исключаются всевозможные неблагоприятно действующие факторы, рекомендуется адекватный ритм половой жизни, улучшаются условия труда, рекомендуется полноценное питание. Отменяются медикаментозные средства, не относящиеся к крайне необходимым;
- Если основное заболевание (причинный фактор) установлено, то лечение носит патогенетический характер. В случаях идиопатической патоспермии применяются общеукрепляющие и витаминные препараты, включая токоферол: средства, улучшающие микроциркуляцию, биогенные стимуляторы метаболических процессов;
- При воспалительных поражениях уретры и придаточных половых желез производится их санация;
- Коррекция крипторхизма осуществляется в возрасте до 3 лет;
- Выявленное варикоцеле, независимо от степени выраженности, подлежит оперативному устранению;
- При проведении гормональной терапии длительность непрерывного курса должна соответствовать 2,5 месяца, учитывая продолжительность цикла сперматогенеза 72-76 дней;
- Целью терапии андрогенами первичного (гипергонадотропного) гипогонадизма является поддержание нормального мужского фенотипа и активизация копулятивной функции. Шансы на коррекцию бесплодия в данной ситуации минимальные;
- Для лечения бесплодия на почве вторичного (гипогонадотропного) гипогонадизма относительно успешно используются антиэстрогенные препараты, аналоги ФСГ, ЛГ и, в последнее время, ГТ-РГ. Избыточное влияние пролактина блокируется бромкриптином;
- Выявление аутоиммунного бесплодия требует специальных методов лечения;
- При экскреторной азооспермии попытки оперативного восстановления проходимости семявыносящих путей целесообразно ограничить неосложнёнными ситуациями, позволяющими рассчитывать на относительно стабильный результат. В остальных случаях, с учетом современных возможностей вспомогательных репродуктивных технологий, можно сразу приступать к попыткам получения сперматозоидов из придатка яичка (МЕЗА, ПЕЗА) или самого яичка (ТЕЗЕ) с последующим ЭКО-ИКСИ (экстракорпоральное оплодотворение путем инъекции единичного сперматозоида в цитоплазму яйцеклетки).