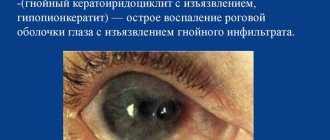
Возникает перфорация роговицы в результате инфицирования глаза или его прободения в процессе травмы, ожога или хирургического вмешательства. При этом у пациента появляется слезотечение, светобоязнь, боль в глазу и голове, а также значительно нарушается общее самочувствие. Выявить патологию можно с помощью проведения офтальмоскопии по наличию у больного характерной клинической картины поражения глаза.
Лечение изъязвления заключается в устранении причины, что спровоцировала патологию.
Рецидивирующая эрозия роговицы
Рецидивирующая эрозия роговицы глаза отличается тем, что ее признаки постоянно возвращаются даже при условии адекватно проведенной терапии. Эта болезнь бывает разлитой и локальной.
При повторяющемся заболевании на роговице появляются зоны рубцов. Через них практически не проходит свет. В результате зрение у человека резко падает. Эрозии без лечения переходят в язвы. В отличие от эрозий, они затрагивают глубинные слои глаза.
При тяжелом течении рецидивирующей язвы эрозии достигают передней камеры глаза. Они же являются источником первичного инфицирования. Если не предпринять срочных мер, такое заболевание оканчивается слепотой.
Осложнения
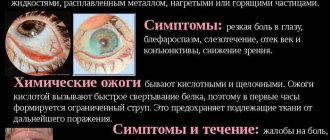
Тяжелые воспаления могут вызывать глубокие повреждения. От них остаются следы на роговице. Это может привести к развитию бельма или пятна. Их можно различить, учитывая степень поражения. Это влияет на снижение остроты зрения. Офтальмолог может увидеть пятна при обычном осмотре. При их наличии зрение существенно ухудшается. Поэтому важно начать своевременное лечение. При тяжелых химических ожогах также может возникнуть отслоение сетчатки. В таких случаях важно вовремя предоставить пострадавшему первую помощь.
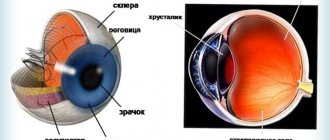
Строение роговицы
Эрозия роговицы – состояние, при котором целостность внешнего эпителиального слоя глаза разрушается. Чаще всего это происходит из-за механических повреждений. Роговицы состоит из отдельных 5 слоев:
- Эпителиальный – поверхностный защитный слой роговицы, который выполняет защитную функцию. Он может самостоятельно восстановиться через некоторое время. Эпителий на роговице отвечает за проникновение кислорода, а также контроль выделяемой слезной жидкости.
- Боуменова мембрана – слой, который отвечает за защиту и питание роговицы. Передняя часть этой оболочки максимально гладкая, а задняя – ребристая, предназначена для сглаживания неровностей стромы. Именно за счет этого роговица и становится прозрачной. Боуменова мембрана не способна регенерироваться, на ней могут образовываться помутнения и рубцы. Со временем роговица мутнеет, развиваются многочисленные нарушения.
- Строма – часть роговицы, которая занимает 90% этой оболочки. Она состоит из коллагеновых пластиков, расположенных горизонтально друг к другу. В строме содержатся клетки, которые ускоряют процесс регенерации.
- Десцеметова мембрана – тонкая пластина, расположенная между стромой и эндотелием. Этот слой накапливает коллаген и гликопротеин, которые и сохраняют прозрачность роговицы.
- Эндотелий – глубинный слой роговицы, основной деятельностью которого является отток избыточной жидкости. Это сохраняет естественную структуру роговицы, препятствует появлению отечности. Также эндотелий отвечает за процесс регенерации и питание роговицы.
Польза и вред от домашнего лечения
Иногда больные могут наблюдать некоторое улучшение состояния после сна. Если вечером они пытались в домашних условиях предпринимать какое-либо лечение – капать капли, промывать чаем, делать компрессы, – они могут ошибочно приписать улучшение народным средствам. На самом деле, все проще: в горизонтальном положении отслоившаяся сетчатка прилегает обратно, и симптомы частично могут уйти или ослабнуть. После того как человек встает, оторвавшаяся оболочка вновь сдвигается.
Поэтому никакой пользы от припарок, компрессов, капель и промываний нет. Отслоение сетчатки не лечится не только народными средствами, но и медикаментозно: нет возможности лекарственными методами прилепить отслоившуюся оболочку обратно. Единственный способ эффективного лечения – проведение своевременной операции.
А вот вред от самостоятельного лечения очевиден: процесс отслаивания сетчатки прогрессирует довольно быстро. Чем дольше вы тянете с походом к офтальмологу, делая компрессы и припарки, тем более сильные повреждения получает сетчатка. Фоточувствительные клетки, – палочки и колбочки, – из которых состоит сетчатка, со временем начинают отмирать. Процесс этот необратимый – врач не сможет оживить клетки.
Поэтому чем раньше после обнаружения симптомов вы обратитесь к специалисту, тем менее разрушительные последствия для глаза.
Причины эрозии роговицы глаза
Эрозия роговицы глаза развивается в результате проникновения инфекции и присоединения травмирующих факторов. Причины инфекционной эрозии роговицы глаза:
- поражение герпесвирусом;
- грибковая инфекция;
- хламидиоз;
- бактериальный конъюнктивит, который спровоцированный разными видами микроорганизмов.
Неинфекционные поражения глаз возможны по причине снижения иммунной защиты или воздействия травмирующего фактора. Причинами неинфекционного поражения роговицы глаза являются:
- неправильное одевание и ношение линз;
- ксерофтальмия;
- попадание чужеродных предметов, химических реактивов;
- последствия неудачных хирургических вмешательств;
- травмы;
- влияние высокой температуры и ультрафиолетового излучения.
Эрозия роговой оболочки глаза иногда сопутствует таким болезням:
- атопический дерматит;
- ревматоидное поражение суставов;
- диабет;
- новообразования;
- демодекоз;
- патологии, которые приводят нарушению нормального роста ресниц.
В группу риска входят люди, которые работают с химическими веществами или чья деятельность связана с воздействием опасных факторов. Главные симптомы рецидивирующей эрозии роговой оболочки:
- сильное жжение;
- повышенное выделение слезной жидкости;
- покраснение.
Причины
Причины возникновения эрозии роговицы:
- Механические травмы, например, при попадании постороннего предмета или ударе.
- Неблагоприятное воздействие химических веществ. Это может быть бытовые средства и вредные факторы производства.
- Повреждения термическим воздействием. Ожоги сваркой часто приводят к более сильным повреждениям внешнего слоя роговицы.
- Сопутствующие заболевания. Болезни глазного аппарата могут спровоцировать повреждения такого характера. В этом случае часто возникает дополнительный воспалительный процесс.
- Неправильный рост ресниц. Это явление достаточно редкое, но иногда верхние или нижние ресницы могут «заворачиваться» внутрь, причиняя дискомфорт и травмы глаза.
Повреждения могут быть вызваны недостаточным уровнем гигиены или неправильным уходом за контактными линзами. Помимо внешнего повреждения, развивается и воспалительный процесс.
Внешняя оболочка больше не сдерживает внутреннюю часть от попадания инфекции, что чревато инфицированием всего глазного аппарата.
Профилактика
- Соблюдение правил личной гигиены.
- Укрепление защитных сил организма.
- Своевременное обращение к офтальмологу при получении травмы глаза, развитии воспалительных процессов.
- Регулярное прохождение лечения по поводу хронических заболеваний, эндокринных патологий, обменных нарушений.
- Соблюдение всех врачебных рекомендаций при лечении офтальмологическими средствами.
- Использование в профессиональной деятельности и при работе в быту защитных средств (масок, очков) для снижения риска получения травматического повреждения глаз.
Романовская Татьяна Владимировна
Симптомы эрозии роговицы глаза
Клинические симптомы эрозии роговицы глаза являются специфичными. Иногда диагноз можно поставить уже после первичного осмотра человека. Главный признак патологии – это чрезвычайно острая, иногда нестерпимая боль в глазах. Она похожа на ту, которая возникает по причине попадания в глаз инородного предмета.
Через несколько дней после начала эрозии роговой оболочки появляется обильное выделение слезной жидкости. У пациента отекают веки. В подавляющем большинстве случаев возникает блефароспазм: больной не может открыть глаз и моргать им. Для эрозии инфекционного генеза характерно появление дополнительных признаков:
- покраснение, отек слизистых оболочек глаза;
- выделение большого количества гноя;
- светобоязнь при попытке смотреть на яркий источник света;
- понижение остроты зрения (если микробы начали поражать центральную часть роговицы).
Дистрофии роговицы
- врожденные (первичные)
- приобретенные (вторичные)
Врожденные (первичные) дистрофии имеют наследственный характер, чаще всего проявляются в детском раннем возрасте и имеют прогрессирующее течение и могут быть вызваны, в том числе нарушениями в ходе беременности.
Приобретенные (вторичные) дистрофии, могут развиваться вследствие: коллагеноза, врожденной глаукомы, прогрессирования кератоконуса, авитаминоза, ожогов конъюнктивы и склеры, недостаточности слезной жидкости и др.
Виды и классификация эрозии сетчатки
Всего существует 2 типа заболевания. Офтальмологи различают:
Травматический вид
- Травматическую эрозию.
- И рецидивирующую.
Травматическая – повреждение эпителия
Травматическая – возникает, как следствие воздействия извне. То есть в глаз попало инородное, тело, был контакт с химическими реагентами, воздействие высоких температур и т. д. В таком случае повреждения не затрагивают глубокие слои роговицы глаза. Поврежден только эпителий.
Проверить остроту зрения в домашних условиях можно по ссылке.
Рецидивирующая
Рецидивирующая эрозия тоже возникает по причине повреждения, но только в этом случае повреждены более глубокие слои роговицы. Если в процессе воздействия была затронута базальная мембрана (слой роговицы, который поддерживает клетки эпителия), то заболевание приобретёт рецидивирующий характер.
Поскольку базальная мембрана – это более плотный слой клеток, изменения в ее строение приведут к повреждению эпителия — как следствие рецидив эрозии.
Диагностика патологии и ее классификация проходит при проведении офтальмологического осмотра с использованием щелевой лампы. Но если участки эрозии не общины и врачу трудно определить их место локализации, то применяют медицинские красители.
С их помощью офтальмолог «окрашивает» роговицу, что позволяет обнаружить даже незначительные повреждения на поверхности эпителия.
Этих манипуляций, как правило, достаточно для дифференцирования заболевания. Но в некоторых случаях проводят УЗИ глазного яблока.
Для диагностики также назначают кератотопографию роговицы о которой подробно рассказано здесь.
Классификация язв роговицы
По глубине поражения и характеру течения язвы роговицы подразделяют на прободные и непрободные, поверхностные и глубокие, хронические и острые. В зависимости от места локализации язвенного дефекта выделяют центральную, парацентральную и краевую (периферическую) форму заболевания.
Для классификации язвы роговицы важно учитывать и направление распространенности патологического процесса.
Так, если язва растет в сторону одного из краев, а с противоположной стороны эпителизируется, то ее называют ползучей. Обычно поражаются не только поверхностные, но и более глубокие слои роговицы, вплоть до радужки, что приводит к образованию гипопиона. Возбудителями ползучей язвы чаще всего являются синегнойная палочка, диплококки или пневмококки.
Существует также и разъедающая язва роговицы. Ее этиология, то есть причины возникновения, на сегодняшний день неизвестна. При данном течении заболевания на роговичной оболочке образуется одномоментно сразу несколько дефектов, располагающихся по ее краям. Они увеличиваются в размерах и сливаются между собой с образованием единой язвы, имеющий форму полумесяца. Заживление сопровождается формирование рубца.
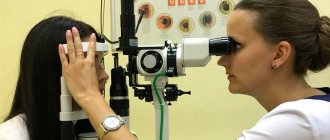
Диагностика эрозии роговицы глаза
Диагноз эрозии роговицы ставится по результатам тщательного обследования глаза. Внешний осмотр и оценка поверхности роговой оболочки проводится с применением щелевой лампы. Эта методика позволяет обнаружить зону неровностей эндотелия роговой оболочки. Мелкие очаги появляются после окрашивания их флуоресцеином. Он хорошо визуализирует даже самые маленькие изъяны.
Необходимо исследование характера роста ресниц на веках. Врач осматривает линию ресничного ряда и внутренние поверхности век. Здесь могут появиться аномальные зоны роста отдельных ресниц, которые направляются в сторону глазного яблока. Такая аномалия приводит к воспалению глазного яблока и к эрозии роговой оболочки.
Особенности кератопластики
Кератопластикой называется пересадка роговицы. Данную процедуру больным рекомендуют в случаях:
- при нарушенной прозрачности рогового слоя;
- если диагностирован астигматизм;
- при разных травмах, кератитах, остром кератоконусе;
- для укрепления тканей сетчатки.
Кератопластика делится на 2 вида:
- Послойная
. Ее назначают при поверхностных помутнениях. Верхнюю часть срезают и выполняют трансплантацию донорской ткани. Нижние слои при этом сохраняются, их не трогают. - Сквозная
. Состоит в иссечении и замещении всех слоев. Иссечение может быть частичным – когда участок не превышает 4 мм, субтотальным – при размерах более 5 мм, а также представлять собой тотальную операцию на всей роговой оболочке.
Лечение эрозии роговицы глаза
При появлении первых признаков поражения роговой оболочки, следует оказать меры первой доврачебной помощи:
- Следует промыть глаза физраствором. Если его нет, подойдет кипяченая вода. Промывание нужно проводить аккуратно, чтобы не повредить глаза.
- С помощью прохладных компрессов можно снять отек и снизить болезненные ощущения. Процедуры нужно делать несколько раз в день до исчезновения неприятных симптомов.
- С помощью искусственной слезы можно обеззараживать поверхность роговицы и восстановить ее нормальную влажность. При этом значительно снижается интенсивность неприятных ощущений.
Чтобы пораженная роговая оболочка глаза как можно быстрее зажила, врач назначает кератопротекторы. Это лекарственные вещества, которые не только восстанавливают целостность роговой оболочки, но и укрепляют ее и не допускают появления рецидивов. Наиболее часто применяемые средства такие:
- Керакол.
Он ускоряет заживление эпителия, укрепляет кровеносные сосуды и поддерживает прозрачность роговой оболочки. - Дакролюкс
или гипромеллоза смягчает и увлажняет поверхность органа зрения, улучшает его рефракционную способность. Лекарство быстро и эффективно снимает признаки воспаления конъюнктивы. - Визитил
образует защитную пленку на поверхности глаза и не допускает ее пересыхания. Препарат не допускает отека роговой оболочки.
Обязательно надо применять препараты для увлажнения роговой оболочки глаза:
- Корнеокомфорт;
- Вид-комод;
- Визин;
- Biosoft Active;
- Оксиал;
- Renu MultiPlus;
- Лакрисин.
За счет этих средств удается увлажнить роговую оболочку глаза и избавиться от неприятных ощущений – раздражения, боли и рези. Применять эти лекарство нужно столько времени, сколько требуется для восстановления влажности оболочек глаза.
С целью профилактики глазной врач назначает антибактериальные препараты тетрациклинового или цефалоспоринового ряда. Благодаря употреблению антибактериальных препаратов удается подавить активность патогенных микроорганизмов, развивающихся в глазу. Применять такие средства нужно только по назначению врача и только в рекомендованной концентрации. Самостоятельное употребление антибиотиков может способствовать поражению органа зрения.
Если медикаментозное лечение эрозии роговицы глаза не принесло результатов, то врач назначает хирургическую операцию. В процессе кератопластики удаляется пораженный эпителий с помощью современных лазерных технологий.
Не стоит надеяться на народные методы избавления от помутнения роговой оболочки глаза. Они не заменят медикаментозного и тем более хирургического лечения. Однако они хорошо дополняют назначенное врачом лечение и служат профилактикой снижения остроты зрения. Вот несколько народных рецептов лечения помутнения роговой оболочки глаза:
- Залить столовую ложку травы очанки стаканом кипятка, применять как компресс.
- Таким же способом приготовить настой из цветков аптечной ромашки. Применять его для глазных ванночек.
- Дважды в день необходимо смазывать больной глаз маслом из облепихи или конопли.
- В качестве средства для примочек можно применять пакетированный чай.
Общие сведения
Глаза являются важнейшим органом человека, обеспечивающим до 90 % поступающей из внешнего мира информации. Нарушение зрительного восприятия значительно усложняет жизнь человека, делая его, по сути, инвалидом. На сегодняшний день прослеживается четко выраженная тенденция стремительного ухудшения зрения у людей различного возраста и социальных групп. Стремительное развитие технологий и расширение носителей зрительной информации (телевидение, ноутбуки, планшеты, смартфоны, компьютерные игры и др.) значительно повышают нагрузку на орган зрения и во многом способствуют его нарушению.
Наиболее часто встречаются аномалии рефракции глаза (опред. рефракция глаза — это группа заболеваний, появляющиеся снижением остроты зрения, вызванные нарушением процесса фокусировки поступающего изображения на сетчатку). Виды аномалии рефракции (т.е. нарушение преломления в оптической системе глаза) представлены миопией, гиперметропией, астигматизмом, пресбиопией.
Наряду с нарушениями рефракции существует множество других заболеваний глаз: заболевания конъюнктивы, склеры, роговицы, сетчатки, хрусталика, радужной оболочки, стекловидного тела, зрительного нерва, глазодвигательного аппарата, ограничивающие способность человека видеть. Рассмотрим лишь одно из них — деструкцию стекловидного тела и особенно, чем опасна деструкция стекловидного тела глаза?
Деструкция стекловидного тела представляет собой патологический процесс, проявляющийся нарушениями его структуры, обусловленные утолщением отдельных волокон и изменением химических/физических характеристик коллоидного геля стекловидного тела с потерей его прозрачности (помутнение).
Прежде всего, что представляет собой стекловидное тело? Стекловидное тело (СТ) – представляет собой бессосудистое прозрачное студенистое (гелеобразное) образование, занимающее большую часть объема глазного яблока. Стекловидное тело, благодаря присущей ему прозрачности, является основной светопреломляющей средой глаза, обеспечивающей прохождение световых лучей на сетчатку. Именно постоянство химического состава стекловидного тела и отсутствие каких-либо включений обеспечивает его прозрачность и реализацию оптической функции.
Масса стекловидного тела варьирует в пределах 4 г, а объем —4 мл. Гелеобразная субстанция состоит из волокнистого остова и вещества рыхлой консистенции, заполняющего промежутки, включающего сывороточные белки, аскорбиновую/гиалуроновую кислоты, соли и другие компоненты и поддерживается каркасом из белковых фибрилл (волокон), располагающихся послойно. Выделяют волокна трех видов: преколлагеновые волокна, волокна глиальной природы и волокна из геля. Стекловидное тело спереди ограничено хрусталиком, цилиарным телом/волокнами цинновой связки и сетчаткой по периферии и сзади (рис. ниже).
Абсолютная прозрачность стекловидного тела достигается за счет особого строения и состава образующих его молекул. В силу различных причин и действия неблагоприятных факторов эти ровные слои фибрилл вначале начинают между собой перемешиваться, а затем и склеиваться с появлением в поле плавающих нитей (нитчатая деструкция). При неблагоприятных ситуациях образующиеся нити могут между собой склеиваться, образуя плавающие и более грубые образования пленки (пленчатая деструкция).
По мере достижения преклонного возраста происходит качественное изменение объема и строения стекловидного тела, обусловленное сбрасыванием в него холестерина, солей кальция, фосфорнокислых/углекислых солей кальция, магния. Такие включения напоминают зернышки (зернистая деструкция), которая в большинстве случаев мало ощутима пациентом и не поддается лечению. Наиболее часто деструктивные процессы СТ отмечаются в центральных отделах коллоидного геля.
Лечение
Лечения эрозии роговицы базируется на двух принципах:
- восстановление эпителий;
- увлажнение его поверхности.
Лекарственные средства
В ходе лечения медики обычно назначают следующие препараты:
- Кератопротекторы: мази (на ночь) и капли (в течение дня).
- Антибактериальные препараты в виде гелей и капель (чтобы не присоединилась другая инфекция).
- Антигистаминные и гормональные препараты.
- Лекарства, направленные на улучшение обменных процессов.
- Препараты на основе натуральной слезы для профилактики рецидивов.
Процесс лечения занимает от пяти до пятнадцати дней в зависимости от обширности поражения.
Как оказать первую помощь?
Поскольку главной причиной появления эрозии является попадание в глаз инородного тела, необходимо знать, как оказать себе первую помощь. Если отсутствует возможность срочной врачебной помощи, больному необходимо:
- Промыть глаз большим количеством солевого раствора, физраствора или чистой воды. Для промывания можно сделать ванночку или использовать стакан.
- Поморгать глазами несколько раз, чтобы удалить остатки инородного тела.
При этом категорически нельзя:
- Тереть глаз рукой.
- Пытаться самостоятельно удалить крупное инородное тело, препятствующее закрыванию глаза.
- Прикасаться к глазному яблоку любыми предметами (пинцетом, ватной палочкой, уголком носового платка).
- Самостоятельно проводить лечение.
Препараты для глаз должен назначать только лечащий врач. Даже у солевых капель есть свои противопоказания: при некоторых глазных заболеваниях данный препарат применять нельзя.
Если заживление эпителия не происходит, пациенту потребуется помощь глазного хирурга. Кератопластика предполагает удаление эпителия роговицы с помощью эксимерного лазера и воздействия на боуменову оболочку.
Осложнения
При любых повреждениях глаз следует срочно обратиться к врачу. Невыявленная вовремя эрозия роговицы может повлечь серьёзные проблемы со зрением.
Эрозию нередко сопровождает такое осложнение, как неоваскуляризация роговиц. Оно может возникнуть по причине инфицирования глаз, которое нередко сопровождает эрозию, а также вследствие неправильного или бесконтрольного пользования контактными линзами.
Какие однодневные линзы считают самыми лучшими читайте по этой ссылке.
Если не начать вовремя лечение, деструктивные процессы остановить почти невозможно.
Неоваскуляризация роговицы сопровождается патологическим разрастанием её сосудов. У человека ухудшается зрение, появляются зрительные помехи. На начальных стадиях осложнение может быть остановлено, если эффективно проведена керопластическая терапия, которая способна предотвратить помутнение роговицы. Тяжесть повреждения глазного яблока видна не сразу. Спрогнозировать в первые дни, каков будет исход, практически невозможно. Иногда требуется пересадка роговицы.
В случае подобного осложнения наиболее эффективным методом лечения эрозии роговицы является кератопластика. Помутнение роговицы, вызванное эрозией, способствует ухудшению зрения. Такая патология по величине и интенсивности разделяется на пятна, бельма и облачка. Облачка — это помутнения серого цвета, имеющие ограничения. Они при осмотре едва видны.
Возникшее в случае эрозии помутнение роговицы при несвоевременном лечении способно вызвать потерю зрения. В таких случаях нужно действовать немедленно. И единственным выходом становится кератопластика – пересадка роговицы. Эта хирургическая операция подразумевает замену повреждённого участка роговицы донорским. Такой способ лечения помогает восстановить повреждения и улучшить зрение. Если помутнение роговицы вызвано инфекцией или химическим ожогом, то пересадка поможет остановить процесс потери зрения.
Причины возникновения такого заболевания, как куриная слепота у человека, расскажет данный материал.
Профилактика
Эрозии роговицы можно избежать, если постоянно заботиться о безопасности глаз. Профилактика – лучший способ предотвращения любого недуга. Если человек хочет сохранить своё зрение, он должен избегать любых глазных травм при работе с химическими веществами и неукоснительно соблюдать меры безопасности.
Стоит также подробно узнать про отслоение сетчатки.
Для профилактики вторичного воспаления местно применяют антибактериальные препараты: левомицетин 0,25% и сульфацил-натрия 10-20%.
После восстановления эпителия роговицы назначают капли на основе натуральной слезы в течение длительного времени для профилактики возникновения рецидивирующей эрозии роговицы.
Атрофия зрительного нерва может привести к слепоте. Так что узнавайте симптомы и своевременно лечите данное заболевание. Как выражается миопия слабой степени, указано в данной статье.
Причины косоглазия у детей: https://eyesdocs.ru/zabolevaniya/kosoglazie/detej-pochemu-voznikaet-i-kakim-obrazom-lechitsya.html
Способы лечения
Чтобы остановить разрушение роговицы врач использует зеленку.
Для предотвращения распространения дефекта на роговице его необходимо обработать раствором бриллиантового зеленого, а также провести диатермо- и лазерокоагуляцию. Еще рекомендуется провести промывание слезно-носового канала. При высевании инфекции бактериального происхождения рекомендуется применение антибактериальных препаратов, а при грибковом инфицировании используют фунгицидные средства. Также показаны глазные капли с мидриатическим эффектом, средства, улучшающие метаболизм тканей зрительного анализатора.
Для снятия воспаления применяются противовоспалительные, антигистаминные, противоаллергические, а также иммуномодулирующие препараты. Уменьшить боль в зрительном анализаторе помогут местные гипотензивные капли. Полезными будут методы физиотерапии в виде магнитотерапии, фонофореза, электрофореза и массажа глазного яблока. В тяжелых случаях проводится оперативное вмешательство с выполнением кератопластики с помощью лазера. Улучшить зрение после заживления дефекта поможет эксимерлазерная шлифовка поверхностных рубцов роговицы.
Без необходимого лечения перфорации роговицы могут вызвать полную потерю зрения.
Осложнения эрозии роговицы глаза
Несвоевременное лечение эрозии роговицы глаза или полное отсутствие лечебных мер приводит к опасным осложнениям. Одно из них – неоваскуляризация роговицы. При этом происходит прорастание капиллярных сосудов в роговицу. Из-за этого у пациента резко ухудшается зрение. Васкуляризацию роговой оболочки можно быстро устранить, если эффективно провести кератопластику. Это хирургическое вмешательство предупреждает помутнение роговой оболочки.
Другое, не менее опасное осложнение эрозии роговой оболочки – ее помутнение. Оно проходит в своем развитии несколько этапов:
- «Облачко». Видно небольшое помутнение, которое обнаруживается только после инструментального осмотра.
- Пятно хорошо заметно уже без применения специальных диагностических приборов. Становится заметным значительное поражение остроты зрения.
- При развитии бельма внешняя оболочка глаза полностью или частично матовая. Иногда она может напоминать фарфор.
При своевременно начатом лечении прогноз эрозивного поражения роговицы глаза благоприятный. Он ухудшается при язве этой части органа зрения. При неосложненной форме заболевания человек выздоравливает примерно за три – четыре дня.
Все об истончении роговицы глаза и ее деформации
Термин кератоконус состоит из комбинации двух слов «kerato» и «konos», что в переводе с греческого означает «роговица» и «конус». Название патологии как нельзя лучше характеризует ее суть. Кератоконус глаза характеризуется истончением роговицы и ее деформацией. Рассмотрим, почему это происходит.
Кератоконус: основные причины появления заболевания
Природа этого заболевания напрямую связана с тем, что волокна, формирующие структуру роговицы, постепенно теряют свою прочность. В результате роговая оболочка выпячивается вперед и приобретает форму конуса под влиянием внутриглазного давления. Достоверно причины появления такой болезни, как кератоконус не изучены. Многие эксперты считают, что проблема связана с нарушением механических свойств основного вещества роговицы. Предположительно этому способствуют несколько факторов: нарушение работы эндокринной системы, вирусные инфекции (в том числе гепатит В), травмы роговицы, генетическая предрасположенность, аллергические реакции, постоянные стрессы, а также неблагоприятное воздействие окружающей среды (плохая экология). Каждый из них может служить своеобразным спусковым механизмом для старта развития патологии.
Роговица здорового глаза имеет сферическую форму, что позволяет обеспечивать правильное преломление и точную фокусировку лучей. При кератоконусе из-за структурных изменений она постепенно приобретает конусообразный вид. Это становится причиной искажения лучей, неточной фокусировки и появления нечеткости зрения. Как правило, развивается заболевание сразу на обоих глазах. Обычно оно встречается в подростковом и среднем возрасте (до 30 лет).
Кератоконус представляет собой дегенеративное невоспалительное заболевание глаз. Ему свойственно медленное прогрессирование — изменение формы роговой оболочки происходит поэтапно, в течение нескольких лет. Однако в некоторых случаях у пациентов наблюдается достаточно быстрое ухудшение состояния, поэтому следует утверждать об индивидуальных особенностях протекания заболевания в каждом конкретном случае.
Почему возникает болезнь кератоконус?
Причин несколько, среди них:
• генетическая предрасположенность; • нарушения в работе эндокринной системы; • вирусные инфекции (например, гепатит В); • аллергические реакции; • постоянные стрессы; • неблагоприятное воздействие окружающей среды.
Многие специалисты утверждают, что одним из наиболее существенных факторов, влияющих на появление данной патологии, является именно генетическая предрасположенность. Поэтому люди, у родственников которых был обнаружен кератоконус, находятся в определенной группе риска. Им необходимо регулярно посещать офтальмологический кабинет, начиная с раннего детства. В последнее десятилетие офтальмологи отмечают рост случаев заболевания, что связано с ухудшением экологической обстановки.
Кератоконус: основные симптомы
На начальной стадии заболевания его симптомы практически не отличаются от признаков близорукости, дальнозоркости или астигматизма. Пациент жалуется на ухудшение зрения, он видит предметы нечетко, размыто и в некоторых случаях искаженно. Это связано с тем, что в различных точках оболочки лучи света преломляются неравномерно из-за ее конусовидной формы. Главное отличие заключается в том, что такое прогрессирующее заболевание роговицы не корригируется с помощью очков или мягких контактных линз. В некоторых случаях на ранних стадиях кератоконус ошибочно принимают за прочие аномалии рефракции из-за схожих симптомов. Достоверно выявить причину ухудшения зрения сможет только квалифицированный офтальмолог при проведении тщательного обследования зрительной системы с помощью современного диагностического оборудования.
С течением времени, когда деформация увеличивается, у пациента наблюдается появление различных фантомных изображений. Офтальмологи характеризуют данное явление как монокулярную полиопию. Наиболее часто данный эффект наблюдается в том случае, если пациент длительное время смотрит на объекты с высокой контрастностью, например, в процессе рассматривания темных точек на светлом фоне. Вместо одной точки, человек наблюдает картину с различными хаотичными изображениями. В вечернее и ночное время суток могут появляться ореолы и засветы, что доставляет дискомфортные ощущения. На последних стадиях патология глаза с кератоконусом становится заметна визуально: образуется конусовидное выпячивание роговой оболочки.
Кератоконус роговицы глаза: основные признаки:
• нарушение четкости зрения (схожее с близорукостью и дальнозоркостью); • искаженное восприятие изображения (схожее с астигматизмом); • неэффективность применения стандартных оптических средств (очков и мягких контактных линз); • прогрессирующее снижение остроты зрения; • засветы и ореолы в вечернее время суток; • светобоязнь и двоение предметов; • фантомные изображения при длительном рассматривании контрастных предметов; • конусовидное выпячивание роговицы, заметное невооруженным взглядом (на последних стадиях).
Чем опасна болезнь глаз кератоконус?
Данное заболевание носит невоспалительный характер, но при этом является чрезвычайно опасным. На последних стадиях кератоконуса наблюдается прогрессирование истончения роговой оболочки, вплоть до ее разрыва. Это сопровождается выраженными болевыми ощущениями и полной потерей зрения. Если своевременно не диагностировать болезнь и не принять срочные меры по ее лечению, произойдет неизбежный запуск мощных патологических процессов в организме, что приведет к серьезным и порой необратимым расстройствам зрительной системы.
Только грамотное и своевременно начатое лечение способно остановить данный процесс.
К чему может привести это заболевание при отсутствии лечения:
• Водянка роговой оболочки. • Разрыв роговицы • Полная утрата зрения без возможности восстановления.
Кератоконус: какие стадии бывают?
В настоящее время существуют различные классификации этой болезни, однако наиболее популярной среди офтальмологов является методика М. Amsler. Она базируется на офтальмометрических изменениях роговицы с точки зрения картины биомикроскопии.
Согласно этой классификации, различают 4 стадии кератоконуса:
• Первая. Минимальный радиус кривизны роговой оболочки составляет более 7,2 мм, а острота зрения колеблется в пределах 0,1—0,5. Присутствует возможность коррекции с помощью цилиндрических стекол. • Вторая: Показатель минимального радиуса кривизны снижается до 7,19—7,1 мм, а острота зрения колеблется в пределах 0,1—0,4. Болезнь на этой стадии также поддается коррекции с помощью астигматических (цилиндрических) стекол. Возможно начальное проявление истончения роговицы. • Третья: острота зрения колеблется в пределах 0,02—0,12, а радиус кривизны роговицы снижается до 7,09—7,0 мм. Наблюдается заметное выпячивание оболочки и ее истончение. Также возможны помутнения в боуменовой мембране. Коррекция производится исключительно жесткими линзами. • Четвертая. На этой стадии наблюдаются помутнения роговичной стромы и поражения десцеметовой мембраны. При этом радиус кривизны составляет не более 6,9 мм, а острота зрения колеблется в пределах 0,01—0,02, но уже не поддается коррекции.
Также в некоторых случаях используется другая классификация болезни кератоконуса. Так, различают передний (истинный), острый и задний тип патологии. В первом случае наблюдаются патологические процессы, происходящие в боуменовой мембране. Острый вид заболевания, также известный как водянка роговой оболочки, сопровождается поступлением внутриглазной влаги во внутренние слои роговицы, что связано с изменением ее барьерной функции из-за повреждения десцеметовой мембраны. Задний кератоконус обусловлен аномалиями мезодермы. Характеризуется центрально сформированным истончением, иногда представленным в форме блюдца.
Как лечится такое заболевание глаз как кератоконус?
На ранних стадиях заболевания искажение объектов может быть устранено с помощью цилиндрических очков. При прогрессировании болезни для повышения четкости зрения пациентам показано постоянное ношение контактных линз. Подбор данных оптических изделий строго индивидуален, поскольку не существует единого дизайна, подходящего для всех видов и стадий кератоконуса. Применение мягких средств контактной коррекции ограничено, так как они подстраиваются под искаженную форму поверхности роговицы, а потому являются малоэффективными. В данном случае офтальмологи рекомендуют использовать жесткие газопроницаемые линзы, которые надежно фиксируются и не деформируются в процессе эксплуатации. Это позволяет вернуть четкость зрения при данном заболевании роговицы глаза.
К популярным методам лечения заболевания на начальных стадиях относят кросс-линкинг. Он подразумевает одновременное закапывание рибофлавина и воздействие на роговицу специальным прибором (лампы Зейлера). В результате между ее коллагеновыми волокнами создаются дополнительные химические связи, формирующие новый структурный каркас. Еще один востребованный метод — имплантация стромальных колец — представляет собой хирургический подход к лечению кератоконуса, направленный на введение в роговицу небольших дугообразных элементов из биосовместимого со структурами глаза материала, создающих плотный каркас и способствующих снижению внутриглазного давления.
При серьезной деформации роговой оболочки может быть показана кератопластика. Это операция, в ходе которой производится замена участков оболочки специальным трансплантатом, который располагается на ее передних слоях или замещает их. Для этого используются специальные материалы, обладающие повышенной приживаемостью. Кроме того, получил распространение метод лечения с помощью применения фемтосекундного лазера. В ходе этого хирургического вмешательства оказывается лазерное воздействие на структуру роговицы и меняется ее форма. Этот способ считается одним из наиболее щадящих и эффективных, поскольку позволяет учитывать малейшие индивидуальные особенности зрительной системы пациента.
Основные способы лечения кератоконуса:
• кросс-линкинг (воздействие лампы Зейлера); • кератопластика; • имплантация стромальных колец; • применение фемтосекундного лазера; • коррекция с помощью жестких газопроницаемых линз (на ранних стадиях).
Приходите на диагностику в КазНИИ глазных болезней по адресу: Алматы, улица Толе би, 95а (угол улицы Байтурсынова).
Телефон ;.
Больше новостей в Telegram-канале «zakon.kz». Подписывайся!
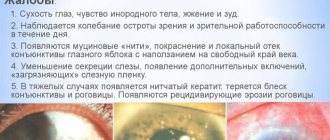
Симптомы
Самый первый признак эрозии – появление боли, которая связана с раздражением нервных рецепторов. Боль может усиливаться при моргании, особенно если эрозия вызвана инородным телом.
Затем появляется слезотечение. Его выраженность зависит, как правило, от площади поврежденного участка. Если происходит вторичное инфицирование глаза, из глаз появляются гнойные выделения. Наряду с этим возникает повышенная чувствительность к яркому свету (светобоязнь).
При больших эрозиях появляется гиперемия (покраснение) конъюнктивы. Некоторые пациенты могут предъявлять жалобы на чувство песка в глазах и жжение. Это может свидетельствовать о вовлечении в воспалительный процесс слизистой оболочки и развитии вторичного конъюнктивита.
Если эрозия оболочки глаза локализована в центральных областях, не исключена вероятность понижения остроты зрения.
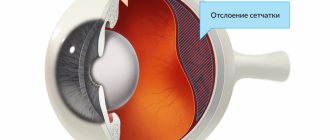
Симптомы заболевания
На первых стадиях заболевания патологические изменения, происходящие в тканях глаза, незаметны больному, но со временем работа зрительной системы начинает ухудшаться.
На начальном этапе характерно утреннее улучшение зрения, которое наступает из-за частичного исчезновения жидкости во время сна.
В данный период люди списывают появившиеся симптомы на усталость и не обращаются к профильным специалистам, вследствие чего состояние глаз ухудшается.
Основные признаки заболевания включают:
- появление тени в изображении;
- мелькание черных точек перед глазами;
- «вспышки» и «искры» в поле зрения.
При повреждениях сетчатки наблюдается полная или частичная дисфункция органов зрительной системы.
Внимание! На запущенных стадиях отслоение оболочки глаза может привести к слепоте
При выявлении первых признаков недуга важно немедленно обратиться к офтальмологу
Также происходит деформация линий и конфигураций предметов.
Профилактика эрозии роговицы глаза
Чтобы свести к минимуму риск развития эрозии роговицы глаза, необходимо придерживаться таких простых мер профилактики:
- носить солнцезащитные очки, чтобы минимизировать воздействие ультрафиолетовых лучей;
- избегать травм органов зрения, выполняя все требования правил техники безопасности;
- проходить регулярно медицинские осмотры у глазного врача;
- при попадании в глаз инородного предмета важно своевременно и правильно оказывать первую медицинскую помощь;
- соблюдать простые правила гигиены;
- не посещать солярии и соблюдать умеренность при приеме солнечных ванн.
При проникновении в глаз чужеродного предмета необходимо промыть его водой, поморгать. В некоторых случаях рекомендуется употреблять глазные капли. Никогда не нужно тереть глаза: так можно травмировать его. Если после промывания инородное тело остается в глазу, следует немедленно обратиться в лечебное учреждение.
Нельзя пытаться самостоятельно удалять инородное тело крупных размеров с помощью пинцета, ватной палочки, краем носового платка и прочими способами. Этим можно травмировать роговую оболочку органа зрения и занести в него инфекцию.
На время лечения эрозии роговой оболочки необходимо свести к минимуму зрительные нагрузки, особенно работу за компьютером.
Если своевременно предприняты меры по лечению эрозии роговой оболочки глаз, то зрение у человека быстро восстанавливается. В противоположном случае заболевание будет неуклонно прогрессировать и приводить к серьезным осложнениям, вплоть до слепоты.
Аномалии развития, подлежащие коррекции
Большая роговица или мегалокорнеа обнаруживается у малышей при рождении. Нормой считается диаметр оболочки в 10 мм. Если он превышает хотя бы на 1 мм, то это корнеальный симптом. Нарушается рефракция глаза — чем больше радиус кривизны линзы, тем меньше сила преломления.
Дефект опасен рядом осложнений – глаукомой, катарактой, проблемами с сетчаткой. Мегалокорнеа часто является симптомом сложных генетических заболеваний (Синдромом Маркезани, Марфана и др.). Болезнь не лечится. Для улучшения зрения назначают корректирующие очки, линзы.
Микрокорнеа или маленькая роговица. Обратный случай. Оболочка, наоборот, в диаметре меньше 10 мм. Зрачок кажется неестественно малым. Следствие микрокорнеа — дальнозоркость. На фоне болезни развиваются глаукома, катаракта и т.д. Если роговица сохранила прозрачность, то доктор назначит симптоматическое лечение, телескопические устройства для коррекции зрения.
И тот и другой случай (макро-, микрокорнеа) имеют генетическое происхождение, передаются по наследству.
Диагностика
Для диагностики эрозивного повреждения роговицы используются методы детальной визуализации. Осмотр глаз с помощью специальных инструментов помогает определить причину недомогания:
- обнаружить инородные предметы в конъюнктивальном мешке;
- увидеть опухолевые изменения слизистых оболочек;
- визуализировать экссудат при инфекционных заболеваниях глаз.
После простого визуального осмотра проводится биомикроскопия глаза — детальный осмотр роговицы с помощью специального оптического прибора. Процедура помогает визуализировать эрозию, определить ее размер и степень проникновения в роговицу.
Полезно знать! Если врач видит внешние признаки эрозии, но не может обнаружить патологический очаг из-за его небольших размеров, он использует флуоресцеин — специальный краситель, который «подсвечивает» даже микроскопические повреждения на роговой оболочке глаз.
Для выявления причин заболевания используют дополнительные исследования:
- диафаноскопию или измерение внутриглазного давления;
- офтальмоскопию и ультразвуковую диагностику для выявления внутриглазных патологий;
- бактериологические и цитологические анализы мазка с конъюнктивы.
Пациентам, которые носят контактные линзы, придется сдать их для проверки под микроскопом. Дело в том, что на них могут быть микроскопические трещины и шероховатости, способные повредить роговицу. На основании полученных в процессе диагностики данных врач назначает лечение.
Диагностика патологий роговицы
Любая болезнь лечится только после постановки диагноза. Заболевания роговой оболочки обычно выявляются с помощью высокоточной аппаратуры. В офтальмологии при исследовании роговой оболочки спользуют следующие диагностических метода:
- Пахиметрия;
- Биомикроскопия глаза;
- Конфокальная микроскопия глаза;
- Кератотопография.
Пахиметрия – это диагностический метод, позволяющий измерить толщину роговицы по всей ее площади. Для проведения процедуры пациента просят лечь на кушетку, после чего на исследуемый глаз делают местную анестезию. Когда наступит обезболивание, специальным прибором касаются глаза, слегка прижимая роговицу. Аппаратура высчитывает толщину оболочки автоматически и выводит полученные данные на экран. Чтобы мельчайшие повреждения не стали причиной развития инфекции пациенту закапывают капли с антибактериальным действием.
Биомикроскопия – ультразвуковое исследование, позволяющие визуализировать внутриглазные структуры передней части глазного яблока. Метод позволяет оценить состояние не только роговицы, но и хрусталика, радужной оболочки и угла передней камеры.
Конфокальная микроскопия – способ исследования роговицы, дающий возможность визуализировать ее структуру на клеточном уровне. Диагностика производится с применением микроскопа с большой разрешающей способностью. Исследуются живые ткани пациента. В результате офтальмолог получает информацию о толщине каждого слоя оболочки и о степени их морфологический изменений.
Кератотопография – метод, результатом которого становится топографическая карта глазной роговицы. Исследуются толщина оболочки, ее кривизна, однородность и неровность. Кератотопография – один из самых эффективных способов диагностики редкой врожденной аномалии – плоской роговицы.
При иридоциклите дополнительно проводится иридодиагностика для выявления состояния радужной оболочки.