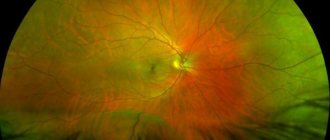
Клиническая картина
Отмечается снижение зрения, искажения изображения, боль в глазу (редко), покраснение глаза (редко и незначительное). При биомикроскопии может быть реакция переднего отдела увеального тракта в виде преципитатов на эндотелии роговицы. В стекловидном теле — выраженные воспалительные изменения (плавающие интенсивные помутнения), затрудняющие осмотр глазного дна. На глазном дне одиночные или множественные, разной формы и размеров светлые, нечеткие, проминирующие очаги. Может быть васкулит сосудов сетчатки. При некоторых нозологических формах изменения на глазном дне специфические, позволяющие установить диагноз. Например, при токсоплазмозе очаг токсоплазмозный светлый с пигментными глыбками в центральной зоне одного или обоих глаз, новые очаги воспаления примыкают к старому.
| Токсоплазмозный центральный хориоретинит | Сифилитический мультифокальный хориоретинит |
Хориоретинальная дистрофия
Хориоретинальная дистрофия — инволюционные дистрофические изменения, затрагивающие преимущественно хориокапиллярный слой сосудистой оболочки глаза, пигментный слой сетчатки и расположенную между ними стекловидную пластинку (мембрану Бруха). К симптомам хориоретинальной дистрофии относятся искажение прямых линий, появление в поле зрения слепых пятен, вспышек света, утрата четкости зрения, способности к письму и чтению. Диагноз хориоретинальной дистрофии подтверждают данные офтальмоскопии, проверки остроты зрения, теста Амслера, кампиметрии, лазерной сканирующей томографии, периметрии, электроретинографии, флуоресцентной ангиографии сосудов сетчатки. При хориоретинальной дистрофии проводят медикаментозную, лазерную, фотодинамическую терапию, электро- и магнитостимуляцию, а также витрэктомию, реваскуляризацию и вазореконструкцию области сетчатки. Симптомы хориоретинальной дистрофии
Различают две формы: неэкссудативную (сухую, атрофическую) и экссудативную (влажную).
Сухая неэкссудативная дистрофия представляет собой раннюю форму заболевания и встречается в 85-90% случаев. Характеризуется нарушениями обмена веществ между сосудами и сетчаткой глаза. Между базальным слоем, образованным сосудистой и сетчатой оболочками, и пигментным эпителием сетчатки накапливаются коллоидные вещества (продукты распада), происходит перераспределение пигмента и атрофия пигментного эпителия.
Болезнь начинается бессимптомно и прогрессирует медленно. Острота зрения долгое время остается нормальной, но может отмечаться искривление прямых линий, раздвоенность, искажение форм и размеров предметов. Постепенно появляется расплывчатость изображения при взгляде прямо (как через слой воды), острота зрения начинает снижаться. Этот процесс может стабилизироваться на каком-то этапе, но может и привести к полной потере центрального зрения.
На втором глазу заболевание начинает развиваться не позже, чем через пять лет после поражения первого. В 10% случаев сухая дистрофия переходит в более тяжелую влажную форму. При этом происходит проникновение жидкости (крови) через стенки новообразованных сосудов и её скопление под сетчаткой.
Экссудативная дистрофия имеет четыре стадии развития:
Отслойка пигментного эпителия. Острота зрения сохраняется, возможны слабые проявления дальнозоркости или астигматизма, появление тумана или мутных пятен перед глазами. Процесс может иметь обратное развитие (прилегание мест отслойки).
Отслойка нейроэпителия. К вышеуказанным симптомам добавляется значительное снижение зрения, вплоть до утраты возможности читать и писать. Отмечаются нечеткость границ и отек зоны отслойки, патологическое разрастание сосудов.
Геморрагическая отслойка пигментного и нейроэпителия. Зрение остается низким. Образуется большой розово-коричневый очаг скопления пигмента с четкими границами. Кистовидно измененная сетчатка выступает в стекловидное тело. При разрывах новообразованных сосудов происходят кровоизлияния.
Рубцовая стадия. На месте поражения образуется фиброзная ткань и формируется рубец.
Лечение
Лечение может быть медикаментозным, лазерным и, реже, хирургическим. Оно направлено на стабилизацию и компенсацию процесса, поскольку полное восстановление нормального зрения невозможно.
При атрофической неэкссудативной форме назначают дезагреганты, ангиопротекторы, антиоксиданты и сосудорасширяющие препараты (кавинтон) по 2 курса в год — (весной и осенью), проводят стимуляцию сетчатки расфокусированным лучом гелийнеонового лазера.
При экссудативной дисциформной форме назначается местная и общая дегидратационная терапия, лазерная коагуляция сетчатки и субретинальных неоваскулярных мембран предпочтительно криптоновым лазером.
Хирургические методы лечения направлены либо на улучшение кровоснабжения заднего сегмента глаза (реваскуляризация, вазореконструкция при неэкссудативной форме), либо на удаление субретинальных неоваскулярных мембран.
Если макулодистрофия сочетается с катарактой, удаление мутного хрусталика проводится по известной методике, но вместо обычного искусственного хрусталика можно имплантировать специальные интраокулярные линзы, которые смещают изображение на непораженный участок сетчатки (сферопризматические линзы) или дают увеличенное изображение на сетчатке (бифокальные линзы).
Критическая острота зрения, благоприятная для лечения, — 0,2 и выше. В целом прогноз в отношении зрения неблагоприятный.
Лечение хориоретинального воспаления
Лечение зависит от причины. Назначается только после подтверждения диагноза врачом-специалистом:
- При инфекционном воспалении — этиологическое лечение (антибактериальное, противовирусное).
- При идиопатическом или аутоиммунном хориоретините — симптоматическое лечение (кортикостероиды).
Основные лекарственные препараты
Имеются противопоказания. Необходима консультация специалиста.
- Офтальмоферон (офтальмологический препарат с противовирусным, противовос-палительным и иммуномодулирующим действием). Режим дозирования: закапывают по 1-2 капли, в фазе острого воспаления кратность применения 6-8 раз в день, по мере уменьшения выраженности симптомов — 2-3 раза в сутки. Применять препарат следует до полного выздоровления.
- Моксифлоксацин (Вигамокс) — антибиотик группы фторхинолонов для местного применения в офтальмологии. Режим дозирования: взрослым и детям старше 1 года закапывают по 1 капле в пораженный глаз 3 раза в день. Обычно улучшение состоя-ния наступает через 5 дней и лечение следует продолжить в последующие 2-3 дня. Если состояние через 5 дней не улучшается, следует поднять вопрос о правильности диагноза и/или назначенного лечения. Продолжительность лечения зависит от тяжести состояния и клинического и бактериологического течения заболевания.
- Дексаметазон (ГКС для местного применения в офтальмологии, противовоспалительное средство). Режим дозирования: 0,1% раствор Дексаметазона закапывают в конъюнктивальный мешок пораженного глаза по 1 капле 3-6 раз/сут. в течение 1-2 месяцев.
Симптомы
При неэкссудативной форме сначала жалоб либо нет, либо могут отмечаться метаморфопсии (искривление прямых линий), острота зрения долго остается неизмененной; затем развивается центральная скотома (т. Е. Участок выпадения поля зрения внутри его границ) из-за атрофии хориокапиллярного слоя и пигментного эпителия, проявляющаяся некоторой «стушеванностью» предметов в центре поля зрения; острота центрального зрения значительно понижается. Объективно при офтальмоскопии под сетчаткой макулярной и парамакулярной области видны множественные мелкие, округлые или овальные, слегка выступающие очажки белого или желтого цвета, иногда окаймленные пигментным ободком, местами сливающиеся в желтовато-белые конгломераты, разделенные коричневыми глыбками пигмента. Процесс может стабилизироваться. На парном глазу может развиться экссудативная форма ЦХРД. Экссудативная форма ЦХРД проходит в своем развитии 5 стадий: 1) стадия экссудативной отслойки пигментного эпителия — острота центрального зрения остается высокой (0,8—1,0), возможна преходящая слабая гиперметропия или астигматизм. В некоторых случаях появляются жалобы на искривление, волнистость прямых линий, ощущение взгляда «через слой воды» (метаморфопсии), полупрозрачное единичное пятно или группа темных пятен перед глазом (относительная положительная скотома), вспышки света (фотопсии). Сетчатка в области желтого пятна слегка приподнята в стекловидное тело в виде купола с четкими желтоватыми границами, друзы становятся невидимыми; возможно самостоятельное прилегание отслойки; 2) стадия экссудативной отслойки нейроэпителия — зрение снижено в большей степени, остальные жалобы те же, однако четкость границ отслойки уменьшается, приподнятая сетчатка отечна; 3) стадия неоваскуляризации — резкое снижение остроты зрения до 0,1—0,2 или до сотых, утрата способности читать и писать; офтальмоскопически область сетчатки в области желтого пятна приобретает грязно-серый цвет, появляется кистевидный отек нейроэпителия и кровоизлияния под сетчаткой или в стекловидном теле; исследование ФАГ фиксирует флюоресценцию новообразованных сосудов (субретинальная неоваскулярная мембрана) в виде «кружева»; 4) стадия экссудативно-геморрагической отслойки пигментного и нейроэпителия — зрение остается низким, в макулярной области сформировался дисковидный очаг величиной до нескольких диаметров диска зрительного нерва бело-розового или серо-коричневого цвета с отложениями пигмента и новообразованными сосудами, кистевидно перерожденной сетчаткой, с четкими границами и проминенцией в стекловидное тело; 5) рубцовая стадия характеризуется развитием фиброзной ткани. Диагноз устанавливают на основании характерных жалоб пациента (искривление прямых линий и другие виды метаморфопсий), исследования зрительных функций (острота центрального зрения, кампиметрия, тест «девяти точек» или сетка Амслера), офтальмоскопии, флюоресцентной ангиографии глазного дна. Заболевание обычно проявляется после 60 лет, сначала в одном глазу, а примерно через 4 года развиваются аналогичные изменения в парном глазу. Клиническое течение хроническое, медленно прогрессирующее. Тяжесть заболевания определяется двусторонним поражением, центральной локализацией процесса на глазном дне и серьезным снижением качества жизни из-за утраты возможности читать и писать.
Хориоретинальная дистрофия
Заболеваемость (на 100 000 человек)
| Мужчины | Женщины | |||||||||||||
| Возраст, лет | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + |
| Кол-во заболевших | 1 | 3 | 10 | 10 | 10 | 10 | 10 | 1 | 3 | 10 | 10 | 10 | 10 | 10 |
Причины
Этиология неизвестна, хотя установлен семейный, наследственный характер процесса с аутосомно-доминантным типом наследования. Факторами риска являются атеросклероз и ультрафиолетовая радиация, ведущая к накоплению токсических продуктов метаболизма (свободных радикалов) в эпителии сетчатки и формированию коллоидных друз. Центральную хориоретинальную дистрофию (ЦХРД) можно отнести к амилоидозам заднего сегмента глаза: дистрофический процесс начинается с появления скоплений твердого или мягкого коллоидного вещества (так называемые друзы) между мембраной Бруха и пигментным эпителием сетчатки в области желтого пятна и в парамакулярной зоне. Пигментный эпителий в местах контакта с твердой коллоидной субстанцией истончается, теряет пигмент, а в соседних участках происходит его утолщение и гиперплазия. Мембрана Бруха неравномерной толщины с кальцификацией ее эластических и коллагеновых волокон, а в хориокапиллярном слое подлежащей хориоидеи происходит утолщение и гиалинизация стромы (неэкссудативная, атрофическая или сухая форма ЦХРД). «Мягкие» друзы могут вызвать экссудативную отслойку пигментного эпителия, а затем и нейроэпителия сетчатки (экссудативная или дисциформная форма ЦХРД). Дальнейшее развитие процесса при этом варианте патологии сопровождается развитием под сетчаткой мембраны из новообразованных сосудов и переходом заболевания в экссудативно-геморрагическую стадию с появлением кровоизлияний под пигментным эпителием, в субретинальном пространстве или (редко) в стекловидном теле. В последующем наступает резорбция геморрагии и развитие фиброзной рубцовой ткани. По патогенезу различают следующие формы ЦХРД: неэкссудативную (сухую, атрофическую) — 10—15% случаев и экссудативную (дисциформную) — 85—90% случаев. Стадии клинического течения экссудативной ЦХРД различают в зависимости от типа отслоившегося эпителия сетчатки (пигментный или нейроэпителий) и характера субэпителиального содержимого (экссудат, неоваскулярная мембрана, кровь, фиброзная ткань) — подробнее в описании симптоматики.
Лечение дистрофии сетчатки
Стандартная схема лечения дистрофии медикаментозным методом выглядит так:
- Препараты, укрепляющие и расширяющие сосуды. Дозировка Компламина, Ношпы, Папаверина или Аскорутина подбирается индивидуально для каждого пациента.
- Средства, предотвращающие появление тромбов. Это может быть Аспирин, Тиклодипин или Клопидогрель.
- Витамин В, вводимый внутримышечно, и комплекс других витаминов в виде таблеток.
- Лекарства, которые не позволяют образовываться новым болезненным сосудам (Луцентис).
- Препараты, снижающие показатели холестерина.
- Средства для улучшения обмена веществ внутри глаза. Вводятся внутривенно или непосредственно в структуру зрительных органов.
- Ретиналамин, в течение 10 дней вводимый в область нижнего века или оболочки глаза.
- Глазные капли, ускоряющие процесс заживления и обмен веществ.
Консервативное лечение дополняется физиотерапией. Больному назначаются такие процедуры, как фото- и электростимуляция, электрофорез, магнитная терапия. Если говорить о применении небольших доз лазерного излучения, то их используют в качестве воздействия на сетчатку и на кровь.
Лечение лазером
Лазерный луч распространяет своё действие непосредственно на поражённые участки зрительных органов. Они подвергаются облучению с целью стимуляции и запуска процесса обмена веществ. Лазер способен укрепить сосуды с помощью их коагуляции и отделить поражённые участки от здоровых, тем самым остановив распространение болезни. Этот процесс подразумевает спаивание дефектных тканей.
Оперативное вмешательство
Если консервативный и лазерный методы лечения не помогли справиться с дистрофией сетчатки, врач принимает решение о назначении операции. В зависимости от сложности каждого случая проводятся такие хирургические вмешательства:
- Реваскуляризация – восстановление сосудов.
- Вазоконструкция – сужение просветов между сосудов.
- Витрэтомия – полное или частичное удаление стекловидного тела.
После операции необходимо соблюдать меры, помогающие быстрее восстановить зрительные функции. Нужно следить за тем, чтобы глаза не перенапрягались, носить солнечные очки на улице, пить витамины. Кроме того, необходимо отказаться от курения и чрезмерного употребления алкоголя.
Народные методы лечения дистрофии сетчатки
Рецепты народной медицины при дистрофии нужно применять совместно с основной схемой лечения, назначенной врачом. Неплохой эффект оказывают такие средства:
- Молоко из-под козы, разведённое кипячёной водой в одинаковых пропорциях. В течение недели полученный раствор закапывают в глаза, прикрывая их после этого тёмной тканью. В результате процесс отслоения сетчатки остановится.
- В течение месяца выпивают по поллитра в день отвара. Для его приготовления берут 5 частей хвои, по 2 части ягод шиповника и шелухи от лука. Их заливают кипятком и варят 10 минут.
- В глаза закапывают отвар из тмина и цветков василька 2 раза в день.
- В течение месяца 3 раза в день в глаза закапывают отвар из чистотела.
- Принимают внутрь настойки из берёзы, хвоща, брусники, горчицы.
- Зёрна пшеницы оставляют прорастать в тёплом месте. Зародыши перемалывают и едят полученную смесь.
- В течение 9 дней в глаза капают отвар мумиё и сока алоэ, сваренный в пропорциях 5:1.
Прежде чем использовать народные средства, нужно посоветоваться с врачом и убедиться, что компоненты отваров не вызывают аллергических реакций.
Обратите внимание: Если при обнаружении заболевания отказаться от помощи врача и заняться самолечением, то болезнь может развиться до тяжёлой стадии. Она способна привести к полной потере зрения, которая характеризуется необратимостью процесса.
Причины и лечение ЦХРД
Почему возникает центральная дистрофия сетчатки глаза (хориоретинальная) доподлинно неизвестно. Как правило, виновниками ее развития считаются:
- Наследственность.
- Нарушение сосудистой системы глаза.
- Слабый иммунитет.
- Неправильное питание, вредные привычки.
- Средняя и высокая степени близорукости.
- Старость.
- Сахарный диабет.
- Гипертония.
- Атеросклероз.
- Ультрафиолетовая радиация и многое другое.
Лечение зависит от причины возникновения ЦХРД сетчатки глаза, ее формы и стадии. Оно может быть медикаментозным, лазерным, иногда, хирургическим. Основная цель лечения – стабилизация и компенсация процесса, так как полностью восстановить зрение невозможно.
При неэкссудативной ЦХРД назначаются: ангиопротекторы («Эмоксифарм»), дезагреганты, антиоксиданты («Эмоксипин») и сосудорасширяющие препараты («Кавинтон»). Лечение проходит курсами (2 раза в год) – весной и осенью. При экссудативной форме назначается местное и общее лечение, лазерная коагуляция (прижигание) сетчатки.
Хирургическое лечение направлено на улучшение кровоснабжения заднего участка глаза. Это реваскуляция, при неэкссудативной форме – вазореконструкция. Если болезнь сопровождается катарактой, то после удаления помутневшего хрусталика можно установить сферопризматическую линзу, которая будет сдвигать изображение на здоровый участок сетчатки, или бифокальную – увеличивающую изображение.
При развитии ЦХРД важно вовремя обратиться за медицинской помощью, так как прогноз для зрения неблагоприятный. Критическая острота зрения, при которой может помочь лечение – 0,2 и более. Но при этом дистрофия не ведет к полной слепоте – остается периферическое зрение, достаточное для ориентировки в пространстве и самообслуживания в быту.
Человек с такой болезнью может пользоваться лупой или специальными телескопическими очками, увеличивающими размер изображения на сетчатке. Таким образом можно даже читать. Лечение должно быть непрерывным. При этом больному необходимо контролировать артериальное давление, защищать глаза от солнца, ежедневно проверяться с помощью сетки Амслера. Эти же действия должны быть профилактикой развития ЦХРД для здоровых людей.