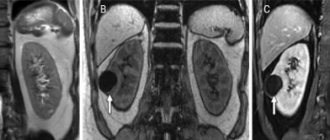
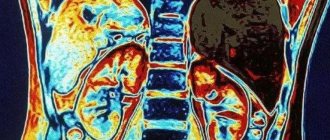
Основные показания к исследованию мочевыделительной системы
- Оценка индивидуальной ренальной функции.
- Визуализация «нефункционирующей» почки при проведении внутривенной урографии.
- Демонстрация эктопической почечной ткани.
- Выявление врожденных аномалий.
- Оценка проходимости почечной артерии.
- Диагностика вазоренальной гипертензии.
- Травма почек.
- Острая и хроническая почечная недостаточность.
- Инфекция мочевыводящих путей.
- Оценка почечной обструкции.
- Предоперационная оценка почечной функции.
- Оценка функции мочевого пузыря.
- Выявление пузырно-мочеточникового рефлюкса.
- В качестве альтернативного метода внутривенной урографии у пациентов с аллергической реакцией на йод.
- Подготовка к трансплантации почки.
Зачем нужно комплексное УЗИ мочевыделительных органов
Если вас интересует, что входит в УЗИ мочевыделительной системы, то процедура предполагает оценку состояния и функции почек, мочеточников, мочевого пузыря. Их изучение с помощью ультразвука назначают, если у пациента есть жалобы на определенные симптомы:
- боли внизу живота;
- недержание мочи;
- боли при мочеиспускании;
- болезненность в области почек;
- учащенное мочеиспускание;
- задержка мочи;
- частые позывы к мочеиспусканию;
- отечность нижних конечностей и области вокруг глаз;
- примеси крови или гноя в моче.
Поводом для проведения УЗИ может быть повышенное артериальное давление, необходимость контроля состояния после операции на мочевыделительных органах и мониторинг течения хронических заболеваний. Исследование могут назначить, если были получены неудовлетворительные настораживающие результаты анализа мочи и крови. При необходимости процедуру сочетают с УЗИ брюшной полости, если оно необходимо для постановки точного диагноза.
УЗИ помогает выявить следующие заболевания:
- мочекаменную болезнь (УЗИ один из предпочтительных методов диагностики МКБ);
- аномалии развития мочевыделительных органов;
- опухолевые и кистозные образования;
- воспалительные процессы (пиелонефрит, гломерулонефрит);
- сосудистые нарушения;
- воспаление мочевыводящих путей (уретрит) или мочевого пузыря (цистит).
Методики
Ангионефросцинтиграфия
позволяет:
- получить качественную и количественную информацию о состоянии почечного кровотока;
- оценить функциональное состояние различных частей почки;
- раздельно оценить функцию транзита радиофармпрепарата в паренхиме, лоханке почки, мочеточниках, что важно при диагностике обструктивной нефропатии;
- получить изображение органов мочевой системы, кровяного пула, представить кинетику РФП в них графически, качественно и количественно оценить полученные данные.
Обследование больных мочекаменной болезнью
К лабораторным методам диагностики мочекаменной болезни относятся:
Общий анализ мочи
Анализ мочи является рутинным методом обследования пациентов с мочекаменной болезнью. Оценивается кислотность, плотность, наличие цилиндров и белка, лейкоцитов и эритроцитов, солей. Лейкоциты в моче свидетельствуют о воспалительном процессе в мочевыводящих путях. Наличие эритроцитов в анализе мочи являются частым при мочекаменной болезни, однако, также может быть ранним признаком опухолей.
Биохимический анализ крови
Дает представление о функции почек и позволяет оценить вероятность развития мочекаменной болезни. Для диагностики МКБ имеет значение содержание в крови:
- электролитов и креатинина – нарушенный баланс свидетельствует о нарушении функции выделения в почках;
- фосфора — избыток фосфора в крови выводится почками, что способствует камнеобразованию;
- кальция – избыток наблюдается при гиперпаратиреоидизме, приводит к усиленному выведению его почками – гиперкальциурии и камнеобразованию; • мочевой кислоты (повышение свидетельствует о нарушении пуринового обмена – подагре или гиперурикозурии);
- паратгормона, тесно связанного с уровнем кальция в крови.
Биохимическое исследование суточной мочи на обменные нарушения
Это важнейшее исследование позволяет получить информацию о химическом составе мочи. Данная информация абсолютна необходима для подбора эффективной специфической профилактики рецидива МКБ. Также исследование позволяет выявить пациентов, которые имеют высокий риск формирования камней в будущем.
Проводится биохимическое исследование суточной мочи (собранной в течение суток) – определяется уровень рН (кислотности), кальция, оксалатов, солей мочевой кислоты, натрия, фосфатов, цитратов, магния, креатинина, и в целом объема мочи).
Исследование уровня кальция, оксалатов, уратов (соли мочевой кислоты) в моче:
Повышение уровня одного из трех компонентов (кальция, солей оксалатов, мочевой кислоты) в суточной моче указывает на предрасположенность к формированию камней в мочеполовой системе.
Гиперкальциурия
Гиперкальциурия может подразделяться на абсорбционную, резорбтивную и гиперкальциурию в результате повышенной потери кальция почками, основанные на результатах анализов крови и мочи на фоне ограниченной кальциевой диеты.
Резорбтивная гиперкальциурия наблюдается при первичном гиперпаратиреоидизме, при возможности требующий паратиреоидэктомию (удаление паращитовидных желез).
Абсорбционная гиперкальциурия возникает в результате следующих условий: диета, ограничивающая потребление кальция, прием тиазидных диуретиков, кальций-связывающие пероральные вещества, употребление фосфатных добавок.
Гиперкальциурия в результате повышенной потери кальция почками встречается намного реже, чем абсорбционная гиперкальциурия, и обычно сочетается со вторичным гиперпаратиреодизмом и контролируется приемом тиазидных диуретиков.
Другим методом диагностики гиперкальциурии, когда гиперпаратиреоидизм был исключен, является исследование крови на фоне гипокальциевой диеты (при данной диете рекомендуется употребление кальция 600-800 мг/сутки), умеренного ограничения употребления продуктов, содержащих оксалаты, приема тиазидных диуретиков.
Хотя следует помнить, что ограничение употребления пищи, обедненной кальцием, повышает риск образования камней в результате вторичного повышения абсорбции оксалатов (повышается уровень оксалатов мочи). Сниженное поступление кальция с пищей ведет к уменьшению оксалат-связывающих веществ в пищеварительном тракте, повышая свободные оксалаты, тем самым увеличивается способность абсорбции (всасывания) оксалатов. Конечным продуктом данного процесса является образование камней в мочеполовой системе.
Гипероксалурия
Гипероксалурия (избыточное выделение с мочой солей щавелевой кислоты) может быть первичной (редкое генетическое заболевание), вторичной (приобретенной в результате недостаточного потребления кальция), кишечного происхождения (в результате мальабсорбции, ассоциирующаяся с хронической диареей или синдромом короткого кишечника), или идиопатической. Ограничение употребления оксалатов и употребление витамин В6 являются основными рекомендациями пациентам с идиопатической гипероксалурией. Кишечная гипероксалурия является самым хорошо поддаваемым лечению типом оксалурии, к положительным результатам приводит диета, обогащенная кальцием.
Цитрат кальция
Цитрат кальция является рекомендуемым дополнением, потому как цитрат способствует к дальнейшему уменьшению камнеобразования. Кальциевая терапия служит оксалат-связывающую роль, уменьшая всасывание оксалатов из пищеварительного тракта. Кальция является необходимым элементом пищи, в особенности, если продукты содержат высокий уровень солей щавелевой кислоты (оксалатов). При этом добавлять витамин Д не следует, так как это усиливает абсорбцию кальция, уменьшая количество кальция в желудочно-кишечном тракте, способный связываться с оксалатами. Оптимальным уровнем оксалатов мочи за сутки является 20 мг/сутки или меньше.
Гиперурикозурия
Гиперурикозурия (избыточное выделение с мочой солей мочевой кислоты) предрасполагает к образованию кальций-содержащих камней, так как моноурат натрия может приводить к мальабсорбции макромолекулярных ингибиторов или может служить в качестве очага для гетерогенного роста кристаллов оксалата кальция. Подагра – метаболическое заболевание, ускоряющая камнеобразование, характеризующееся высоким уровнем мочевой кислоты в сыворотке крови. Лечение подагры включает цитрат калия, аллопуринол (предотвращает образование мочевой кислоты, уменьшает ее концентрацию в жидких средах орагнизма), и их сочетание. В целом, пациентам с уратными камнями и гиперурикемией (повышенным уровнем мочевой кислоты в крови) назначается лечение аллопуринолом; пациентам с кальциево-уратными камнями показано лечение цитратами. Оптимальным уровнем мочевой кислоты мочи за сутки является 600 мг/сутки или меньше.
Исследование уровня натрия и фосфора в моче
- Превышение экскреции натрия может способствовать развитию гиперкальциурии. Повышение уровня натрия мочи почти всегда ассоциируется с нарушением диеты. Уменьшение употребления натрия (соли) может уменьшать экскрецию кальция мочой, тем самым уменьшая насыщение кальцием.
- Повышение уровня фосфатов является маркером подвида абсорбционной гиперкальциурии, известного как потеря фосфатов почками (абсорбционная гиперкальциурия тип III). Потеря фосфатов почками идентифицируется повышенным уровнем фосфатов в моче, низким содержанием фосфатов в крови, повышенным уровнем 1.25-витамина Д3 (кальцитриола) в крови, и гиперкальциурией. Этот тип гиперкальциурии встречается редко и не отвечает на стандартные методы лечения.
- Вышеперечисленные лабораторные показатели исследуются лишь тогда, когда высока степень абсорбционной гиперкальциурии III типа. Любой пациент с гиперкальциурией, кто имеет низкий уровень фосфатов крови, и высокий уровень фосфатов мочи, может иметь данное заболевание. Анализ крови на 1.25-витамина Д3 подтверждает или исключает данную патологию. При низком уровне фосфатов крови используют дополнительный прием фосфатов, затем уменьшается активация витамина Д, первоначально вызванная гипофосфатемией. Все это корректирует гиперкальциурию, которая в конечном счете является витамин Д — зависимой.
Исследование уровня цитрата и магния в моче
- Магний и, особенно, цитрат являются важными химическими ингибиторами камнеобразования. Гипоцитратурия является одним из самых частых метаболических дефектов, который предрасполагает к камнеобразованию в мочеполовой системе, и некоторые авторы рекомендуют цитрат в качестве первичной или дополнительной терапии почти всех пациентов, у которых диагностируются кальций-содержащие камни мочеполовой системы. Нормальным уровнем цитрата в моче, по данным многих лабораторий, считается 320 мг/сутки, но оптимальным уровнем цитрата в моче у здоровых лиц ближе к среднему уровню (640 мг/сутки). Для титрования и оптимизации употребления цитратов необходим контроль рН (относительная плотность) мочи. Уровень рН 6,5, как правило, считается оптимальным. При рН мочи более 7,0 существует вероятность образования фосфатно-кальциевого осадка.
- Жидкостные или порошковые препараты цитрата рекомендуются, когда нарушена абсорбция или при хронической диарее. Концентраты лимонного сока являются хорошим источником цитратов. Кроме того, большое количество лимонного сока повышает потребность в жидкости.
- Свойства магния, как ингибитора камнеобразования, менее выражены, чем у цитрата.
Исследование уровня креатинина в моче
Креатинин мочи контролируется в течение 24 часов. Большинство людей выделяют 1-1.5 г креатинина ежедневно.
Объем выделенной мочи
Пациенты с мочекаменной болезнью должны стремиться выделять до 2 литров мочи в день с целью уменьшения риска образования камней. Пациентам с цистиновыми камнями или в резистентных случаях необходимо выделять мочу до 3-х литров с целью адекватной профилактики.
Определение относительной плотности (рН) мочи
Некоторые виды камней, такие которые состоят из мочевой кислоты или цистина, являются рН-зависимыми. Это означает, что такие камни мочевой системы образуются лишь в условиях повышенной кислотности мочи. Фосфатно-кальциевые и струвитные камни мочеполовой системы образуются, когда рН мочи является щелочной. рН-метрия мочи является диагностически важным методом диагностики в мочекаменной болезни, помимо того можно диагностировать скрытое течение мочекаменной болезни у некоторых пациентов. Инструментальные методы диагностики мочекаменной болезни
Обзорная рентгенография брюшной полости
Обзорная рентгенография является простым в исполнении исследованием, которое позволяет в течение нескольких минут выявить рентгенпозитивные конкременты, к которым относятся конкременты с высоким содержанием кальция.
Уратные, индинавир-индуцированные и цистиновые камни мочевой системы при рентгенографии не определяются (называются рентгеннегативными), поэтому могут потребоваться дополнительные методы диагностики.
Ультразвуковое исследование почек
УЗИ почек является рутинным методом в диагностике мочекаменной болезни. Позволяют выявить рентгеннегативные конкременты (уратные, цистиновые камни) в почках. Следует помнить, что обнаружить камни мочеточника с помощью УЗИ крайне затруднительно и возможно при крупных конкрементах в начальном и дистальном конце мочеточника.
Внутривенная урография
Внутривенная урография, хорошо известная как внутривенная пиелография, во многих клиниках остается стандартным методом обследования больных мочекаменной болезнью. Преимуществом ее является также получение информации об анатомии мочеполовых путей и функционировании почек.
Вместе с тем у нее есть определенные плюсы и минусы, а также необходимость в дополнительной подготовке:
- Порой при полной обструкции выполнение исследования может требовать до 4х часов и быть малоинформативным.- Для хорошей визуализации необходимо подготовка кишечника (максимальное очищение от газов)
- Вводится контрастный препарат, который у некоторых людей может вызвать аллергическую реакцию, а также может обладать нефротоксическим действием.
- Достаточно значимая лучевая нагрузка.
- Спиральная КТ почек без контрастного усиления в настоящее время является лучшим методом диагностики острой почечной колики.
Спиральная КТ почек без контрастного усиления
Спиральная КТ почек без контрастного усиления является наиболее чувствительным методом диагностики мочекаменной болезни. Хорошо выявляет не только рентгенпозитивные, но и рентгеннегативные камни.
- Быстрота выполнения. Во многих учреждениях КТ почек является методом выбора в случае подозрения на острую почечную колику.
- Позволяет диагностировать другую патологию кроме МКБ (аневризма аорты, опухоли органов брюшной полости);
- Безопасность, так как не используется контрастное вещество, которое может плохо переноситься пациентами. Более этого, контрастное вещество, заполняя все коллекторную систему почки, затрудняет выявление камней мочевой системы. Поэтому при КТ почек в случае скринингового метода выявления мочекаменной болезни оно не используется.
- Камни мочевой системы, не визуализируемые на обзорной урографии, и хорошо определяемые при КТ почек могут свидетельствовать об уратной природе камня. Что позволяет провести диффернециальную диагностику между кальциевыми и уратными камнями, и тем самым назначить необходимую терапию. Единицы Хаунсфилда при КТ почек также помогают диагностировать уратные камни (плотность уратных камней отличается от других видов камней).
- Недостатки безконстратсной КТ- нет данных о функции почек
Спиральная КТ почек с контрастным усилением
КТ почек с контрастным усилением выполняется только после безконтрастной КТ почек. Позволяет оценить функциональное состояние почек, выявить аномалии и особенности строения почек, мочеточников, уточнить кровоснабжение. Позволяет спланировать оперативное лечение.
Подготовка к исследованию
- Обеспечение комфорта, правильного положения, неподвижности пациента и опорожнения мочевого пузыря перед исследованием.
- Обеспечение уровня гидратации, что достигается приемом 200 мл воды за 30 мин до исследования.
- раздельно оценить функцию транзита радиофармпрепарата в паренхиме, лоханке почки, мочеточниках, что важно при диагностике обструктивной нефропатии.
- Прекращение приема мочегонных средств за сутки до ангионефросцинтиграфии. Перед исследованием (за 2–3 дня) нежелательно проводить рентгеноконтрастные исследования или прием препаратов, способных блокировать процесс секреции в канальцах.
Лечение инфекционных процессов мочевыделительной системы
При обнаружении инфекции мочевых путей пациенту назначается лечение, которое может проводиться как в амбулаторных, так и в стационарных условиях. Форма ведения больного зависит от тяжести его состояния, особенностей патологии, наличия сопутствующих заболеваний и осложнений.
Важно понимать, что лечение инфекционной патологии обязательно должен проводить врач – терапевт, уролог или нефролог. Пациенты не должны пытаться справиться с заболеванием самостоятельно, так как отсутствие правильной терапии может провоцировать прогрессирование заболевания и вызвать тяжелые осложнения.
Лечение инфекций выделительной системы начинается с назначения соответствующего режима. Пациенту рекомендуется ограничить двигательную активность, при тяжелом течении назначается строгий постельный режим. Для стимуляции диуреза больной должен ежедневно выпивать до 2,5 литров жидкости.
Важным компонентом лечения является особая диета. Из рациона полностью исключаются маринады, копченые блюда, которые неблагоприятно влияют на состояние почек. Больному рекомендуется употреблять больше продуктов, содержащих витамин С, который способствует подкислению мочи.
Медикаментозное лечение инфекций предполагает использование антибактериальных препаратов или лекарств из группы сульфаниламидов. Выбор препарата зависит от чувствительности возбудителя к тем или иным группам средств.
Дополнительно проводится симптоматическая терапия, призванная устранить клиническую картину заболевания и улучшить состояние пациента. С этой целью используются анальгетики, жаропонижающие средства, спазмолитические препараты. При необходимости проводится фито- и физиотерапия. Помимо общего лечения, практикуется местное введение противовоспалительных средств через уретру в мочевой пузырь.
Принести с собой
- Паспорт.
- Направление на исследование.
- Выписные эпикризы, результаты УЗИ, сцинтиграфии, КТ и МРТ вместе с дисками (желательно за последние три месяца), а также другие данные, позволяющие более подробно изучить анамнез Вашего заболевания.
- Результаты нашего исследования вместе с иллюстрациями (если Вы у нас повторно).
- Если Вы проходите исследование за счет средств фонда обязательного медицинского страхования (ОМС), дополнительно необходимо предоставить направление по форме 057/у-04, медицинский полис и СНИЛС (подробнее в разделе «ОМС»).
Внимание!
Уважаемые пациенты, напоминаем Вам, что непосредственно после инъекции РФП Вы становитесь источником ионизирующего излучения, а значит, контакт с Вами сопряжен с получением лучевой нагрузки. Учитывая это, в период ожидания сканирования необходимо пользоваться туалетом, расположенным в комнате ожидания пациентов, крайне нежелательно выходить за пределы комнаты ожидания для пациентов, ходить по коридору. По той же причине в помещении, где Вы ожидаете сканирование, не должны находиться сопровождающие. Предупредите их об этом заранее и предложите подождать Вас в холле лаборатории или за пределами лаборатории.
Не берите в сопровождающие беременных женщин и маленьких детей!
Из комнаты для пациентов в рассчитанное врачом время пациент приглашается к томографу для сканирования.
Внимание!
При сканировании на теле пациента не должны находиться предметы, содержащие металл (цепочки, ремни, украшения и т.д.). Убедительная просьба, снимайте с себя все эти предметы до начала исследования, чтобы не тратить время при укладке в томограф. Во время сканирования необходимо находиться в состоянии полного покоя, дыхание должно быть ровным, спокойным, двигаться нельзя. Важно помнить, что любое движение может повлиять на качество изображения.
После сканирования пациент ожидает заключение и отпускается домой.