Стеноз слезного канала – диагноз, достаточно часто встречающийся у новорожденных. Иначе это состояние называют “стоящей слезой”, так как из-за непроходимости канала не происходит естественный отток слезной жидкости. В нашем случае проблема оказалась наследственной – без малого 30 лет назад мои родители также столкнулись с подобным диагнозом, поставленным мне в возрасте трех месяцев. Поэтому когда у моей дочки начали слезиться глазки, поводов для паники у меня не было, ведь самая вероятная причина уже была известна.
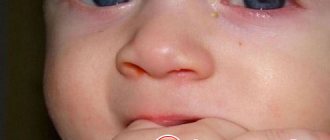
Что у малышки начал подтекать левый глазик, я заметила еще в роддоме примерно на 3 день. Неонатолог решила, что причина в том, что туда попали частички кожи. Как раз в это время у дочки стала шелушиться подсыхающая кожица, верхний слой которой должен был полностью сойти, поэтому теория вполне могла оказаться верной. Нам посоветовали почаще промывать глазки кипяченой водой и через пару дней отпустили домой.
Но обычные промывания никакого эффекта не давали
, а когда после выписки к нам пришел врач, оба глаза начали слезиться и даже гноиться. Нам прописали капли и отвар ромашки либо слабый раствор фурацилина для очистки глаз, так как предположительно в роддоме в них попала инфекция. Через неделю, несмотря на выполнение всех рекомендаций, лучше не стало, скорее, даже наоборот, а к тому моменту, как нас повторно посетил врач, глаза уже довольно сильно гноились.
В итоге Лисе назначили еще два вида глазных капель, одни из которых были антибиотиком. Ситуация немного улучшилась, но глаза продолжали слезиться. Подозрение на то, что инфекция – это не причина, а следствие, становилось все более обоснованным.
Симптоматика
Болезнь проявляется довольно специфическими признаками, поэтому для опытного врача поставить точный диагноз не составляет труда.
В целом заболевшие или их родственники могут заметить следующие симптомы, характерные для стеноза носослезного канала:
- постоянное обильное слезоотделение без видимых причин;
- ухудшение зрения;
- фотофобия;
- появление опухоли в области уголка глаза, где расположен слезный мешочек, при нажатии на который из слезных точек выделяется гнойный экссудат;
- над пораженным глазом веки немного опущены, а кожа красная и горячая;
- покраснение глазной конъюнктивы из-за воспалительного процесса, к которому привело сужение слезного канала и нарушение оттока жидкости;
Припухлость в уголке глаза со временем растет, кожа над ней истончается и самопроизвольно вскрывается, на этом месте появляется свищ. Такая ситуация довольно опасна для жизни пациента. Вскрытие опухоли сопровождается выделением гноя, который разносится с током крови по организму. А так как патология развивается рядом с головным мозгом, это может привести к тяжелым последствиям и даже к смертельному исходу. Для предотвращения такого развития событий необходимо при появлении первых признаков обратится к врачу.
Диагностика
Первичный осмотр у взрослых проводит терапевт (можно самостоятельно обратиться к офтальмологу). Если болеет ребенок, родители должны обратиться к педиатру.
Диагностические мероприятия начинаются со сбора анамнеза, в ходе которого врач расспрашивает о беспокоящих симптомах. Затем проводят:
- физикальный осмотр;
- тонометрию;
- биомикроскопию;
- оценку суммарной слезопродукции (проба Шиммера);
- УЗИ, МРТ, КТ пазух носа;
- исследование содержимого канала на выявление бактерий.
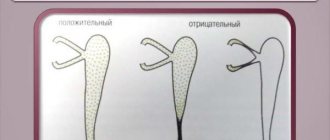
В обязательном порядке проводится колларголовая проба или проба Веста. В глаз закапывают красящее вещество. В нос вставляют ватную турундочку и ждут 10 минут. Если за это время вата окрасится, это означает, что проба положительная и носослезные каналы проходимы. Если же турундочка останется чистой, значит речь идет о нарушении проходимости каналов.
Обработка каналов корня зуба
Наиболее важным этапом в ходе повторного лечения канала корня зуба является обработка пораженной области. Для более надежной очистки канала в современных стоматологиях применяют инструменты, изготовленные из сплава титана и никеля. Применение новейших инструментов позволяет качественно очистить канал от инфекции и предотвратить дальнейшее развитие болезни. В некоторых случаях для удаления инфекции используют специальные медикаменты.
Врачи нашей стоматологии (Челябинск) успешно проводят повторное лечение корневых каналов на протяжении нескольких лет!
Искусство лечения с использованием микроскопа освоили наши врачи:
- Маркова Наталья Александровна, Стоматолог-терапевт.
- Евстюнина Елена Николаевна, Стоматолог-терапевт.
- Панкратова Добряна Игоревна, Врач стоматолог — терапевт.
- Игнатова Эльвина Наильевна, Врач стоматолог-терапевт. Заведующая терапевтическим отделением.
- Леонтьева Анна Васильевна, Стоматолог-терапевт высшей категории. Специалист сертифицирован учебным . Оказала стоматологическую помощь более чем 2000 жителям нашего города. Специализируется на эндодонтическом лечении с использованием микроскопа.
- Авдеева Наталья Викторовна, Стоматолог-терапевт.
- Голдина Мария Сергеевна, Стоматолог-терапевт.
Для записи на прием звоните нам: 731-11-11!
Методы лечения
Некоторые люди пытаются самостоятельно устранить дакриостеноз, что делать крайне не рекомендуется. Терапевтический способ должен выбирать врач исходя из степени сужения протоков. Для лечения стеноза слёзного канала проводят его промывание растворами глюкокортикоидов, антибиотиков, протеолитических ферментов.
Непроходимость в основном устраняют с помощью капель и мазей. Их в обязательном порядке должен прописывать только врач, который определит дозировку. Обычно назначают Вигамокс, Тобрекс, Офтаквикс, Левомицетин, Гентамициновую и Дексаметазоновую мази. Для промывания глаз назначают антисептические растворы Фурацилина, Хлоргексидина.
В более сложных случаях назначают следующие процедуры:
- Интубация.
Для этого в проток вставляют трубку из полимерных материалов, через которую отводится лишняя жидкость. Через 6 месяцев ее удаляют. - Баллонная ангиопластика
. В узкий слезный канал вводится трубка, на конце которой закреплен баллон. Его осторожно надувают, постепенно расширяя стенки протоков.
Массаж
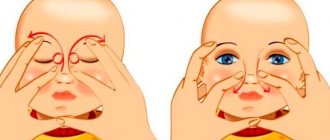
В детском возрасте сужение слезного канала устраняют с помощью массажа, в результате которого разрывается эмбриональная мембрана и восстанавливается проходимость слезных путей. Процедура сводится к 7-10 толчковым движениям внутреннего уголка глаза.
Перед проведением массажа необходимо надеть стерильные медицинские перчатки. Протереть глаз ребенка ватным тампоном, смоченным в отваре ромашки, в направлении от виска к носу. Осторожно нащупать пальцем во внутреннем уголке глаза небольшой бугорок и начать его массировать. При этом должен выделяться гной, который следует удалять при помощи промываний антисептиками.
После окончания массажа глаз закапывают Левомицетиновые капли или Витабакт. Массаж следует проводить 5-6 раз в день.
Если через 3 месяца регулярных процедур проблема не разрешилась, врач предложит проведение операции по зондированию носослезного канала. В него вводят зонд, с помощью которого прорывают эмбриональную пленку. В особо трудных случаях требуется проведение дакриоцисториностомии.
Что представляет собой контурная пластика слезной борозды
Слезная борозда начинается от внутреннего уголка глаза и опускается вдоль носа. Если она в порядке, то никак не выделяется под кожей. А если начинается деформация, дефект явно проступает, и тогда возникает видимость темных кругов или усталых, изможденных глаз. Чем старше человек, тем больше проседает и темнеет борозда. Такая проблема встречается довольно часто, и ранее ее могли решить только с помощью блефаропластики.
Современная косметология старается не прибегать к хирургическому вмешательству, а ограничиться инъекциями филлеров для заполнения желобка слезной борозды и близлежащей области.
Как следствие, процедура не требует длительного восстановления, но эффект инъекций не может быть вечным. Примерно, раз в 6-12 месяцев процедуру требуется повторять.
Существуют несколько препаратов, которые специально адаптированы для инъекции в слезную борозду с целью ее коррекции. У них повышенная плотность, малая гигроскопичность (потому и отеки практически не возникают). Качественные гели не должны вызывать аллергических реакций. Сейчас в контурной пластике слезной борозды используются следующие препараты:
- Redensity;
- Yvoire;
- Рестилайн;
- Артефилл;
- Скульптра;
- Радиесс;
- Ювидерм.
Филлеры в носослезную борозду: о чем нужно знать пациенту? Об этом в видео:
Профилактика
Врожденную форму дакриостеноза невозможно предотвратить. Эмбриональная пленка образуется у каждого плода в период внутриутробного развития. И если она не лопнет при первом крике ребенка, нужно будет устранять ее самостоятельно или с помощью врачей. Стеноз слёзного канала приобретенной формы можно предотвратить с помощью элементарных гигиенических правил. Не следует прикасаться к глазам грязными руками, нужно правильно использовать контактные линзы и регулярно посещать офтальмолога.
Эти методы позволят предотвратить развитие дакриостеноза и существенно повысит эффективность терапии при обнаружении патологии.
Дакриоцистит у новорожденных составляет 6-7% от всех случаев глазных заболеваний. Нарушение оттока слезы провоцирует застой и воспаление слезного мешка (дакриоцистит), а затем конъюнктивит, из-за которого истинной причины заболевания родители не замечают. При этом месяцами борются с клиническими последствиями.
Постоянные слезы – обычное дело для новорожденного ребенка. Но если вы стали замечать беспричинное с одного или обоих глаз, после сна, присоединились признаки воспаления либо выделение гноя, а выбранное вами лечение не приносит результата, возможно, пора пересмотреть диагноз.
Непроходимость слезного канала наблюдается у всех новорожденных. Это анатомическая особенность развития эмбриона. При формировании дыхательной системы в утробе матери слезный канал закрыт тонкой эпителиальной перегородкой (пленкой), которая защищает дыхательную систему малыша от попадания околоплодных вод.
Когда малыш родился, набрал воздуха в легкие и первый раз заплакал, под давлением пленка разрывается, освобождая проходимость слезных канальцев.
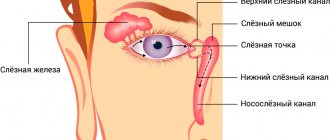
Слеза продуцируется в железе, которая расположена под верхним веком. Она омывает все глазное яблоко и копится в уголках глаз возле носа. Там расположены слезные точки – это два отверстия, за которыми находятся слезные каналы, верхний (поглощает 20%) и нижний (80%). Через эти канальцы слезы вытекают в слезный мешок, а затем в носовую полость.
Закупорка, обструкция, стеноз, слизистая пробка или просто узкий слезный канал у ребенка, который приводит к застою слезы, а впоследствии воспаляется, называется дакриоциститом.
Бывает врожденный (первичный) дакриоцистит у новорожденных, который проявляется сразу после рождения, а со временем проходит сам у детей до года. А бывает вторичный (приобретенный) дакриоцистит, проявляется он не сразу, не проходит после года и дольше, является следствием закупорки канальцев уже после рождения.
Слезы отвечают за увлажнение глаза, питание роговицы, содержат растворенные иммунные комплексы для борьбы с бактериями, которые попадают в глаз из воздуха. Вместе с липидным слоем слеза формирует глазную пленку, которая, помимо защиты от пересыхания, уменьшает трение между веком и глазным яблоком. Поэтому любое сужение или стеноз слезного канала нарушает процесс естественного слезообразования, естественной циркуляции, что приводит к осложнениям.
Последствия дакриоцистита у детей:
- гнойный, инфекционный конъюнктивит;
- снижение остроты зрения;
- флегмона слезного мешка;
- появление свищей слезного мешка;
- развитие и генерализация инфекции.
Операция зондирования канала – стоит ли опасаться?
Зондирование слезного канала проводится, как правило, в возрасте от трех месяцев до года (Лисе уже было 5,5 месяцев). В ходе операции, проводимой под местным наркозом, в слезный проток вводят зонд, который прокалывает перекрывающую его пленку, после чего канал обильно промывается дезинфицирующим раствором. Продолжительность операции составляет всего 5-10 минут.
Я не считаю, что операция – это всегда лучший выход из ситуации и даже рада, что в нашей стране врачи, наконец, начали считать, что лучшая операция – это та, которой удалось избежать. Но в данном случае я взвесила все “за” и “против” и приняла решение в пользу зондирования. Во многом на мое мнение повлиял тот факт, что я сама в детстве перенесла подобное вмешательство, которое прошло для меня относительно безболезненно и без каких-либо последствий.
Чем старше ребенок, тем больший стресс он испытывает от проведения подобных манипуляций, поэтому ждать еще несколько месяцев, ежедневно подвергая дочку экзекуции в виде массажа (напоминаю, 6 раз в день!) и риску новой инфекции, а значит, и приему антибиотиков, я была не готова.
Даже несмотря на то, что операционное вмешательство – это всегда риск. В данном случае в результате ошибок врачей было возможно возникновение кровотечения, воспаления или рубцов, а также необходимости повторного зондирования.
Племяннице одной моей хорошей знакомой родители смогли прочистить канал самостоятельно. На это потребовалось 7 месяцев активной работы.
Перед зондированием нам нужно было сдать 2 анализа крови, получить справку от педиатра (или неонатолога) и направление от окулиста из детской поликлиники. Это если не считать целую кипу ксерокопий всевозможных документов. В день операции в больницу в центре города нужно было приехать к 9 утра, поэтому мы взяли такси и в итоге, опасаясь пробок, прибыли на место гораздо раньше. Еще на 20 минут опоздал врач. Сама процедура действительно заняла не больше 5 минут
. Лису у меня забрали, унесли в кабинет и почти сразу же вернули, зареванную, но абсолютно невредимую. Прописали очередные капли и обильное промывание носа 3 раза в день, чтобы избежать повторной закупорки канала из-за отека.
Дакриоцистит у новорожденных составляет 6-7% от всех случаев глазных заболеваний. Нарушение оттока слезы провоцирует застой и воспаление слезного мешка (дакриоцистит), а затем конъюнктивит, из-за которого истинной причины заболевания родители не замечают. При этом месяцами борются с клиническими последствиями.
Постоянные слезы – обычное дело для новорожденного ребенка. Но если вы стали замечать беспричинное с одного или обоих глаз, после сна, присоединились признаки воспаления либо выделение гноя, а выбранное вами лечение не приносит результата, возможно, пора пересмотреть диагноз.
Непроходимость слезного канала наблюдается у всех новорожденных. Это анатомическая особенность развития эмбриона. При формировании дыхательной системы в утробе матери слезный канал закрыт тонкой эпителиальной перегородкой (пленкой), которая защищает дыхательную систему малыша от попадания околоплодных вод.
Когда малыш родился, набрал воздуха в легкие и первый раз заплакал, под давлением пленка разрывается, освобождая проходимость слезных канальцев.
Слеза продуцируется в железе, которая расположена под верхним веком. Она омывает все глазное яблоко и копится в уголках глаз возле носа. Там расположены слезные точки – это два отверстия, за которыми находятся слезные каналы, верхний (поглощает 20%) и нижний (80%). Через эти канальцы слезы вытекают в слезный мешок, а затем в носовую полость.
Закупорка, обструкция, стеноз, слизистая пробка или просто узкий слезный канал у ребенка, который приводит к застою слезы, а впоследствии воспаляется, называется дакриоциститом.
Бывает врожденный (первичный) дакриоцистит у новорожденных, который проявляется сразу после рождения, а со временем проходит сам у детей до года. А бывает вторичный (приобретенный) дакриоцистит, проявляется он не сразу, не проходит после года и дольше, является следствием закупорки канальцев уже после рождения.
Слезы отвечают за увлажнение глаза, питание роговицы, содержат растворенные иммунные комплексы для борьбы с бактериями, которые попадают в глаз из воздуха. Вместе с липидным слоем слеза формирует глазную пленку, которая, помимо защиты от пересыхания, уменьшает трение между веком и глазным яблоком. Поэтому любое сужение или стеноз слезного канала нарушает процесс естественного слезообразования, естественной циркуляции, что приводит к осложнениям.
Последствия дакриоцистита у детей:
- гнойный, инфекционный конъюнктивит;
- снижение остроты зрения;
- флегмона слезного мешка;
- появление свищей слезного мешка;
- развитие и генерализация инфекции.
Причины возникновения
Непроходимость слезного канала у новорожденного или грудничка объясняется отсутствием разрыва защитной пленки, которая дана нам при рождении. Либо же наличием сопутствующих спаек или слизистых пробок, от которых новорожденный не смог избавиться с помощью первого крика.
Причины дакриоцистита у новорожденных:
- анатомическая недоразвитость слезовыводящей системы;
- излишняя извилистость или сужение канальцев;
- аномалия расположения слезного мешка;
- искривление костей лицевого черепа;
- полипы, выросты, опухоли, которые физически перекрывают отток.
Дакриоцистит у детей постарше возникает вследствие травматизации, физического повреждения, воспалительного процесса или как осложнение более серьезного заболевания.
Симптомы болезни
Закупорку слезного канала у детей часто путают с обычным , лечат неделями не ту проблему. Чтобы отличить конъюнктивит от дакриоцистита, нужно внимательнее присмотреться к новорожденному малышу.
- Вы можете заметить, что периодически у новорожденного катится слеза с одного или обоих глаз без видимых причин, когда малыш улыбается. Это говорит о том, что слезе просто некуда деваться, а излишки вытекают по щекам.
- Далее происходит застой. Грязные слезы, омывавшие глазное яблоко, скапливаются в мешочке, образуя «болото». На этом этапе присоединяется воспалительный процесс, мы видим покраснение, припухлость, отечность, все признаки конъюнктивита.
- На следующем этапе дакриоцистита у новорожденного начинают закисать глазки, сначала только после сна, потом постоянно.
- Далее появляются , а при надавливании на припухлость в проекции слезного мешка из него вытекает гной.
- Со временем процесс усугубляется, а антибактериальное лечение дает лишь временный результат.
Диагностика
Дакриоцистит новорожденных точно диагностировать может только врач-офтальмолог. На первом этапе при подозрении, что слезный канал у ребенка забит, вы можете обратиться к врачам-педиатрам на приеме или к патронажной медицинской сестре, а далее необходимо посетить окулиста.
На приеме врач проведет осмотр новорожденного, назначит необходимые процедуры, анализы, пробы. С помощью красящего вещества (раствор колларгола или флюоресцеина) и пробы Веста проверяется наличие закупорки. При этом капают капли с красителем в глаз и засекают время их появления, а также количество на ватном тампоне в носу.
Иногда необходима консультация смежных специалистов, осмотр отоларинголога на предмет строения носовых пазух или перегородки. Если есть необходимость, назначают УЗИ, компьютерную томографию костей лицевого черепа, лабораторные исследования.
При присоединении воспаления берут бактериологическую пробу выделений из глаза на флору и чувствительность к антибиотикам.
Видео: Справочник здоровья: Дакриоцистит
Как лечить дакриоцистит у детей
Дакриоцистит новорожденных подразумевает три варианта лечения:
- консервативные методы;
- выжидательная тактика;
- оперативное вмешательство.
Какой метод лечения подходит вам, определит врач при осмотре новорожденного. Не занимайтесь самолечением или нетрадиционными народными методами. Новорожденный — это не поле для экспериментов.
К консервативным методам лечения дакриоцистита относятся медикаментозные средства и массаж. Объединение этих двух способов позволяет значительно ускорить процесс выздоровления и облегчить состояние новорожденного ребенка.
Используйте препараты только в детской дозировке и строго соблюдайте правила и технику массажа.
Медикаментозное лечение
Непроходимость носослезного канала у малышей лечится в основном каплями и мазями. Выбор антибактериального средства должен происходить на основе посева и высеянной микрофлоры. Капли закапываются днем и после массажа, а мази закладываются за нижнее веко на ночь. Дозировки и способ применения назначает врач.
Капли и мази от дакриоцистита для лечения новорожденных:
- «Альбуцид».
- «Вигамокс».
- Грудным детям часто назначают «Тобрекс».
- «Левомицетин».
- Гентамициновая мазь.
- Дексаметазоновая мазь.
- «Офтаквикс».
- Раствор фурацилина или хлоргексидина для промывания, протирания глаз.
Капли перед использованием необходимо подогреть до температуры тела в ладошке или на водяной бане. Так как хранить вскрытые препараты необходимо в холодильнике, малышу будет очень неприятно закапывание холодных медикаментов в глаз.
Видео: Дакриоцистит или закисание глаз у младенцев
Массаж
Как пробить слезный канал самостоятельно без операции? Основным методом лечения дакриоцистита у новорожденных является . Движения напоминают надавливание от уголка глаза до кончика носа вдоль носовой перегородки. Это физически выталкивает все закупорки и помогает канальцам освободиться.
Техника массажа для новорожденных при дакриоцистите:
- Прежде всего, необходимо помыть руки, снять все украшения, подстричь ногти, чтобы не травмировать новорожденного и не занести инфекцию.
- Если присутствуют гнойные выделения, сначала движением снизу-вверх необходимо выдавить гнойное содержимое. Протрите глаз ватным диском или марлей, смоченным в антисептическом растворе.
- Затем закапайте антибиотики в каплях и теперь движением сверху вниз проталкивайте капли по канальцам в слезный мешок и дальше. Капли необходимо закапать несколько раз.
- Повторяйте эти движения десять раз, два-три раза за сутки. На ночь заложите за нижнее веко мазь.
Видео: Как делать массаж слёзного канала?
Операция
Оперативное вмешательство является самым радикальным способом при дакриоцистите у маленьких детей и применяется только в том случае, если предыдущие методы не сработали. Тогда хирургическим путем восстанавливается проходимость. Процедура происходит в условиях стационара, под местной или общей анестезией.
Если после консервативного лечения дакриоцистита слезный канал у новорожденного так и не открылся, применяют:
- Искусственный прокол слезного канала у новорожденных.
- Пластику канала при аномалии строения.
- Бужирование, зондирование слезного канала.
Самым популярным является зондирование. При этом в отверстие слезного канала вводится маленький тоненький зонд, который пробивает пробки, разрывает пленки, спайки, а также расширяет проходимость слезовыводящих путей. Процедура занимает несколько минут, безболезненная, но неприятная для новорожденного малыша. В некоторых случаях через пару месяцев зондирование повторяют.
Сохраните статью о детском дакриоцистите в закладках, поделитесь ей с друзьями в социальных сетях. Эта информация будет полезна всем, у кого уже есть малыш или тем, кто только готовится стать родителями.
Стеноз носослезного канала – это патология строения слезно-носового канала, которая возникает вследствие его хронического воспаления.
При отсутствии лечения повышается риск возникновения непроходимости слезного протока. Существует врождённая форма стеноза патологии.
Патология слезных путей
Главная / Лечение заболеваний / Патология слезных путей
- Слезные пути (каналы): признаки непроходимости
- Методы лечения заболеваний слезных путей
- Стоимость диагностики и лечения заболеваний слезных путей
- Записаться на прием
- Полезные статьи
Слезные пути (каналы): признаки непроходимости
Слезная жидкость вырабатывается постоянно слезной железой. Слезы очищают глазное яблоко и препятствуют высыханию роговицы и конъюнктивы. Слезная жидкость стекает сквозь два точечных отверстия в слезные канальцы. Слезные канальцы объединяются в слезный мешочек, переходящий в носослезный канал. Последний открывается в полость носа, куда и стекает слеза, что становится очевидным во время плача.
Многие дети рождаются с частичной непроходимостью слезных протоков, что проявляется рецидивирующим воспалением глаз, припухлостью и покраснением в области слезного мешка. В большинстве случаев, проходимость слезных протоков восстанавливается спонтанно, без хирургического вмешательства.
При врожденной закупорке слезных протоков у ребенка наблюдается постоянное слезотечение и периодическое гнойное отделяемое из глаз.
Приобретенные заболевания слезной железы и слезовыводящих путей могут быть следствием инфекционных заболеваний воспалительных заболеваний глаз и носа, опухолей и травм.
Признаки непроходимости слезных каналов могут самыми различными, в зависимости от степени тяжести заболевания, как правило начинаются заболевания слезных путей со слизистых или гнойно-слизистых выделений, по причине которых происходит воспаление слезных путей
Наиболее частые заболевания слезного аппарата:
- дакриоцистит — воспаление слезного мешка
- дакриостеноз — сужение и воспаление слезоотводящих путей
- каналикулит — воспаление слезных канальцев
- врожденные аномалии слезоотводящих путей (аплазия, фистулы, дивертикулы и т.д.)
- новообразования (опухоли) слезных путей
- дакриоаденит — воспаление слезной железы
Лечить болезни слезного аппарата, особенно в случае врожденной патологии, необходимо своевременно, так как накопление слезы может привести к нагноению и распространению инфекции на глаз и головной мозг.
Методы лечения заболеваний слезных путей
В условиях Екатеринбургского функционирует операционный зал для проведения пластических и реконструктивных операций на орбите, на придаточном аппарате глаза (веках, слезных путях, экстрабульбарных мышцах). Выполняются операции при косоглазии содружественном, паралитическом, травматическом, ранее оперированном. Проводятся хирургическая коррекция врожденных аномалий развития и приобретенных косметических дефектов – эпикантусов, блефароптоза, лагофтальма; устранение симблефаронов, деформаций глазной щели, заворотов и выворотов век, дермоидов и липодермоидов, жировых грыж, блефарохалязиса.
Развивается хирургия слезных путей с применением эндоскопического и лазерного оборудования. Проводятся пластика слезных канальцев при сужении, эверсии или атрезии слезных точек, травматической непроходимости слезных канальцев; различные виды дакриоцисториностомии, в том числе лазерная интраканаликулярная и хирургическая эндоназальная эндоскопическая с интубацией силиконовыми стентами; эндоскопические интубационные методы лечения стенозов носослезного протока; лакориностомия с постоянной интубацией; зондирование при дакриоцистите у новорожденных.
При направлении пациентов на хирургическое лечение непроходимости слезных путей обязательно наличие заключения ЛОР-врача, исключающего риногенные причины заболевания, результаты компьютерной томографии полости носа и околоносовых пазух.
При синдроме «сухого глаза» тяжелой степени выполняется обтурация слезных точек (силиконовые обтураторы фирм FCI, BVI).
При состояниях, требующих удаления глазного яблока (отсутствие зрительных функций с болевым синдромом, угроза симпатической офтальмии или обезображивающий внешний вид), наряду с традиционной энуклеацией в большинстве случаев для достижения лучшего косметического эффекта выполняется эвисцероэнуклеация с имплантацией различных трансплантатов по оригинальной технологии.
Относительным противопоказанием к проведению эвисцероэнуклеации является наличие опухолевого процесса.
При анофтальмическом синдроме проводится пластика конъюнктивальной полости с имплантацией в орбиту вкладышей из различных материалов (карботекстим, гидроксиапатит, политетрафторэтилен, Радиесс). При направлении пациентов с анофтальмом на подобные вмешательства необходимо предварительное проведение компьютерной или магнитно-резонансной томографии орбит для визуализации анатомии орбиты, состояния глазодвигательных мышц.
Выполняется коррекция посттравматических дислокаций глазных яблок вследствие переломов дна и стенок орбит с пластикой стенок орбиты титановой сеткой и различными имплантантами.
При эндокринной офтальмопатии проводятся коррекция диплопии операциями на глазодвигательных мышцах, рецессия леватора при ретракции верхнего века и другие операции.
При паралитическом лагофтальме и вывороте нижнего века выполняются каркасная пластика нижнего века, рецессия с леваторопластикой верхнего века, кантопластика и другие операции.
При удалении новообразований орбиты, век, бульбарной конъюнктивы применяется радиоволновой нож «Сургитрон», «Вайфтроник», также производится гистологическое исследование удаленных новообразований.
Удаление птеригиума производится как по традиционным методикам, так и с барьерной пластикой, с трансплантацией аутолимбальных лоскутов.
В Екатеринбургском выполняются следующие операции:
- Промывание слезных каналов (слезовыводящих путей), бужирование и интубация канала временной силиконовой трубочкой для предотвращения вторичного закрытия.
- Расширения слезных протоков с помощью балона (Dacryoplasty).
- Интубация (введение в слезные протоки) постоянных трубочек (Jones tube).
- Создание обходных путей, при помощи дренажных трубок -Dacryocystorhinostomy-DCR. Метод применяется при полном закрытии каналов и в случае отсутствия эффекта от предыдущего лечения. Операция может выполняться эндоскопически, через полость носа.
Стоимость диагностики и лечения заболеваний слезных путей
Диагностика зрения
Стоимость диагностики зрения – обследования глаз:
| № | Наименование услуги | Стоимость (в рублях) | ||||
| плановый прием | внеочередной прием | |||||
| 1 | Диагностические обследования | |||||
| 1.1 | Комплексное диагностическое обследование * | 2 800 | 3 500 | |||
| 1.2 | Комплексное диагностическое обследование детей под наркозом (пациент) | 6 950 | ||||
| 1.3 | Повторное диагностическое обследование по короткой методике в амбулаторных условиях и в условиях дневного стационара | 1 150 | 1 320 | |||
| 1.4 | Диагностическое обследование по короткой методике в ранний послеоперационный период — в течение 1 месяца (в амбулаторных условиях и в условиях дневного стационара) по рекомендации докторов Центра | 600 | 700 | |||
| 2 | Диагностические обследования в условиях повышенной комфортности | |||||
| 2.1 | Комплексное обследование | 6 000 | ||||
| 2.2 | Обследование по короткой методике | 3 500 | ||||
| 3 | Специальные методы | |||||
| Наименование услуги | 1 глаз | 2 глаза | ||||
| 3.1 | Квантитативная пороговая периметрия (учетная единица — глаз) * | 800 | 1 170 | |||
| 3.2 | Ультразвуковая биомикроскопия (учетная единица — глаз) * | 840 | 1 230 | |||
| 3.3 | Стандартизированная эхография глаза и орбиты (учетная единица — глаз)* | 850 | 1 100 | |||
| 3.4 | Электрофизические исследования (ЭФИ) * | 2 450 | ||||
| 3.5 | Определение порога электрической чувствительности сетчатки и лабильности зрительного нерва (электрофосфен) * | 440 | ||||
| 3.6 | Промывание и зондирование слезоотводящих путей * | 1 370 | 1 750 | |||
| 3.7 | Эндоскопия полости носа и слезного мешка * | 1 170 | 1 170 | |||
| 3.8 | Оптическая когерентная томография переднего отрезка глаза * | 990 | 1 120 | |||
| 3.9 | Оптическая когерентная томография заднего отрезка глаза * | 1 030 | 1 280 | |||
| 3.10 | Исследование переднего отрезка глаза на камере Шеймпфлюга | 970 | 1 220 | |||
| 3.11 | Анализ материала на патогенную микрофлору * | 850 | 1 400 | |||
| 3.12 | Эндотелиальная микроскопия | 370 | 500 | |||
| 3.13 | Анализ осмолярности слезной жидкости | 1 450 | 2 710 | |||
| 3.14 | Динамическая контурная тонометрия Паскаля | 400 | 720 | |||
| 3.15 | HRT ретинальная томография (учетная единица — пациент)* | 1 100 | 1 100 | |||
| 3.16 | Исследование слезопродукции и слезоотведения (пациент) * | 220 | ||||
| 3.17 | Ультразвуковое В-сканирование глазного яблока * | 360 | 490 | |||
| 3.18 | Кератотопография | 640 | 840 | |||
| 3.19 | Сканирующая лазерная поляриметрия (GDX VCC) | 660 | 1 140 | |||
| 3.20 | Флюоресцентная ангиография** | 2 900 | ||||
| 3.21 | Конфокальная микроскопия роговицы | 1 080 | 1 350 | |||
| 3.22 | Индоцианиновая ангиография | 6 900 | 12 900 | |||
*Бесплатная медицинская помощь по данной услуге оказывается в соответствии с территориальными программами государственных гарантий бесплатного оказания гражданам РФ медицинской помощи при наличии паспорта и действующего полиса обязательного медицинского страхования (ОМС).
**В настоящее время процедура не проводится (до момента регистрации препарата на территории РФ).
Консультативно — диагностический прием и оперативное лечение пациентов по системе ОМС в Екатеринбургском осуществляется по предварительной записи:
— для жителей Свердловской области — на основании направления от врача – окулиста,
— для жителей других регионов РФ – по направлению лечебного учреждения, заверенного печатью.
Актуальность полисов ОМС можно проверить на сайтах Территориального фонда ОМС своего субъекта РФ, либо обратившись в страховую медицинскую организацию, выдавшую полис. Для жителей Свердловской области адрес официального сайта:
www.tfoms.e-burg.ru (раздел «Проверить полис»)
Лечение патологии слезных путей
Стоимость лечения слезных путей:
| № | Наименование услуги | Стоимость (в рублях) | |
| В порядке очереди | Вне очереди | ||
| 1 | Хирургические операции по категориям сложности | ||
| 1.1 | Высшая категория* | ||
| 1.1.1 | Реконструкция слезных путей закрытая с временной интубацией силиконовыми дренажами | 28 900 | 36 200 |
| 1.1.2 | Бужирование, зондирование слезно-носового канала с закрытой временной интубацией дренажами | 28 900 | 36 200 |
| 1.1.3 | Реконструкция слезных путей открытая с интубацией силиконовыми дренажами | 28 900 | 36 200 |
| 1.1.4 | Лакориностомия с интубацией | 28 900 | 36 200 |
| 1.1.5 | Лазерная антеградная интраканаликулярная дакриоцисториностомия с интубацией слезных путей (ЛАДЦР+И) | 28 900 | 36 200 |
| 1.1.6 | Эндоназальная эндоскопическая дакриоцисториностомия с интубацией (ЭДЦР+И) | 28 900 | 36 200 |
| 1.1.7 | Лакориностомия с имплантацией лакопротеза | 28 900 | 36 200 |
| 1.1.8 | Лакориностомия с постоянной интубацией | 28 900 | 36 200 |
| 1.1.9 | Иссечение рубцовой ткани в области риностомы с повторной интубацией силиконовой системы | 28 900 | 36 200 |
| 1.1.10 | Повторная эндоназальная эндоскопическая дакриоцисториностомия | 28 900 | 36 200 |
| 1.2 | Первая категория* | ||
| 1.2.1 | Наружная каналикулодакриоцисториностомия с интубацией слезных путей (НДЦР+И) | 22 400 | 28 000 |
| 1.2.2 | Зондирование слезных путей под наркозом при дакриоцистите новорожденных | 22 400 | 28 000 |
| 1.3 | Вторая категория* | ||
| 1.3.1 | Наружная дакриоцисториностомия без интубации слезных путей (ДЦР) | 13 300 | 16 600 |
| 1.3.2 | Экстирпация слезного мешка | 13 300 | 16 600 |
| 1.3.3 | Частичная резекция слезной железы | 13 300 | 16 600 |
| 1.3.4 | Хирургическая коррекция сужения, эверсии слезных точек | 13 300 | 16 600 |
| 1.3.5 | Активизация верхнего слезного канальца | 13 300 | 16 600 |
| 1.3.6 | Пластика нижнего слезного канальца по Султанову | 13 300 | 16 600 |
| 1.3.7 | Имплантация обтуратора слезной точки | 13 300 | 16 600 |
| 1.4 | Третья категория* | ||
| 1.4.1 | Ушивание слезной точки с пластикой аутоконъюктивой | 9 500 | 11 900 |
| 1.4.2 | Вскрытие флегмоны слезного мешка с наружным дренированием | 9 500 | 11 900 |
| 1.5 | Дакриоцисториностомия с использованием эндоскопических технологий (холодноплазменная) | 60 000 | |
| 1.6 | Дакриоцисториностомия с использованием эндоскопических технологий (лазерная, радиоволновая или шейверная) | 37 800 | |
Внимание!
Указана стоимость лечения одного глаза.
*
Бесплатная медицинская помощь по данной услуге оказывается в соответствии с территориальными программами государственных гарантий бесплатного оказания гражданам РФ медицинской помощи при наличии паспорта и действующего полиса обязательного медицинского страхования (ОМС).
Консультативно — диагностический прием и оперативное лечение пациентов по системе ОМС в Екатеринбургском осуществляется по предварительной записи:
— для жителей Свердловской области — на основании направления от врача – окулиста,
— для жителей других регионов РФ – по направлению лечебного учреждения, заверенному печатью.
Актуальность полисов ОМС можно проверить на сайтах Территориального фонда ОМС своего субъекта РФ, либо обратившись в страховую медицинскую организацию, выдавшую полис. Для жителей Свердловской области адрес официального сайта: www.tfoms.e-burg.ru (раздел «Проверить полис»)
Полезные статьи
- Вмешательство, которое не мешает (Деловой квартал №42 (852) 12.11.2012)
- То не пыль в глазах, или Синдром сухого глаза (Уральская медицина №3 (338) апрель, 2009)
- Секреты Ясноглазки
Симптоматика
При сужении носослезного протока жидкость не в состоянии покинуть конъюнктивальный мешок обычным способом. Она скапливается в слезной полости, а когда доходит до краев век выливается из мешка. Исходя из этого основной признак стеноза слезного канала – это избыточное слезотечение.
Из-за того, что нарушается естественный отток слезы вредоносные микроорганизмы и механические частицы остаются в слезной полости, как следствие, возникает воспалительный процесс. Проявляется это в виде покраснения конъюнктивы глаза. Слезная полость увеличивается, кожа над ней истончается. У внутреннего уголка возникает припухлость, если на неё нажать из слезной точки выделяется гной или слизь.
Диагностические процедуры
Врач проводит:
- Пробу на рефлюкс красящего раствора из слезных протоков.
- Носовую пробу.
- Диагностическое промывание слезоотводящего канала.
Чтобы выявить патологию, проводится рентген с контрастом. Если необходимо, врач назначает диагностическое зондирование слезной протоки. Чтобы оценить суммарную слезопродукцию, проводят пробу Шиммера. Ультразвуковое исследование, магнитно-резонансная томография, компьютерная томография позволяет определить состояние слезоотводящих путей и слезной железы.
Методы лечения
Способ лечения выбирают в зависимости от степени сужения носослезного канала.
Медикаментозная терапия предполагает промывание слезных путей специальными препаратами. Для лечения стеноза носослезного канала используют дезинфицирующие растворы, антибактериальные средства, глюкокортикоиды, протеолитические ферменты. Эффективен в лечении дакриостеноза лазер на смеси гелия с неоном.
Некоторые медики выступают против зондирования носослезного протока, утверждая, что эта процедура достаточно травматичная, а эффект от неё незначительный.
При дакриостенозе проводят интубацию слезно-носового протока. При этом, используют трубку из качественных полимерных материалов. Трубку вводят в носослезный канал, устраняют её по истечении полгода.
Баллонная ангиопластика – это эффективный метод расширения узких слезных путей. Для этого в слезно-носовой канал вводят трубку с баллоном, который необходимо надуть, чтобы стенки протока раздвинулись.
При закупорке или сужении слезно-носового канала у взрослых может развиться опасное заболевание глаз – дакриоцистит. Без правильной диагностики и качественного лечения это заболевание чревато необратимыми последствиями, которые в запущенных случаях могут привести даже к гибели больного. Поэтому в этой статье мы рассмотрим все аспекты данного заболевания, симптоматику и современные методы лечения.
Подробное описание процедуры
Наиболее частый вопрос по специфике проведения данной процедуры – больно ли это? Именно этот фактор заставляет многих людей до последнего момента откладывать посещение стоматолога.
Современное оборудование и инновационные методики сводят неприятные ощущения от чистки каналов зуба к минимуму, а все основные мероприятия проводятся с обезболиваем.
Стандартный алгоритм процедуры состоит из нескольких этапов.
Осмотр стоматологом
Данный шаг имеет очень важное значение в успешности проведенного лечения, поскольку наличие пустот или, напротив, избыточное наложение пломбировочного материла, чревато серьезными осложнениями.
Все корневые каналы органа скрыты от пульпарной камеры узким проходом, который визуально похож на небольшую щель. Найти эти устья, а так же правильно определить их количество – основная задача доктора во время осмотра зуба, подлежащего пломбированию.
Рентген
Рентгеновское исследование пораженного патологией органа, требование обязательное, поскольку каналы характеризуются различными размерами, могут быть прямыми, а могут ветвистыми. Да и направление их роста в каждом конкретном случае различно.
Фотографический снимок, полученный в результате рентгеновского облучения, позволяет стоматологу видеть реальную ситуацию и определиться, как наиболее качественно провести манипуляцию. Да и процедура эта абсолютно безопасная.
Анестезия
Если ситуация не сопряжена с отяжеляющими факторами, обезболивание проводится местно, путем введения анестезирующей инъекции.
В зависимости от компонентов препарата, эффект наступает спустя 7–15 минут. Если клиническая картина требует проведения дополнительных хирургических манипуляций, пациенту может быть применен общий наркоз, перед которым у него берется проба на индивидуальную непереносимость.
Анестезия не только устраняет боль, но и повышает психологическое состояние больного во время проведения процедуры.
Изоляция
Пораженный орган изолируется путем применения специального резинового приспособления. Это необходимая мера, которая препятствует попаданию дезинфицирующего состава внутрь ротовой полости – средство слишком агрессивно и может спровоцировать ожог слизистой ткани.
Помимо этого, такая накладка предупреждает проникновение слюнной жидкости в полость подготовленных к пломбированию каналов, поскольку под действием анестезирующих препаратов слюнной секрет вырабатывается в избыточном количестве.
Открытие доступа к каналам
Чтобы получить доступ к каналам, доктор рассверливает орган. Если позволяет ситуация, это делается непосредственно в зоне кариесного поражения. Манипуляцию делают предельно осторожно, с применением специальных инструментов. Специалист сперва препарирует полость зуба, а потом снимает тонкий слой в зоне пульповой камеры.
Не знаете, что делать если начал крошиться зуб? Мы подскажем, что нужно предпринять в первую очередь. Из этой статьи вы узнаете, заразен ли кандидозный стоматит у взрослых.
Использование инструментов
Расширение каналов начинается путем применения максимально тонких приспособлений, которые достаточно прочные, и при этом гибкие. Обработка полости производится следующим образом: стоматолог постепенно ввинчивает в полость файл, увеличивая диаметр инструмента.
Так делают до тех пор, пока канал полностью не освободится от фрагментов пульпы. Доскональная их очистка – залог того, что впоследствии не возникнет никаких осложнений.
Дезинфекция – химическая чистка
После того, как механическая обработка фрагментов органа закончена, врач переходит к дезинфекции полости, поскольку минимальное количество тканей пульпы, а также патогенные микроорганизмы все равно остаются. Их вымывают специальным химическим средством, который пропускают через зубную полость и промывают каналы. Раствор нейтрализует оставшиеся мягкие ткани.
Во многих клиниках такая процедура проводится с применением ультразвукового оборудования. Колебания волн доставляют состав в самые отдаленные участки каналов.
Пломбирование
Перед тем, как приступить к завершающей стадии процедуры – пломбированию каналов, их следует тщательно просушить. Чтобы компонент, которым заполнится полость, прочно схватился, внутренняя ее поверхность должна быть абсолютно сухой.
К современным материалам, применяемым в качестве пломбировочного средства, предъявляются строгие требования. Это должны быть качественные гипоаллергены, долговечные и надежные, с высоким коэффициентом прочности.
Кроме того, пломба должна выдерживать температурные перепады, не накапливать рентгеновские лучи, а пропускать их в глубинные слои твердых тканей органа. Она должна быть устойчива к негативному воздействию агрессивных соединений и кислот, содержащихся в продуктах и средствах по уходу за ротовой полостью.
В следующем видео показано, как выполняется пломбирование каналов:
Повторный рентген
Делается по завершении всех манипуляций для того, чтобы стоматолог смог удостовериться, что все проведено качественно, полости заполнены, а в каналах не осталось фрагментов медицинского инструментария, что иногда случается.
По его результатам зубная полость закрывается и ставится постоянная пломба. Какой она будет, зависит от мнения специалиста, предпочтений пациента и возможностей клиники.
Знаете ли вы как лечить флюс антибиотиками и насколько эффективны эти средства? Здесь: https://dentist-pro.ru/lechenie/desny/gingivit/kak-pravilno-i-chem-vospalenie.html — мы расскажем, как избавиться от воспаления десны вокруг зуба.
Щелкает челюсть при открытии рта? Здесь перечислены возможные причины этого явления.
Что это такое?
Дакриоцистит – это инфекционно-воспалительное заболевание, которое характеризуется поражением слёзного мешка глаза. Как правило, это заболевание чаще всего наблюдается у людей в возрасте 30-60 лет. У женщин это заболевание проявляется чаще в связи с более узким анатомическим строением носослезных каналов.
Как правило, у взрослых поражение при дакриоцистите всегда одностороннее.
Заболевание возникает вследствие закупорки слезно-носового канала. В результате слёзная жидкость скапливается в слёзном мешке и не может проникнуть наружу. Из-за нарушения оттока слёзной жидкости происходит активное размножение микроорганизмов, что приводит к воспалению и образованию слизисто-гнойного отделяемого.
Проявление дакриоцистита у взрослых
У взрослых дакриоцистит возникает вследствие сужения и закрытия носослезного канала. Из-за сужения каналов нарушается циркуляция жидкости. В результате этого происходит застой слёзного секрета, в котором начинают активно развиваться микроорганизмы.
Отёк тканей, окружающих носослезный канал, возникает в результате воспалительных заболеваний вирусного или бактериального генеза (респираторные инфекции, хронический ринит, синусит).
Заболевание, также, могут вызвать:
- переломы костей носа и орбиты; повреждения и нарушение целостности слезных канальцев; полипы полости носа; проникновение в глаз мусора, пыли и других инородных тел.
Также, возникновению заболевания могут поспособствовать следующие факторы:
- нарушение обмена веществ; сахарный диабет; ослабление иммунной системы; аллергические реакции; взаимодействие с опасными для органов зрения химическими веществами; резкие колебания температуры.
При дакриоцистите возникают следующие клинические проявления:
- постоянное слезотечение; слизисто-гнойные выделения из глаз; гиперемия и отёк слезного мясца, конъюнктивы и полулунной складки; припухлость слёзного мешка; болезненность глаз; сужение глазной щели; повышение температуры тела; общая интоксикация организма.
Дакриоцистит может иметь острую или хроническую форму заболевания. Клинические проявления форм заболевания различаются.
При острой форме заболевания клинические симптомы проявляются наиболее ярко.
В области воспаления слёзных каналов возникает резкое покраснение кожи и болезненная припухлость. Глазные щели вследствие отёка века сильно сужаются или полностью смыкаются. Больной может испытывать боль в области глаз, озноб, лихорадку, головную боль.
Запущенная стадия дакриоцистита
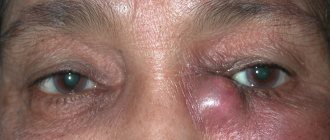
Хроническая форма заболевания характеризуется постоянным слезотечением и припухлостью в области слезного мешка. При надавливании на эту область из слезных каналов выделяется слизисто-гнойный экссудат. В области слёзного мешка формируется припухлое новообразование, визуально напоминающее фасоль.
По мере его развития оно становится плотно-эластичным.
Внутри полости этого новообразования скапливается гной, который при надавливании выделяется наружу. При дальнейшем развитии инфекции возможно возникновение флегмоны глазницы или свищей.
Пластика слезной точки
Пластика слезной точки — хирургическая операция, проводящаяся методом иссечения внутреннего края слезной точки и пластики века с целью ликвидации патологий слезоотводящего пути глаза ввиду врожденных аномалий развития или полученных травм.
Содержание статьи:
- Ход пластики слезной точки
Существует ряд патологий слезной точки глаза, которые требуют хирургической коррекции этой области. К их числу относятся:
- отсутствие слезной точки;
- недоразвитость слезной точки;
- сужение слезной точки;
- дислокация слезной точки;
- синдром сухого глаза;
- патология слезоотводящих путей в результате частого поражения конъюнктивы инфекционными заболеваниями.
Вышеназванные патологии могут носить как врожденный, так и приобретенный характер.
Отсутствие слезной точки определяется термином «аплазия», недоразвитость — «гипоплазия», сужение — «стеноз». Поражены могут быть как слезные точки каждого глаза, так и одного. В этом случае пациент страдает постоянным слезотечением и скоплением слезной жидкости в уголке глаза. Однако при нормальном состоянии второй слезной точки и оптимальном ее функционировании проблемы, связанные с патологиями первой слезной точки, могут не проявляться, а значит, операция не будет носить срочного характера.
Выворот слезной точки также является показанием к проведению хирургического вмешательства. Именно эта патология является наиболее распространенной в числе приобретенных, реже встречается в качестве врожденного отклонения. Нормальным можно назвать состояние слезной точки, когда она обращена к глазному яблоку и скрыта нижним веком. При вывороте она заметна даже без оттягивания нижнего века. Дискомфорт в этом случае обусловлен постоянным слезотечением. Как и прочие, эта аномалия может быть исправлена только хирургическим методом.
Стоит отметить, что пластика слезной точки может быть проведена только после окончания формирования слезовыводящих путей, носослезного канала, костей черепа, носовых хрящей. Как правило, провести эту операцию становится возможным уже по достижении пациентом 14-летнего возраста. Индивидуальные случаи определяются специалистом.
Пластика слезной точки глаза относится к числу операций высокой сложности.
Первоначально стоит рассмотреть строение слезоотводящих путей глаза. Их составляют слезные канальцы, слезный мешок и носослезный проток. Слезы выводятся в полость носа с помощью носослезного канала, в который переходит слезный мешок в своей нижней части. Различные патологии слезной точки требуют своего алгоритма выполнения операции. Например, при недоразвитии слезной точки (атрезии) пленка, прикрывающая ее, прокалывается или рассекается крестообразно. Таким образом, специалист восстанавливает проходимость, далее в течение двух дней должно быть произведено бужирование точки.
При аплазии точку необходимо сформировать, а затем подсоединить к слезным канальцам.
Стеноз слезной точки часто сопровождается воспалениями в этой области, причем, носящими хронический характер. Поскольку в этом случае операция значительно осложняется, первоначально требуется лечение — промывание носослезного канала. При невозможности этого выполняется интубация специализированной трубочкой, а затем уже может быть проведена сама операция.
В случае синдрома сухого глаза хирургического вмешательства можно избежать: первоначально проблему принято ликвидировать консервативным лечением, а в случае недостижения необходимого результата специалист вынужден произвести оперативное вмешательство.
Дислокация слезной точки корректируется несколькими методами. Операции Фазакаса при дислокации нижней слезной точки предлагают акцентировать внимание на иссечение слезного сосочка различными методами. Операции способом Немета применяются при передней и задней дислокации и предполагают введение в слезные канальцы тонкого конического зонда.
Большинство клиник пластической хирургии Москвы предлагает услугу проведения пластики слезной точки. Подробная информация о них, включающая контактные данные и прайс-лист, размещена на нашем сайте.
Диагностика
Для того, чтобы выявить заболевание больному необходимо пройти обследование у офтальмолога. Как правило, дакриоцистит достаточно легко диагностируется из-за характерных для него клинических симптомов. При обследовании врач проводит наружный осмотр и пальпацию области слезного мешка, проводит слезно-носовую пробу Веста, инстилляционную флюоресцеиновую пробу, рентгенографию слезоотводящих путей.
В первую очередь, офтальмолог выслушивает жалобы пациента и осуществляет наружный осмотр области слезного мешка. При пальпации этой области должен выделяться гнойный секрет из слезных канальцев.
Наиболее часто проводят слезно-носовую пробу Веста.
Она является одной из самых распространенных диагностических методик. Во время проведения этой процедуры в конъюнктивальный мешок закапывают раствор колларгола или протаргола. Эти окрашивающие вещества применяют для определения проходимости слёзного канала. В пазуху носа вводится тампон из ваты или турунда. Следы окрашивающего вещества должны появиться на тампоне не позднее, чем через 5 минут. Задержка поступления вещества в носовую полость или его отсутствие говорит о нарушении проходимости слезно-носового протока.
Степень проходимости всей слезоотводящей системы, а также, уровень и локализацию участков облитерации определяют с помощью контрастной рентгенографии. Во время данного диагностического метода используется раствор йодолипола.
Если требуется выявить микробных возбудителей дакриоцистита, осуществляется бактериологический посев.
Для уточнения диагностики больному необходимо дополнительно пройти обследование у отоларинголога. Как правило, отоларинголог при дакриоцистите осуществляет риноскопию. Возможно, больному понадобится, также, проконсультироваться у стоматолога, травматолога, невролога или нейрохирурга.
Как правило, если дакриоцистит без осложнений – прогноз выздоровления благоприятный. Лечение дакриоцистита, в первую очередь, зависит от формы заболевания и от причин его возникновения.
Процесс лечения дакриоцистита в целом делится на две части:
- восстановление проходимости слезно-носового канала; противовоспалительная терапия.
При лечении дакриоцистита у взрослых проводится бужирование и промывание слёзно-носового канала дезинфицирующими растворами, применение антибактериальных капель и мазей.
Бужирование – это наиболее распространенный, щадящий метод восстановления проходимости слезно-носового канала. Во время этой процедуры осуществляется физическое устранение засора слезно-носового канала при помощи специального жесткого зонда (бужа).
Изначально пациентам, страдающим дакриоциститом, назначают усиленное антибактериальное лечение, чтобы избежать инфекционных осложнений. Это необходимо потому, что при дакриоцистите существует вероятность появления гнойной формы энцефалита или абсцесса мозга.
Дакриоцистит в пожилом возрасте
Острая форма заболевания лечится в стационарных условиях. Как правило, в этом случае назначают внутримышечные инъекции Бензилпенициллина натриевой соли
(3-4 раза в сутки) или пероральный прием
Тетрациклина
(4 раза в сутки),
Сульфадимезина
(4 раза в сутки).
Если сформировался абсцесс слезного мешка, его вскрывают через кожу. Перед вскрытием абсцесса проводится системная витаминотерапия и УВЧ-терапия. После вскрытия рану дренируют и промывают антисептическими растворами Фурацилина, диоксидина, перекиси водорода
. Для предотвращения дальнейшего развития инфекции в полость конъюнктивы закапывают антибактериальные капли (
Левомицетин, мирамистин, сульфацил-натрия, гентамицин
) и антибактериальные мази (
Эритромициновую, тетрациклиновую, флоксал
).
Кроме локального лечения проводят системную антибактериальную терапию препаратами широкого спектра действия. Для этого применяют цефалоспорины, аминогликозиды, пенициллины.
При запущенных формах дакриоцистита, когда уже стандартное медикаментозное лечение неэффективно, проводится Дакриоцистопластика
или .
Эндоскопическая дакриоцисториностомия
Эндоскопическая дакриоцисториностомия
– это хирургическое вмешательство, которое применяется для лечения дакриоцистита у взрослых. Для проведения операции применяется специальное современное малоинвазивное оборудование. Дакриоцисториностомию можно проводить только пациентам, у которых отсутствует аллергическая реакция на анестезиологические препараты. Во время операции в слезный проток вводится специальная гибкая трубка – эндоскоп с микроскопической камерой. С помощью эндоскопа производится разрез в закупоренном слезном канале. Реабилитационный период после операции – 6-8 дней. Во избежание воспаления роговицы назначает курс антибиотиков. Преимущество этой операции в том, что она не оставляет видимых кожных рубцов на лице и повреждения слезных канальцев.
Баллонная дакриоцитопластика
В большинстве случаев используют баллонную дакриоцистопластику.
Это безопасная операция, которую можно проводить даже детям от 1 года. При проведении операции в слёзно-носовой канал через угол глаза вводят специальный тонкий проводник, который оснащен микроскопическим расширяющим баллоном, наполненным жидкостью. В закупоренном месте слезно-носового канала баллон с помощью давления расширяет и раскрывает проток и затем вынимается из канала. Процедура проводится под местным наркозом. После проведения операции назначается курс антибиотиков и применение глазных капель во избежание развития инфекции.
Осложнения
Дакриоцистит – довольно опасное заболевание, так как при отсутствии лечения может спровоцировать появление различных осложнений.
Особенно опасна хроническая форма заболевания.
В этом случае возможно инфицирование других оболочек глаза. Возникает вероятность развития сопутствующих заболеваний —
Блефарита, конъюнктивита, кератита
. При дальнейшем развитии хронического дакриоцистита поражается роговица и образуется гнойная язва. В результате возникновения язвы роговицы впоследствии может развиться бельмо, которое может стать не только косметическим дефектом, но и снизить качество зрения.
Дальнейшее развитие язвы может, также, привести к возникновению эндофтальмита, которое характеризуется воспалением внутренних структур глаза.
Существенным осложнением может стать развитие опасных для жизни заболеваний, которые могут привести больного к инвалидизации или к летальному исходу:
- сепсис; флегмона орбиты; тромбофлебит орбитальных вен; тромбоз кавернозного синуса; воспаление мозговых оболочек и ткани мозга.
Пластика века и слезного канала
Автор: Ербол Здравствуйте. Дело в том, что мне 3 месяца назад (17.09.2017) нанесли травму средней степени тяжести. А именно разрыв нижнего глазного века и слёзного канала в левом глазу. В рамках экстренной помощи в больнице в течение 2-х часов мне была проведена операция по восстановлению целостности разорванного нижнего слёзного канала и пластического восстановления порванного нижнего века левого глаза. Разрыв века шел от угла глаза (близ карункулы) и по дуге шел вниз. Длина разрыва составила примерно 1 см. Также в ходе операции была наложена малая кольцевая лигатура для восстановления функции слёзного канала. Лигатура представляла собой тонкую двойную нить из какого-то синтетического материала (возможно капрон). Лигатура проходила в нижнюю слёзную точку и выходила из верхней слезной точки. Швы на веке сняли через 11 дней после операции (28.09.2017). В больнице мне сказали, что восстановительный период 2 месяца и после указанного срока – снятие кольцевой лигатуры с глаза. Через 50 дней после операции (06.11.2017) офтальмохирург снял лигатуру и назначил капать антибиотики. В тот же день, когда сняли лигатуру хирург попытался сделать промывание слёзного канала. Но к сожалению, выяснилось, что функция слёзного канала не восстановлена. На тот момент, когда уже прошло 68 дней после операции, офтальмолог снова попытался сделать промывание, но результат тот же самый. При промывании слёзного канала через нижнюю слёзную точку жидкость для промывания не проходит в носоглотку и выходит обратно из этой же слезной точки. При введении же жидкости через верхнюю слёзную точку (верхний слезный канал не был поврежден) жидкость проходит в носоглотку нормально.
В заключении офтальмолога Молокотина Е.М. сказано: «Снята лигатура со слёзных каналов. Носослёзный канал промыт. Через верхнюю слезную точку жидкость проходит. Через нижнюю нет.
Также было проведено рентген-обследование слёзных канальцев с контрастом. Получена следующая оценка: «При введении через верхний слезный канал контраст проходит в носоглотку. При введении через нижний слезный канал контраст частично проходит в носоглотку, но задерживается в соустье слезных каналов.»
Таким образом при промывании офтальмохирургом слезных каналов жидкость не проходит через нижнюю слёзную точку и выходит обратно. Однако по данным рентген-обследования почему-то следует, что контраст проходит, но задерживается в соустье. Поскольку контраст вводился не только через нижнюю слезную точку, но и через верхнюю (а в таком случае он проходит нормально), то возможно контраст, прошедший в носоглотку из верхней точки, спутал рентгенолога и он провел неверную оценку.
Думаю, стоит также заметить, что после травмы и операции и по сей день у меня в глазу каждый день появляются светло-жёлтые густые слизистые выделения в небольшом количестве. Объемом примерно в спичечную головку. Эти выделения скапливаются в углу глаза около карункулы. Я их убираю ватной палочкой.
У меня вопрос. Что можно сделать в связи с непроходимостью и как можно восстановить функцию нижнего слёзоотводящего канала. Какая наиболее оптимальная хирургическая операция с наименьшей вероятностью рецидива положена в таком случае для решения проблемы непроходимости? Так же не хотелось бы подвергать риску оставшийся работающий верхний слёзоотводящий канал.
Спасибо.
Отвечает: врач-офтальмолог Московской Глазной Клиники
Здравствуйте, Ербол! На Ваш вопрос ответ уже был дан ранее. Данное состояние подлежит осмотру пластического офтальмохирурга.
Запишитесь на прием к врачу офтальмологу
Заполните форму и получите скидку 15 % на диагностику!