КакиеБолезни > Офтальмология > Глаукома > Как делают современные операции при глаукоме
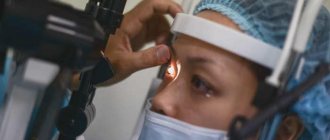
Лазерная операция при глаукоме проводится в случаях, когда консервативная терапия становится неэффективной, повышается риск необратимой потери зрения из-за частых приступов заболевания. Показания к хирургическому вмешательству определяет врач-офтальмолог после комплексного обследования органа зрения.
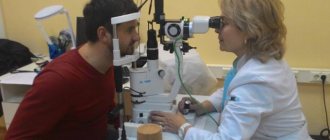
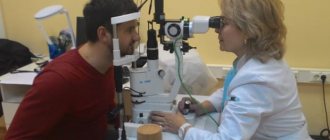
Операции при глаукоме
О заболевании
Глаукоматозный процесс развивается в результате нарушения функции дренажной системы одного или обоих глаз, что приводит к постепенному повышению внутриглазного давления за счет скопления жидкости в передней камере. Причинами патологических изменений являются анатомические особенности строения хрусталика и радужной оболочки, перенесенные инфекции, дистрофические процессы склеры. Заболевание передается по наследству, согласно статистическим данным эпидемиологических исследований, дебют глаукомы возникает в возрасте старше 40 лет, преимущественно у женщин.
Что следует знать об остроугольной глаукоме Рекомендации по профилактики приступов глаукомы направлены на коррекцию причин, провоцирующих обострение, раннее начало специфической медикаментозной терапии. Лекарства направлены на поддержание баланса между продукцией внутриглазной жидкости и нормализацией ее оттока из передней камеры глаза. Если вылечить заболевание становится невозможно из-за неуклонного прогрессирования, врач назначает лазерное лечение глаукомы. Такой подход обусловлен высоким риском полной потери зрения, необратимой инвалидизации пациента.
Восстановление зрения после операции
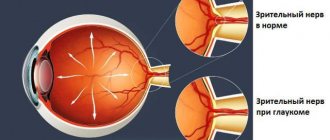
Падение остроты глаз при глаукоме происходит в результате отмирания светочувствительных рецепторов сетчатой оболочки и нервных волокон оптического нерва. Поэтому целью любой терапии является сохранить имеющийся показатель рефракции, который выявлен у больного на момент начала лечения.
Восстановить утраченное зрение операция не сможет. Поэтому не стоит удивляться тому, что после вмешательства глаз ничего не видит. В ситуациях, когда выявлена комбинированная аномалия, например, глаукома вместе с катарактой, то добиться повышения остроты ока, можно лишь при адекватной терапии обоих недугов.
О лазерных методах лечения глаукомы
Лечение глаукомы без операции стало возможным благодаря современным достижениями и инновационным прорывам в офтальмологии. Хирургическое вмешательство отличается наличием неблагоприятных последствий, что обусловлено механическим повреждением мягких тканей глаза при наложении искусственного дренажа. Отличием лазерных методов лечения глаукомы является короткий послеоперационный период, полное устранение неприятных симптомов и предупреждение прогрессирования болезни. Главным преимуществом лазерной операции на глаукоме – это отсутствие риска нарастания рубцовых изменений склеральной оболочки, вторично приводящей к повышению внутриглазного давления. В настоящее время операция направлена на использование лазеров:
- аргоновых;
- неодимовых ИАГ-лазеров;
- полупроводниковых (диодных).
Восстановление нормального давления достигается путем создания искусственного отверстия или клапана, способствующего оттоку жидкости. Наложение рубцов методом коагуляции обеспечивает контроль над разрастанием соединительной фиброзной ткани в период реабилитации. Использование народных средств лечения в реабилитационном периоде на фоне профилактической медикаментозной терапии ускоряет процесс восстановления за короткие сроки. В отличие от хирургического иссечения угла передней камеры, если пациент проходит лечение глаукомы лазером, минимален риск развития осложнений и не требуется удалять швы, рубцовую ткань.
Цены и отзывы пациентов с тяжелой формой заболевания после операции при глаукоме отмечают короткий послеоперационный период, быстрое устранение неприятных симптомов при одновременном использовании лекарственных препаратов и народных средств лечения. Глаукома после операции лазером становится менее выраженной в течение первого года, вплоть до полного устранения симптомов. Такой результат позволяет снизить риск развития осложнений, предотвратить кровоизлияния в сетчатку и атрофию диска зрительного нерва, что является типичным последствием в 83% случаях тяжелого течения глаукомы.
Лазерная транссклеральная циклофотокоагуляция
Циклофотокоагуляция, также называемая специалистами циклотерапией или циклоиссечением, является широко применяемым методом лечения сложных заболеваний глаз. Метод назначается в случае незрячего глаза, с постоянным болевым синдромом и при конечной терминальной стадии глаукомы.
Транссклеральную циклофотокоагуляцию считают последним аргументом офтальмолога в случае, если иные методики борьбы с заболеванием не приносят должного эффекта, а использовать необходимые группы препаратов не представляется возможным и речь идет о сохранности глаза.
Суть метода транссклеральной циклофотокоагуляции
Главной задачей процедуры циклофотокоагуляции является снижение объема жидкости, находящейся в глазной полости. Достигается это хирургическим путем, с частичным разрушением производящего влагу цилиарного тела. В недалеком прошлом, когда офтальмологические лазеры были только мечтой специализированных клиник, воздействие на цилиарное тело пытались проводить методом электродиатермии (электролечение) либо сеансами криотерапии. Правда, подобные попытки имели слабый терапевтический эффект и не позволяли контролировать объем искусственно разрушаемой ткани. Зачастую, такие деструктивные воздействия вышеназванных процедур приводили к нежелательным последствиям, когда нормальная жизнедеятельность глаза ставилась под угрозу из-за утраты необходимого количества влаги.
В отличие от прежних вариантов, транссклеральная циклофотокоагуляция является во много раз более точным малоинвазивным методом. При этом, ее проведение обходится практически без осложнений — разрушения и инфицирования подвергшихся операции тканей.
Такие положительные стороны процедуры циклофотокоагуляции являются причиной, по которой ее назначают пациентам с высоким уровнем ВГД. Ведь у этой категории больных часто отмечаются сильный болевой синдром, приводящий к повреждению зрительного нерва и полной утрате зрительных функций.
Виды и типы циклофотокоагуляции
Современная офтальмология может предложить целый ряд методов, которые дают возможность наладить выработку требуемого объема внутриглазной жидкости. При этом, процедуру циклодеструкции принято подразделять на отдельные методы:
- Циклокриотерапию, способ воздействия жидким азотом, применяемый достаточно редко;
- Контактную трансклеральную циклофотокоагуляцию, когда для воздействия используют полупроводниковый G-зонд контактного лазерного;
- Бесконтактную транссклеральную циклофотокоагуляцию, в которой применяется неодимовый АИГ-лазер;
- Эндоскопическую циклофотокоагуляцию.
Вариант эндоскопической циклодеструкции, или эндоциклофотокация, нередко оказывается более предпочтительной в сравнении с прочими методами. Ее можно выполнять, как самостоятельную процедуру или совмещать с хирургическим лечением катаракты. Процедура подразумевает введения в глаз специального щупа, снабженного микролазером с источником света. Перемещая щуп вокруг радужки, хирург-офтальмолог оценивает состояние цилиарного тела. Затем следует воздействие лазером, после которого, жидкость вырабатывается лишь сохранившейся частью клеток цилиарного тела. Для выполнения операции применяется, как диодный, так и неодимовый лазеры.
Показания и противопоказания циклофотокоагуляции
Показанием к проведению операции транссклеральной циклофотокоагуляции служат следующие заболевания и состояния глаз:
- Терминальная стадия любого вида открытоугольной глаукомы (неоваскулярной, травматической, первичной и вторичной).
- Последствия неудачной кератопластики.
- Болящий незрячий глаз.
Противопоказаниями к проведению процедуры называют выраженные проявления увеита, злокачественные новообразования в области дистального отдела глаза, нормальную остроту зрения.
Осложнения транссклеральной циклофотокоагуляции
Наиболее серьезными осложнениями транссклеральной циклофотокоагуляции специалисты называют послеоперационную стойкую гипотонию, которая отмечается в каждом десятом случае, и возникающую значительно реже офтальмию. Среди неприятных последствий операции стоит выделить болевой синдром, который может сохраняться на протяжении нескольких суток после вмешательства. Как правило, назначение препаратов-анальгетиков с этой проблемой успешно справляется.
Несмотря на перечисленные выше негативные последствия транссклеральной циклофотокоагуляции, в большинстве случаев вмешательства (75%) удается достичь стойкого положительного эффекта.
Поистине волшебным, не имеющим себе равных, методом спасения зрения делают циклофотокоагуляцию только опыт и высокая квалификация хирурга-офтальмолога. Именно об этом стоит помнить, выбирая клинику для проведения данной процедуры.
ВАС МОЖЕТ ЗАИНТЕРЕСОВАТЬ: Когда же будут капли скулачёва от глаукомы и катаракты Рецепты для лечения глаукомы и катаракты Глаукома и послеоперационные осложнения
Показания к операции
Лазерное лечение проводится при легких, среднетяжелых и тяжелых формах глаукомы. Раннее начало хирургического лечения благоприятно влияет на общий прогноз заболевания, быстро устраняет симптомы и снижает риск полной потери зрения. Лазерное иссечение трабекулярной ткани при легком течении болезни с редкими приступами предупреждает развитие глаукомы во втором глазу, что происходит в 39% случаях. Показаниями к проведению операции являются:
- открытоугольная и закрытоугольная форма глаукомы I и II стадии;
- отсутствие эффекта от медикаментозной терапии;
- побочные явления от лекарственного лечения;
- прогрессирование патологических изменений на фоне терапии;
- нерегулярное применение капель, таблеток, гелей;
- профилактика поражения второго глаза.
Скрытое течение глаукомы неблагоприятного для пациента из-за неуклонного поражения дренажной системы глаза, приводящего к скачкообразному повышению внутриглазного давления. Нарушение трофики и кровоснабжения мягких тканей глаза приводит к необратимым органическим патологиям, выпадению полей зрения, потере светочувствительности или к полной слепоте. Развитие острых побочных явлений, снижающих эффективность проводимой терапии, является абсолютным показанием к раннему проведению лазерного лечения. Операция полностью безболезненна, восстановление глаз проходит сразу после искусственного снижения давления и нормализации оттока жидкости.
Низкая эффективность антиглаукоматозных препаратов проявляется в коротком лечебном эффекте, частой инстилляции капель, что значительно повышает риск развития побочных явлений. Постоянные скачки внутриглазного давления приводят к поражению эндотелиальной ткани роговицы и конъюнктивы, снижению прозрачности хрусталика и кровоизлияниями в радужной оболочке. Опасным состоянием является отслойка сетчатки, атрофия или разрывы микрокапилляров в области диска зрительного нерва. Первые диагностические признаки подобных осложнений глаукомы требуют экстренного начала лечения в условиях стационара.
Виды заболевания и их причины возникновения
Глаукома бывает:
- Врожденная;
- Ювенильная;
- Взрослая первичная и вторичная.
Заболевание матери во время беременности одной из инфекционных болезней;
- Авитаминоз;
- Отравления;
- Ионизирующая радиация
- Родовые травмы.
Признаки ювенильной глаукомы проявляются до 35-летнего возраста.
Первичная глаукома у взрослых связана с возрастными внутриглазными изменениями.
Заболевание вторичной глаукомой происходит на фоне развития других болезней (глазных или общих): наличие близорукости, заболеваний сосудистой системы и щитовидной железы, сахарного диабета.
При совокупном влиянии нескольких факторов риск развития глаукомы увеличивается.
Виды операции при глаукоме
Технику операции при глаукоме определяет вид лазерного лечения, наиболее подходящий для каждого конкретного пациента. Выбор метода проводит лечащий врач на основании данных анамнеза, клинической картины заболевания, наличия осложнений. Результаты диагностического обследования определяют тактику врача хирурга, область наложения искусственного отверстия и, при наличии показаний, зону иссечения ткани. Консультация врача терапевта требуется для выявления наличия противопоказаний к операции, таких как нарушения работы сердечно-сосудистой системы или почек.
Современное лечение глаукомы направлено на применение лазер-коагуляторов, создающих отверстия в зоне трабекулярной ткани с имитацией процесса физиологической атрофии и рубцевания и лазер-деструкторов. Последние создают микроразрывы ткани посредством точечной ударной волны, это устраняет потребность в повторных операциях за счет атравматичного воздействия. Виды использования лазера при лечении глаукомы:
- трабекулопластика;
- иридэктомия;
- иридотомия.
О том, какую тактику выбрать решает врач-хирург после рекомендаций офтальмолога и данных лабораторных исследований. При легком течении глаукомы, когда обострения возникают относительно редко, применяют более щадящие виды оперативного лечения. При среднетяжелом и тяжелом течении нередко развиваются ситуации, когда нельзя медлить, так как это может привести к необратимой потере зрения одного или обоих глаз. От вида техники зависит стоимость лазерной операции, трабекулопластику проводят в клиниках Украины и России, в таких городах, как Москва, Уфа, Санкт-Петербург.
Наличие противопоказаний влияет на то, какая техника лазерной терапии будет использована. Местная анестезия вместо общего наркоза легче переносится пациентами старшего возраста, во время операции на каждом этапе вводится обезболивающие препараты. Широкая лазерная терапия применяется при острых частых приступах, развивающихся за последний месяц наблюдения, особенно, если пациент теряет остроту зрения и ему постоянно больно при сокращении глазодвигательных мышц. Срочное хирургическое лечение проводится для снижения риска осложнений, нормализации внутриглазного давления.
Цена операции, получение услуги по полису ОМС
Стоимость хирургического вмешательства зависит от его разновидности, сложности, места проведения и уровня лечащего врача. Лазерная операция в среднем обходится от восьми тысяч рублей и выше. Ценники на хирургические методики начинаются от 20 000.
Граждане России имеют право на бесплатную операцию по полису Обязательного медицинского страхования. Провести вмешательство можно в бюджетных или частных клиниках. В этом случае помощь больному оказывается в порядке очереди, т.е. по квоте.
Трабекулопластика
Важными отличиями в том, как делают операцию с полным хирургическим доступом и лазерную трабекулопластику, заключаются в возможности амбулаторном выполнения в кабинете офтальмолога, отсутствие послеоперационного периода и осложнений. Симптомы глаукомы полностью устраняются в момент наложения искусственного клапана, что обусловлено быстрым восстановлением оттока внутриглазной жидкости через образованное отверстие в радужной оболочке. Клапан не несет эстетических дефектов, располагается под верхним веком.
Во время трабекулопластики операцию выполняют высокоэнергетическим лазерным лучом, наносящим на область сети трабекул от 40 до 60 микроскопических точечных ожогов. Сеть трабекул – это участок дренажной системы глаза, обеспечивающая физиологический отток внутриглазной жидкости из передней камеры. То, сколько отверстий можно нанести, определяет хирург непосредственно в момент наложения с учетом скорости снижения внутриглазного давления. Операция проводится под местной анестезией, безболезненна для пациента.
Перед нанесением отверстий врач устанавливает гониолинзу, обеспечивающую отражение лазерных лучей и защиту мягкий тканей глаза. Фотокоагуляция трабекулярной сети аргоновым лазером более эффективна, так как не требует повторного хирургического вмешательства с удалением рубцовой ткани и наложением дополнительных клапанов. Благодаря коагуляционному некрозу трабекулярной ткани, нанесение лазерных аппликаций осуществляется в один ряд, то есть линейно. Это предупреждает развитие постоперационных осложнений, закупорки отверстий патологическими образованиями и повышения внутриглазного давления.
Время, за которое оперируют пациента методом трабекулопластики, составляет не более 30 минут. После операции врач назначает курс реабилитационной терапии, включающей антибактериальные капли, препараты для снижения выработки внутриглазной жидкости, витамины и антиглаукоматозные средства. В течение месяца после лазер-терапии пациенту нельзя растирать глаза, требуется следить за чистотой рук, тканей, соприкасающихся с ресницами для того, чтобы избежать вторичное бактериальное инфицирование.
Методы циклодеструкции
Для циклодеструкции применяют несколько методик: бесконтактную транссклеральную циклофотокоагуляцию (ЦФК), циклокриотерапию, контактную трансклеральную ЦФК, транспупиллярную ЦФК и эндоскопическую циклофотокоагуляцию. Если желаемый уровень давления не был достигнут, эти вмешательства можно повторять необходимое число раз, обычно с интервалом 1 мес.
Самые популярные методы лазерной терапии
В настоящее время наибольшее количество сторонников имеет транссклеральный метод циклодеструкции. Преимуществами его являются неинвазивность и относительная простота выполнения. Среди недостатков отмечают невозможность точной количественной деструкции цилиарных отростков и повреждение окружающих тканей.
На успех лазерной ЦФК влияют длина волны, длительность лазерного импульса, общая энергия, число и локализация лазерных аппликаций, степень пигментации тканей.
Выбор наиболее выгодного сочетания длины волны и длительности импульса лазерного излучения для максимального терапевтического эффекта определяется абсорбционными характеристиками оболочек глазного яблока и особенностями биофизических механизмов взаимодействия лазерного излучения с тканями глаза.
До сих пор выбор длины волны для лазерной ЦФК основывался в большей степени на ее проницаемости через склеру, чем на эффективности влияния на ткань–мишень. Известно, что склера обладает значительной пропускающей способностью в спектральном диапазоне коротковолнового инфракрасного излучения.
Невидимое инфракрасное излучение неодимового лазера с длиной волны 1064 нм проникает через склеру с относительно низкой абсорбцией и рассеиванием, а следовательно, с минимальной потерей энергии, что может быть использовано для транссклеральной лазерной ЦФК с деструктивной целью.
Проникновение через склеру излучения полупроводникового диодного лазера (длина волны 750–850 нм) не так эффективно, как неодимового, но преимущество заключается в лучшей абсорбции излучения меланином.
Длина волны криптонового лазера (647 нм) близка к таковой, максимально поглощаемой ретинальным и пигментным цилиарным эпителием: его поглощение примерно в 2 раза эффективнее, чем при применении диодного, и в 3 раза эффективнее, чем при использовании неодимового лазера.
Степень повреждающего действия лазерного излучения при одной и той же длине волны зависит от энергии излучения лазера и длительности его воздействия на ткань. С увеличением энергии импульса отмечаются более выраженные термальные деструктивные эффекты, превышение определенного уровня энергии приводит к развитию механического взрывоподобного повреждения тканей.
В механизме взрывного действия импульсного лазера главную роль играют объемное расширение тканей и внутреннее парообразование в облученном участке, так как мгновенно выделившееся тепло не успевает распространиться за его пределы.
Наиболее выраженные тепловые эффекты наблюдаются в зоне, расположенной рядом с пигментным цилиарным эпителием, гранулы меланина которого поглощают максимальное количество лазерной энергии и затем излучают ее в форме тепла в окружающие ткани, где температура достигает примерно 200°С.
Выявлена обратная зависимость между взрывной дезинтеграцией тканей и длительностью лазерного воздействия для данного уровня энергии. Использование коротких лазерных импульсов уменьшает возможность теплоотвода, в результате процесс поглощения излучения приближается к взрывному с усилением гидродинамических эффектов.
Увеличение длительности импульса при одновременном сохранении постоянной общей энергии приводит к некоторому снижению механического повреждения ткани и воспалительной реакции, а также к усилению термальной коагуляции цилиарных отростков. Большинство исследователей сходятся во мнении, что предпочтительными являются время 0,5–0,7 с и энергия воздействия от 4,9 до 6,3 Дж.
При неконтактном способе лазерное излучение доставляется через щелевую лампу, причем обычно требуются достаточно большие уровни энергии. Поскольку свет лазера частично отражается на границе воздух–ткань, обратное рассеивание может достигать 40% общей энергии.
При контактной методике можно значительно уменьшить этот феномен и снизить уровень энергии, необходимой для циклодеструктивного воздействия. Контактная ЦФК осуществляется путем доставки лазерной энергии через волоконный световод – кварцевое моноволокно.
Основными преимуществами такого способа являются более точная доставка лазерной энергии к ткани–мишени, удобство при непроизвольных движениях глаз больного, использование в 10 раз меньшего уровня лазерной энергии. Контактная методика повышает проницаемость склеры до 70%.
Выраженность реакции цилиарного тела на лазерное воздействие во многом зависит от конструкции наконечника, его ориентации по отношению к склере и степени давления на нее. Вместе с тем контактная методика может вызывать повреждение склеры.
Одна из причин этого – загрязнение наконечника тканевыми отложениями, в результате чего температура на его торце повышается до 500°С, что может привести к перфорации склеры.
Существенное значение имеет также поддержание влажности склеры. Жидкость действует как важный оптический сцепляющий агент между наконечником и склерой, без нее часть лазерного пучка диффузно отражается от стромы склеры к поверхности склера–наконечник, снова направляется в толщу фиброзной капсулы глаза и может вызвать ее тепловое повреждение.
Помимо контактного и неконтактного, предложен также контактно–компрессионный метод доставки лазерной энергии, который обеспечивает наиболее эффективную ее передачу. Установлено, что давление на склеру повышает ее прозрачность в результате феномена Kahn (1922).
Эффект просветления живых биоструктур в условиях их локального сжатия обнаружен также Г.С. Аскарьяном. При давлении на склеру изменяются ее оптико–физические характеристики, что приводит к существенному повышению прозрачности склеры за счет вытеснения межтканевой жидкости из зоны действия сдавливающей силы, деформации волокон и изменения пространственного их распределения.
Причем по мере роста локального давления степень просветления (прямое оптическое пропускание склеры) растет, достигая насыщения. Следует принять во внимание и другие феномены, такие как компрессия цилиарного тела в результате вдавления, гемостаз, анемия и другие связанные с давлением эффекты, приводящие к повышению абсорбции лазерной энергии цилиарным телом.
В литературе активно дискутируется вопрос о месте нанесения лазерных аппликаций. F. Fankhauseretal. рекомендовали фокусировать луч в 0,5–1 мм от лимба, J. Kalenak – в 1,2 мм. Большинство исследователей придерживаются мнения, что оптимальным является расстояние 1,5 мм от лимба.
Доктор Хамптон предлагал наносить лазерные аппликации на разном расстоянии от лимба в вертикальном и горизонтальном меридианах: в 1,5 мм в верхнем и нижнем и в 1,0 мм в назальном и темпоральном меридианах. Расположение луча в 2 мм и 3–5 мм от лимба вызывает повреждение.
Доктор Шуберт не выявил зависимости гипотензивного эффекта от локализации лазерных аппликаций, предположив, что снижение ВГД может быть результатом не анатомической циклодеструкции, а действия медиаторов.
Отмечен так называемый пигментный эффект, когда более пигментированные глаза лучше поддавались лечению. Обычно лучший гипотензивный эффект лазерной ЦФК наблюдался у пожилых больных и при умеренном повышении ВГД.
Количество аппликаций варьирует от 16 до 40 на 360°, исключая меридианы 3 и 9 часов, чтобы избежать повреждения задних длинных цилиарных артерий. Специалисты предложили наносить лазеркоагуляты в два этапа: сначала на 180° окружности лимба, а через неделю на остальные 180°, что, по их мнению, уменьшает вероятность субатрофии глазного яблока.
Лазерная контактная ЦФК постепенно замещает неконтактную и криотерапию, поскольку она меньше повреждает конъюнктиву и склеру, менее выражены болевая реакция и послеоперационное воспаление. Эффективность гипотензивного действия лазерной ЦФК, по данным различных авторов, колеблется от 48 до 79%.
В повторном лечении нуждаются 27–48% больных; обычно оно производится через 1 месяц после операции, но при необходимости можно и раньше.
Минусы лазерного лечения
Метод эффективен, однако сопряжен со значительным количеством осложнений, наиболее частыми из которых являются боль различной степени выраженности, подъем ВГД непосредственно во время вмешательства или сразу после него, послеоперационное воспаление, ухудшение зрения.
Из более редких осложнений отмечены самопроизвольно рассасывающаяся гифема и витреальные геморрагии, мелкая передняя камера и гипотония, отслойка сетчатки, субатрофия глазного яблока, осложненная катаракта, злокачественнная глаукома, истончение склеры и ее перфорация. В литературе описаны несколько случаев симпатической офтальмии после лазерной ЦФК.
Можно только предполагать, какие этиопатогенетические механизмы приводят к развитию этого грозного осложнения. Лазерная ЦФК в основном используется в терминальной стадии, что само по себе сопряжено с более высоким риском симпатической офтальмии. Этому могут способствовать также повторные хирургические вмешательства на слепом и болезненном глазу.
Возможно, высвобождение высокой энергии в малом пятне приводит к взрывоподобной реакции, выраженной дезинтеграции тканей и смещению увеальной ткани, что способствует активизации клеточной иммунной системы.
Эффекты лазерной ЦФК весьма вариабельны, поскольку никогда нельзя проконтролировать абсолютно все факторы: толщина и физические характеристики склеры всегда будут различные, не может быть стандартизировано и давление, вызываемое наконечником.
Поэтому для уменьшения частоты осложнений лучше работать на пороговых величинах или снизить общую энергию лазерного воздействия за счет уменьшения количества лазерных аппликаций.
Хотя вероятность осложнений при лазерной ЦФК остается, она все же значительно ниже, чем при других видах циклодеструкции. Разработка новых лазеров и методик может привести к тому, что ЦФК будет использоваться не только как метод последнего выбора.
Ультразвуковое воздействие
Несфокусированный ультразвук проходит через ткани без видимых эффектов. Однако, будучи сфокусированным, он вызывает локальное тепловое воздействие, протяженность и глубина которого контролируются изменением фокуса.
Механизм действия ультразвука связывают как с уменьшением продукции водянистой влаги из–за повреждения цилиарных отростков, так и с усилением фильтрации внутриглазной жидкости за счет увеличения ее оттока через расширенные трабекулярные пространства и истонченную склеру или опосредованно через увеосклеральный путь.
Гистологически отмечается набухание склеры с последующим ее истончением, потерей коллагена и даже некрозом, деструкция пигментного и непигментного цилиарного эпителия, возможна атрофия цилиарной мышцы.
Осложнения: непосредственно после воздействия может повышаться ВГД, отмечены снижение остроты зрения у 39% больных, увеит – у 10%, отслойка хориоидеи, истончение склеры, субатрофия глазного яблока.
Бесконтактная транссклеральная циклофотокоагуляция
Для проведения этой операции используют неодимовый АИГ-лазер. Раньше применяли полупроводниковый диодный лазер. Использовали также микролазер. Проводят ретробульбарную анестезию. Вставляют расширитель век, если не используют контактную линзу. Иногда используют контактную линзу, разработанную Брюсом Шилдсом (Bruce Shields).
Преимущества такой линзы: метки с интервалом 1 мм для более точного определения расстояния до лимба, блокировка части лазерных лучей от попадания в зрачок, а также анемизация воспалённой конъюнктивы для уменьшения поверхностного ожога.
На расстоянии от 1 до 3 мм от лимба (оптимально 1,5 мм) наносят 8-10 ожогов на протяжении 180-360°, избегая меридианов на 3 и 9 ч, чтобы не коагулировать длинные задние цилиарные артерии и не вызвать тем самым некроза передних сегментов. Используют энергию 4-8 Дж.
Лазерный пучок фокусируют на конъюнктиве, однако лазер рассеивается таким образом, что его воздействие приходится как раз на 3,6 мм ниже поверхности конъюнктивы, большая часть энергии поглощается цилиарным телом. В целом чем выше уровни используемой энергии,тем больше воспаление.
Иридэктомия
Лазерная операция иридэктомия и иридотомия направлена на создание искусственных отверстий в области периферического отдела радужной оболочки. Операция проводится при тяжелой форме глаукомы с частыми обострениями, что обусловлено полным перекрытием угла передней камеры глаза и радужно-зрачковым блоком. Это происходит за счет близкого расположения хрусталика и наружного края радужной оболочки, возникает в результате анатомических особенностей строения или травмы. Если не снимать дисфункцию дренажной системы в данном случае, нарастание внутриглазного давления происходит стремительно. Приступы закрытоугольной формы глаукомы отличаются резкой болью вплоть до потери сознания.
Операция проводится амбулаторно под местной анестезией в кабинете врача офтальмолога. После установления гониолинзы, необходимой для фокуса лазерного нанесения, в истонченном участке радужной оболочки накладывается колобома (отверстие). Отсутствует возможность лазерной коагулопластики, что может приводить к зарастанию отверстия грануляционной тканью и обострением глаукомы. Не смотря на это отличие от трабекулопластики, иридэктомия устраняет симптомы заболевания в 98% случаев тяжелого течения, согласно эпидемиологическим исследованиям.
Операция проводится под видео-контролем, где отображаются наиболее тонкие места радужной оболочки. Предпочтительнее накладывать отверстие в лакунах, так как это снижает риск нарастания пролиферирующего пигментного эпителия. При наличии тяжелых органических поражениях дренажной системы глаза, таких как дистрофически-дегенеративные изменения и обширные рубцовые разрастания, операция является неэффективной. Раннее проведение лазер-иридэктомии предупреждает развитие глаукомы во втором глазу и прогрессирования атрофических изменений сетчатки.
При разрастании рубцовой ткани, рецидивирующих приступов глакоматозного процесса, показано проведение селективной трабекулопластики. Техника отличается более высоким гипотензивным эффектом в отличие от аргон-лазерной терапии, менее выраженным реактивным синдромом. Селективная лазерная операция является эффективной у пациентов с тяжелыми формами глаукомы, необратимыми изменениями в дренажной системе одного или обоих глаз.
Лазерная циклокоагуляция
Лазерная циклокоагуляция
– это оперативное вмешательство, направленное на снижение внутриглазного давления за счет уменьшения продукции водянистой влаги. Данный метод используется в лечении рефрактерной глаукомы, болевого синдрома на терминальном этапе заболевания, длительного реактивного синдрома после хирургических вмешательств на органе зрения. Методика основывается на частичной деструкции цилиарного тела и коагуляции кровоснабжающих его сосудов. При этом трансконъюнктивально через 3-5 мм по кругу от лимба на 270-300° наносят 20-25 лазерных коагулятов. После проведения лазерной циклокоагуляции наступает стойкое снижение внутриглазного давления. В послеоперационном периоде возможно развитие инфекционных осложнений, кровоизлияние в переднюю камеру глаза, отслойка сосудистой оболочки, гипотония.
Лазерная циклокоагуляция
– это оперативное вмешательство, направленное на снижение внутриглазного давления за счет уменьшения продукции водянистой влаги. Данный метод используется в лечении рефрактерной глаукомы, болевого синдрома на терминальном этапе заболевания, длительного реактивного синдрома после хирургических вмешательств на органе зрения. Методика основывается на частичной деструкции цилиарного тела и коагуляции кровоснабжающих его сосудов. При этом трансконъюнктивально через 3-5 мм по кругу от лимба на 270-300° наносят 20-25 лазерных коагулятов. После проведения лазерной циклокоагуляции наступает стойкое снижение внутриглазного давления. В послеоперационном периоде возможно развитие инфекционных осложнений, кровоизлияние в переднюю камеру глаза, отслойка сосудистой оболочки, гипотония.
Лазерная циклокоагуляция – это малоинвазивная методика, в основе которой лежит лазерное воздействие на цилиарное тело и его отростки с целью достижения гипотензивного и анальгезирующего эффекта. Первый опыт проведения циклодеструктивного оперативного вмешательства датируется 1936 годом, когда немецкий ученый А. Вогт разработал метод пенетрирующей диатермокоагуляции цилиарного тела. Ученые Р. Смиз и М. Штейн модернизировали методику, предложив применять рубиновый и неодимовый лазер с целью лазерной циклокоагуляции. Современные модификации предполагают использование диодного и YAG-лазера.
Несмотря на длительное применение метода в офтальмологии, он по-прежнему остается актуальным, а за счет постоянного усовершенствования – и высокотехнологичным. Наряду с трабекулопластикой лазерная циклокоагуляция используется в лечении пациентов с глаукомой и является методом выбора на терминальных этапах заболевания. По сравнению с YAG-лазером доказана более высокая эффективность и безопасность диодного лазерного воздействия. Для проведения хирургического вмешательства транссклеральным или транспупиллярным путем требуется специальное оборудование и бригада квалифицированных офтальмохирургов. Эндоскопический способ лазерной циклокоагуляции также осуществляется с использованием специального оборудования.
Показания и противопоказания
Лазерная циклокоагуляция применяется в офтальмологии для снижения внутриглазного давления у пациентов с глаукомой, резистентной к другим методам лечения. Показанием к использованию данной методики являются терминальные стадии заболевания с выраженным болевым синдромом. Хирургическое вмешательство применяется для купирования длительного реактивного синдрома после проведенных операций. Лазерная циклокоагуляция – это высокоэффективный метод лечения пациентов с закрытоугольной глаукомой, вызванной органической синехиальной блокадой угла передней камеры глаза. Доказана эффективность данной техники в терапии пациентов с глаукомной оптической нейропатией. Лазерная циклокоагуляция имеет ограничения к применению у больных с высоким внутриглазным давлением, поэтому на этапе предоперационной подготовки консервативное лечение не отменяют.
Подготовка к циклокоагуляции
Перед операцией офтальмолог проводит наружный осмотр, компьютерную рефрактометрию и биомикроскопию глаза, определяет остроту зрения. В предоперационном периоде необходимо оценить состояние внутренней оболочки глазного яблока и диска зрительного нерва методом офтальмоскопии. При необходимости дополнительно осуществляется оптическая когерентная томография, ультразвуковое исследование в В-режиме и автоматизированная периметрия. Ежедневно на протяжении недели до проведения лазерной циклокоагуляции врач измеряет внутриглазное давление с использованием бесконтактной тонометрии. В период подготовки следует продолжать стандартную гипотензивную терапию, состоящую с аналогов простагландинов, b-адреноблокаторов, ингибиторов карбоангидразы.
Перед оперативным вмешательством осуществляются лабораторные исследования, включающие общий анализ крови, общий анализ мочи, электрокардиограмму, биохимическое исследование крови. Для оценки системы гемостаза необходимо определение активированного частичного тромбопластинового времени (АЧТВ) и времени свертывания по Ли-Уайту. Следующий этап подготовки пациента к лазерной циклокоагуляции – введение нестероидных противовоспалительных средств. Непосредственно перед оперативным вмешательством проводится перибульбарная или субтеноновая анестезия с использованием местных анестетиков.
Методика проведения
Лазерная циклокоагуляция может проводиться при помощи транссклерального или транспупиллярного доступов. Возможно осуществление оперативного вмешательства эндоскопическим путем. После начала действия анестетика (5-7 минут) оперирующий хирург при помощи лазера наносит по кругу у места сочленения роговой оболочки со склерой около 25 лазерных коагулятов. При этом рекомендованный способ проведения лазерной циклокоагуляции – транссклеральный или транспупиллярный. Эндоскопический доступ требует интраокулярного введения специальных зондов через фиброоптику. Физические параметры лазерного излучения зависят от типа оборудования.
При использовании диодного лазера его длина волны составляет 810 нм. Оптимальный режим работы: средняя мощность 1,0-1,3 Вт, время экспозиции 2,7-3 с. В ходе проведения лазерной циклокоагуляции врач должен следить за тем, чтобы диаметр фокального пятна не превышал 500 мкм. Субъективный способ регуляции мощности заключается в применении лазерного излучения до появления «хлопающего» звука или «эффект попкорна». После этого офтальмолог несколько снижает мощность. В зависимости от тяжести заболевания иногда требуется повторная лазерная циклокоагуляция для компенсации глазной гипертензии. Второй раз процедуру можно осуществлять не ранее, чем через 3-4 недели. Вне зависимости от особенностей клинического течения патологии болевой синдром удается купировать практически в 100% случаев.
После циклокоагуляции
После проведения операции с целью профилактики инфекционных осложнений рекомендовано на протяжении двух недель принимать нестероидные противовоспалительные средства. Непосредственно после завершения вмешательства врач накладывает на глаз пациента асептическую повязку, которую следует снять через 2 часа. На протяжении 5-7 дней после лазерной циклокоагуляции офтальмолог проводит осмотры с целью первичной оценки эффективности лечения. При недостаточном снижении внутриглазного давления в течение 3-4 недель пациент находится под наблюдением. В этот период времени необходимо выяснить, есть ли показания к повторной лазерной циклокоагуляции.
Осложнения
Осложнения в послеоперационном периоде возникают крайне редко и зачастую связаны с недостаточной компетенцией хирурга. Побочные реакции после лазерной циклокоагуляции обычно спровоцированы превышением мощности, длительности воздействия и злоупотреблением количеством аппликаций. В связи с этим наиболее распространенные осложнения представлены кровоизлиянием в переднюю камеру глаза или стекловидное тело, гипотонией с переходом в субатрофию, воспалительным поражением передних отделов глазного яблока в виде ирита, иридоциклита. Реже лазерная циклокоагуляция приводит к образованию задней круговой синехии.
Стоимость лазерной циклокоагуляции в Москве
Цена операции зависит от технических характеристик используемого оборудования, экстренности и особенностей предоперационной подготовки. Ургентные оперативные вмешательства у пациентов с глаукомой могут стоить дороже плановой процедуры. Это связано с необходимостью применять более дорогостоящие диагностические методики, которые занимают мало времени (оптическая когерентная томография), вместо бюджетных (биомикроскопия глаза, офтальмоскопия) вариантов обследования. Помимо цены лазерной циклокоагуляции в Москве, пациент оплачивает все лекарственные средства и диагностические процедуры, используемые в пред- и послеоперационном периоде. На стоимость влияет квалификация оперирующего хирурга и тип учреждения. В частных медицинских центрах лазерная циклокоагуляция зачастую стоит дороже.
ПОХОЖИЕ СТАТЬИ: Операция катаракты после глаукомы Чем снять боль от глаукомы Глаукома с болью