Нефротический синдром
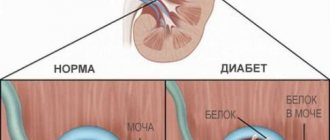
Нефротический синдром характеризуется высокой протеинурией, диспротеинемией, гипопротеинемией, гиперлипидемией (гиперхолестеринемией) и отеками.
Классификация
Различают первичный, или идиопатический, нефротический синдром, который является самостоятельным заболеванием, и вторичный нефротический синдром как выражение почечного заболевания, например гломерулонефрита, амилоидоза.
Первичный нефротический синдром. Этот синдром может быть представлен тремя заболеваниями: липоидным нефрозом (нефропатия с минимальными изменениями) , мембранозной нефропатией (мембранозный гломерулонефрит) и фокальным сегментарным склерозом (гиалиноз).
Липоидный нефроз
Нефропатия с минимальными изменениями встречается как у детей, так и у взрослых.
Этиология и патогенез
Причина, вызывающая развитие липоидного нефроза, неизвестна; не исключено, что речь идет о дисплазии подоцитов. Патогенез липоидного нефроза не отличается от нефротического синдрома любой этиологии. Возникающие вторично в связи с изменениями гломерулярного фильтра дистрофия и некробиоз эпителия канальцев становятся ведущими и в значительной мере определяют все клинические проявления, характерные для нефротического синдрома.
Патологическая анатомия
Для липоидного нефроза характерны так называемые минимальные изменения гломерулярного фильтра, которые выявляются только при электронно-микроскопическом исследовании и выражаются потерей подоцитами их малых отростков («болезнь малых отростков подоцитов»). Базальная мембрана не изменена, реакция гломерулярных клеток отсутствует, иммунные комплексы в клубочках, как правило, не выявляются. В результате слияния подоцитов с мембраной под световым микроскопом она выглядит несколько утолщенной, отмечается незначительное расширение мезангия. В связи с повреждением гломерулярного фильтра, повышением его проницаемости резко изменяются канальцы главных отделов нефрона. Они расширены, эпителий набухший, содержит гиалиновые капли, вакуоли, нейтральные жиры, холестерин (преобладает жировая дистрофия). Дистрофия, некробиоз, атрофия и десквамация эпителия канальцев сочетаются с его регенерацией. В просвете канальцев много гиалиновых, зернистых и восковидных цилиндров. Строма отечна, лимфатические сосуды расширены. В интерстиции много липидов, особенно холестерина, липофагов, лимфоидных элементов.
Почки при липоидном нефрозе резко увеличены, дряблые, капсула снимается легко, обнажая желтоватую гладкую поверхность. Корковый слой на разрезе широкий, желто-белый или бледно-серый, пирамиды серо-красные (большие белые почки).
Течение
Липоидный нефроз при своевременном лечении стероидными гормонами протекает достаточно благоприятно. Однако возможны эволюция минимальных изменений в фокальный сегментарный гломерулярный склероз (гиалиноз) и развитие на поздних стадиях болезни вторичного сморщивания почек.
Что такое нефроз?
За этим диагнозом – целая группа заболеваний, при которых происходит перерождение почечных канальцев с нарушением их основных функций: участия в белково-липидном и водно-солевом обмене. Основным клиническим проявлением нефроза являются отеки. Их первопричиной служит отложение в эпителии почечных канальцев особого белкового вещества – амилоида – при нарушении белкового обмена или жироподобных веществ – липидов – при нарушении липидного обмена. Такие изменения в почках происходят с возрастом и являются результатом негативного воздействия на них острых и хронических инфекционных или токсических процессов, которые на протяжении жизни неоднократно испытывают наш организм на прочность. Чем чаще и чем серьезнее мы болеем, тем большему риску развития нефроза подвергаемся.
Нефроз часто является одной из стадий развития хронического нефрита, отличаясь от него прежде всего тем, что при визуально значительных отеках в его клинических проявлениях зачастую отсутствует повышение артериального давления и нет гипертрофии сердечной мышцы.
Мембранозную нефропатию
Мембранозную нефропатию называют также мембранозным гломеруло-нефритом, хотя воспаление, как таковое, в гломерулах отсутствует. Заболевание характеризуется хроническим течением, клинически проявляется нефротическим синдромом или только протеинурией, имеет типичную светооптическую и электронно-микроскопическую картину.
Этиология и патогенез
Причины развития болезни неизвестны. Патогенез хорошо изучен — мембранозная нефропатия развивается в связи с поражением гломерулярного фильтра циркулирующими иммунными комплексами с неизвестным в подавляющем большинстве случаев антигеном; в ряде случаев в качестве антигена (гаптена) выступают лекарства (D-пеницилламин, препараты золота и др.).
Патологическая анатомия
Для мембранозной нефропатии характерно диффузное утолщение стенок капилляров клубочков при отсутствии или крайне слабой пролиферации мезангиоцитов. Утолщение стенок капилляров происходит за счет новообразования вещества базальной мембраны подоцитами в ответ на отложения в стенке капилляров субэпителиально иммунных комплексов. Отсутствие воспалительной реакции на иммунные комплексы объясняют наследственным или приобретенным дефицитом Fc-рецепторов мезангиальных клеток, выступающих в роли макрофагов.
Под световым микроскопом новообразованное вещество определяется в виде выростов мембраны в сторону подоцитов между отложениями иммунных комплексов — так называемые шипики на базальной мембране. Эти изменения базальной мембраны, выявляемые при электронно-микроскопическом исследовании, называют мембранозной трансформацией, завершающейся склерозом и гиалинозом капилляров клубочков. Как правило, изменения клубочков сочетаются с выраженной дистрофией эпителия канальцев.
Почки при мембранозной нефропатии увеличены в размерах, бледно-розовые или желтые, поверхность их гладкая.
Исход
Сморщивание почек и хроническая почечная недостаточность.
Виды нефрозов и их симптоматика
Симптомы нефроза во многом зависят от формы заболевания и остроты процесса. По течению заболевания нефрозы делятся на острые и хронические. В свою очередь острые нефрозы бывают лихорадочными и некротическими, а среди хронических различают липоидную и липоидно-амилоидную дистрофии.
Лихорадочный нефроз многими врачами не рассматривается в качестве самостоятельного заболевания, поскольку он не имеет никаких симптомов и определить его можно только по лабораторным данным, когда в моче обнаруживают почечные эпителиальные клетки. Такой нефроз развивается на фоне гриппа, пневмонии, туберкулеза. Как правило, лихорадочный нефроз не требует специального лечения, поскольку после нормализации температуры функция почек полностью восстанавливается.
Что касается некротического нефроза, то эта форма заболевания характеризуется значительными дистрофическими изменениями в почечных канальцах. Причинами являются отравления различными химическими веществами, тяжелый инфекционный процесс, а также переливание несовместимой крови. В тяжелых случаях через 2–3 дня может развиться анурия, то есть моча перестает поступать в мочевой пузырь: повышается артериальное давление, в моче накапливается мочевина и наступает уремия – отравление организма мочой. Обязательным компонентом в лечении некротического нефроза является введение специфических противоядий к токсическим веществам. В случае тяжелых форм заболевания с необратимым поражением почек прибегают к диализу.
Липоидный нефроз встречается крайне редко и обычно сочетается с амилоидной дистрофией. Причинами такого нефроза чаще всего становятся хронические воспалительные процессы, нагноения и заболевания соединительной ткани: ревматоидный артрит, бактериальный эндокардит, опухоли. При липоидной и амилоидной дистрофии больные в течение длительного времени, как правило, не ощущают никаких болезненных симптомов. Только при появлении отеков, слабости, нарастающей почечной недостаточности больные обращаются за помощью к врачу. Диагноз подтверждается лабораторно. Для амилоидно-липоидной дистрофии почек характерно существенное повышение уровня холестерина в крови. При исследовании мочи обнаруживается, что ее выделяется мало, но при этом азотистые шлаки выводятся хорошо. Однако в моче избыточное содержание белка, лейкоцитов, эритроцитов и эпителиальных цилиндров.
Хронический нефроз сродни амилоидозу и развивается он на фоне длительных инфекционных процессов в организме. Как результат, почки сначала перестают функционировать в нормальном режиме, а в дальнейшем совсем прекращают свою работу со всеми вытекающими последствиями. Начинается хронический нефроз с появления небольшой одутловатости лица по утрам. Постепенно отеки увеличиваются и распространяются по всему телу, особенно много воды скапливается в нижней части живота, что медленно, но верно приводит к затруднению дыхания. Половые органы отекают, затрудняя мочеотделение. Иногда отеки бывают столь выражены, что кожа на щеках разрывается и через раны сочится прозрачная жидкость. Больные быстро слабеют, их беспокоят головные боли, одышка, сердцебиение, поносы. Выздоровление наблюдается редко. Прогноз неутешительный.
Гиалиноз
Фокальный сегментарный гломерулярный склероз (гиалиноз) может быть как первичным (идиопатическим), выявляющимся в период формирования нефротического синдрома, так и вторичным, связанным с липоидным нефрозом.
Этиология и патогенез
Не известны. Предполагают, что сегментарный гиалиноз отражает вторичные метаболические нарушения в участках повреждения и коллапса капиллярных петель юкстамедуллярных клубочков.
Патологическая анатомия
Склероз и гиалиноз развиваются избирательно в юкстамедуллярных клубочках, причем поражаются лишь отдельные клубочки (фокальные изменения),в которых склерозу и гиалинозу подвергаются единичные сегменты сосудистого пучка (сегментарные изменения); остальные клубочки интактны. Особенностью этого вида гломеру-лопатии является также постоянное обнаружение липидов как в гиалиновых массах, обычно связанных с капсулой клубочков, где находят синехии, так и в мезангиоцитах, приобретающих вид пенистых клеток. Пролиферация мезангиоцитов отсутствует. Ультраструктурные особенности представлены изменениями эндотели-альной поверхности базальной мембраны гломерулярных капилляров в участках их коллапса: поверхность ее становится как бы обтрепанной.
Прогноз
В исходе фокального сегментарного склероза (гиалиноза) развивается обычно хроническая почечная недостаточность.
Редко встречается наследственный нефротический синдром, который, по-видимому, имеет иммунологический механизм развития, так как у матери и ребенка обнаруживаются антиплацентарные и антипочечные антитела. Изменения почек в виде интракапиллярного продуктивного гломеруло-нефрита и кистозного превращения канальцев в таких случаях нередко сочетаются с аномалиями развития почек. Дети умирают от хронической почечной недостаточности.
Как лечат нефрозы?
Лечить нефрозы сложно. Прежде всего, необходимо воздействовать на причины, вызвавшие заболевание, определить которые способен только врач.
Одним из значимых компонентов терапии нефрозов считается диета, которая должна быть бессолевой и богатой белками и витаминами. С диетой больные могут справиться сами. Основные принципы диетотерапии следующие:
● Нужно исключить жареное, пряности, кофе. ● Мясо в рационе оставляют в небольшом количестве и обязательно вареное. ● В первую половину дня следует есть овощные супы, каши, желательно приготовленные с тыквой. Супы должны быть овощные, не на мясном бульоне. ● После двух часов дня необходимо горячее питье: чай, компоты, теплые морсы. Обычный чай можно заменить настоем из зверобоя, брусники и земляники в равных долях. ● Все блюда готовятся без добавления соли, поскольку хлористый натрий задерживается в тканях и плохо выводится почками. В день больному нефрозом разрешается всего 2–3 г соли и примерно 2 г белка на 1 кг веса тела. ● Принимать пищу следует 4–5 раз в день. ● В рационе должны присутствовать продукты с мочегонным действием: кабачки, свекла, тыква, огурцы, листовые салаты, салаты из сырах овощей, изюм, курага, чернослив, абрикосы, арбузы и дыни. Показаны хлеб из отрубей без соли, кисломолочные продукты.