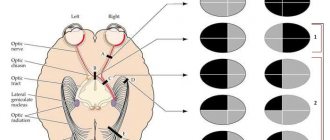
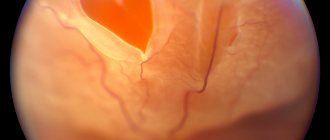
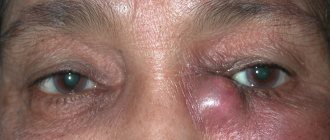
Атрофия зрительного нерва и ее симптомы
Постановка диагноза атрофии зрительного нерва происходит при наличии следующих симптомов (подробнее про все симптомы и причины заболевания):
- В течении развития заболевания у пациента наблюдается снижение остроты зрения.
- Расстройство цветовосприятия.
- Сужение поля зрения.
Справка! Иногда может наступать временная ремиссия, но в целом заболевание при отсутствии лечения может привести к полной слепоте.
Течение заболевания и прогноз.
Клиническое течение PC непредсказуемо. В целом при заболевании, проявляющемся остро возникающими симптомами поражения чувствительных путей и черепных нервов, прогноз более благоприятный, чем в том случае, когда симптомы развиваются постепенно и обусловлены нарушениями двигательных и особенно мозжечковых функций. Согласно данным McAlpine, при течении болезни с четкими обострениями и ремиссиями у 80% пациентов спустя 10 лет после начала PC не отмечается ограничений функций. В тех же случаях, когда на обострения и ремиссии накладывается прогрессирующее течение, через 10 лет 50% больных становятся инвалидами. В случаях с чисто прогрессирующим течением с момента начала заболевания (при этом в основном поражен, как правило, спинной мозг) прогноз с точки зрения возможности передвигаться самостоятельно неблагоприятный.
Иногда PC протекает молниеносно (острый PC), и больной погибает через несколько недель или месяцев после начала заболевания. В таких случаях в бляшках обнаруживают воспалительную реакцию. Началу болезни могут сопутствовать головная боль, рвота, делирий, судорожные припадки и даже кома, а также симптомы, свидетельствующие о выраженных расстройствах функций коры больших полушарий, ствола мозга, зрительных нервов и спинного мозга. Прижизненная дифференциация от острого рассеянного энцефаломиелита затруднена; при аутопсии очаги поражения крупнее и больше напоминают таковые при PC.
Профилактические меры недуга
Атрофия зрительного нерва – заболевание, которое можно предотвратить, если оно не врожденное. Что для этого можно сделать? Специалисты дают такие советы:
- Откажитесь от курения, употребления наркотических веществ и алкоголя.
- Питайтесь сбалансировано.
- Занимайтесь спортом, гуляйте на свежем воздухе.
- Не пейте сладкую газировку.
- Выполняйте комплекс упражнений для глаз.
- Исключите из своего меню фаст-фуд, копчености, маринады и полуфабрикаты.
- Проходите профилактический осмотр вовремя.
- Носите солнцезащитные очки при ярком солнечном свете.
Уважаемые читатели, сталкивались ли вы с такой серьезной проблемой как атрофия зрительного нерва? Какие народные лекарства и способы применяли на практике? Поделитесь своими рецептами и рекомендациями.
Лечение
Лечение атрофии зрительного (частичная и другие формы) нерва заключается в устранении патологических нарушений. При этом используются следующие препараты:
- витаминные комплексы;
- антикоагулянты;
- биогенные препараты;
- гормональные средства;
- модулоиммунные препараты.
Кроме того, следует принимать сосудорасширяющие средства.
Внимание! Как правило, консервативная терапия не дает ощутимых результатов при данном заболевании, поэтому при атрофии зрительного нерва глаза применяется комплексное меры.
Одним из основных способов лечения считается физиотерапия, которая способствует возбуждению атрофированных участков тела нерва.
Альтернативой считается магнитотерапия – в этом случае возбуждение таких патологических участков происходит за счет воздействия магнитного поля.
В результате начинают активизироваться процессы в клетках пораженных тканей и возможно наступление ремиссии.
Дополнительно при лечении могут применяться такие методики, как:
- ультразвуковое воздействие;
- фонофорез;
- электрофорез.
Строение
В целом все нервные окончания, которыми пронизан глаз человека, можно разграничить тремя большими группами.
К первой группе относят нервы глаза чувствительного типа, ко второй двигательные элементы и третью группу составляют секреторные нервные волокна. Строение нервной сетки глазного аппарата достаточно сложное. Все нервные окончания берут свои истоки от соответствующих клеток человеческого мозга.
В целом в регулировке нервных процессов в области глаза участвуют пять пар нервных окончаний. К ним относится непосредственно глазодвигательный нерв, а также блоковые, лицевые нервы и самый сложный тройничный нервный узел.
В область глазного яблока нерв, отвечающий за движение, попадает непосредственно из глазничной щели, здесь же проходят блоковые и лицевые нервные ткани.
Тройничный нерв имеет более сложную разветвленную структуру, чем все остальные и соединяет в своем составе три отдельных ветви, каждая из которых отвечает за свою особую функцию.
Неврит зрительного нерва
Причины неврита. Воспаление зрительного нерва (неврит) возникает в результате острых и хронических инфекций (гриппа, ангины, сифилиса, туберкулеза, тонзиллита, синусита, отита), отравлений (например, метиловым спиртом), нарушений обмена веществ, болезней крови, воспалительных заболеваний головного мозга и его оболочек.
Чтать также: Как быстро устранить запах перегара изо рта
Симптомы неврита. Начало заболевания обычно острое. Значительно снижается зрение, в первую очередь цветовое, поле зрения сужается, появляются «слепые» участки. Болезнь быстро прогрессирует. Портал о здоровье www.7gy.ru
Лечение неврита. Прежде всего необходимо вылечить основное заболевание, приведшее к невриту. Назначаются антибиотики (при инфекции), препараты кортикостероидов, препараты, улучшающие кровоснабжение зрительного нерва, витамины Bj, B6 и В12.
ЛЕКАРСТВЕННЫЕ СРЕДСТВА, ИСПОЛЬЗУЕМЫЕ ПРИ ЛЕЧЕНИИ НЕВРИТА (ПО НАЗНАЧЕНИЮ И ПОД НАБЛЮДЕНИЕМ ОФТАЛЬМОЛОГА) Кортикостероиды Дексаметазон (Даксин, Дексазон, Кортидекс, Новометазон, Фортекортин) Преднизолон (Декортин, Метипред, Преднол) Триамцинола ацетонид (Кеналог, Кенакорт, Веталог) Сосудорасширяющие средства Никотиновая кислота Папаверин Витаминные препараты Витамин В1 (Аневрин, Аневрил, Бенерва, Веневрин, Берин, Бетабион, Бетамин, Бетаксин, Бевимин, Бевитал, Ори-занин, Тиамин) Витамин Вв (Адермин, Беадокс, Бедоксин, Бенадон, Беса- тин, Пиривито, Пиридоксин) Витамин В12 (Гидроксикобаламин, Цианокобаламин) Мильгамма Никотинамид (Миоспрей, Ниацевит, Никотол, Никовит, Офтан Катахром, Юниэнзайм) Противоотечные средства Ацетазоламид (Диакарб, Фонурит) Препараты, способствующие регенерации Актовегин (Солкосерил)
Дифференциальная диагностика.
Диагноз PC становится определенным лишь тогда, когда симптомы болезни свидетельствуют о наличии множества очагов поражений в белом веществе ЦНС, ремиттирующих в различное время. Очень часто, особенно на ранних стадиях заболевания, имеющиеся неврологические симптомы могут послужить основанием для диагностической ошибки, в связи с чем необходимо исключить другие причины очагового поражения. Прекрасное клиническое правило заключается в том, что PC не следует диагностировать, если все симптомы указывают на наличие одного очага. Существует распространенный афоризм: PC проявляется субъективными симптомами в одной ноге, тогда как объективными — в обеих.
Перечень состояний, которые необходимо исключить при дифференциальной диагностике, зависит от локализации очагов поражений. Внезапная слепота на один глаз может возникнуть при нарушении кровоснабжения в зрительном нерве, при эмболической или тромботической окклюзии сонной, глазничной и центральной ретинальной артерии или как сопутствующий симптом при мигрени. Если снижение зрения на один глаз происходит постепенно, то следует заподозрить наличие компрессионных поражений, затрагивающих зрительный нерв, и глиому зрительного нерва.
У больных с острыми или прогрессирующими поражениями спинного мозга необходимо исключать очаговые спинальные процессы и дегенеративно-метаболические заболевания с избирательным вовлечением проводящих путей спинного мозга. Больные с прогрессирующей спастической параплегией должны быть обследованы по поводу возможных подоболочечных или экстрадуральных новообразований и шейного спондилёза, для чего часто требуется проведение КТ всего тела, ЯМР и миелографии. Наследственные атаксии могут манифестировать как дегенерации многих проводящих путей ЦНС с вовлечением периферической нервной системы или без него. При этих состояниях часто наблюдают дегенерацию задних столбов, кортико-спинальных и спиноцеребеллярных путей. Наследственные атаксии характеризуются медленно прогрессирующим течением со стереотипным симметричным распределением неврологических симптомов; заболевание наследуется по аутосомно-доминантному или аутосомно-рецессивному типу. Боковой амиотрофический склероз (БАС) обычно проявляется выраженными симптомами поражения периферического мотонейрона (атрофия, слабость и фасцикуляции) при наличии пирамидных симптомов (спастика, гиперрефлексия), и расстройств чувствительности при этом не наблюдают. Подострые сочетанные дегенерации спинного мозга можно исключить на основании симметричной выраженности симптомов; содержание витамина Bi2 в сыворотке крови, картина костного мозга и результаты теста Шиллинга в этом случае нормальные. При нарастающей стволовой симптоматике необходимо исключить опухоли задней черепной ямки и стволовой энцефалит. Изолированные параличи черепных нервов, особенно паралич Белла, сенсорная нейропатия тройничного нерва или его невралгия могут входить в клиническую картину PC, но, чтобы убедиться в этом, сначала необходимо установить, что поражения многоочаговые. Если пациент жалуется на головокружение и у него выявляют нистагм, то следует предполагать заболевание внутреннего уха и возможное побочное действие приема барбитуратов и фенитоина.
Существует несколько многоочаговых и рецидивирующих заболеваний ЦНС, которые могут имитировать PC. Так, при системной красной волчанке и других васкулитах также развиваются рассеянные и рецидивирующие очаговые поражения головного мозга, ствола и спинного мозга. Болезнь Бехчета характеризуется повторяющимися эпизодами очагового поражения мозга, плеоцитозом, увеитом, изъязвлениями на слизистой оболочке полости рта и половых органов. При дифференциальной диагностике следует учитывать также такие заболевания, как менинговаскулярный сифилис, криптококкоз, токсоплазмоз, другие хронические инфекции нервной системы и саркоидоз.
В тех случаях, когда жалобы неопределенны и объективное обследование дает минимальные результаты, возникает мысль об обратимой реакции (истерия). Данный диагноз всегда должен основываться на позитивных для истерии критериях, но его нельзя ставить методом исключения. На ранних стадиях PC ошибочный диагноз истерии ставят с удручающе высокой частотой. В то же время на картину PC могут накладываться истерические феномены, усугубляя тем самым сложность интерпретации клинического синдрома.
У некоторых больных ведущим симптомом являются боли. Врач должен знать особенности болей при PC, и тщательное, внимательное обследование обычно проясняет диагноз.
Достоверный диагноз PC можно устанавливать лишь при наличии четких признаков заболевания. Помимо дистресса, вызываемого данным диагнозом, он может послужить основанием для объяснения любых последующих изменений в неврологическом статусе и отвести внимание от других возможных заболеваний, которые поддаются лечению.
Результаты лабораторных исследований. Хотя диагностика PC основывается на клинических признаках, все возрастающее значение для подтверждения диагноза приобретают лабораторные тесты. У подавляющего большинства больных PC изменен по крайней мере один показатель лабораторных исследований. Однако при получении нормальных результатов также нельзя исключить диагноз PC.
При исследовании СМЖ иногда выявляют незначительный плеоцитоз. У 90% пациентов число клеток составляет менее 0,01*109/л; цитоз выше 0,05*109/л встречается редко. Клетки преимущественно представлены Т-лимфоцитами, но иногда обнаруживают также плазматические клетки. Наблюдается определенная корреляция между выраженностью плеоцитоза и активностью заболевания. Повышенный цитоз также более характерен для ранних стадий болезни. Получены данные о том, что лимфоциты в СМЖ активированы не только во время обострений, но также в период кажущихся ремиссий, что свидетельствует о постоянно «тлеющей» активности заболевания, даже тогда, когда и врач, и больной не в состоянии уловить каких-либо изменений. Из СМЖ пациентов с PC могут быть получены линии Т-клеток, специфически реагирующие с различными вирусными и невирусными антигенами, что опять-таки позволяет говорить о текущей гетерогенной иммунной реакции. У 90% больных содержание общего белка в СМЖ — менее 600 мг/л; при уровне белка выше 1000 мг/л возникают сомнения в правильности диагноза.
Для PC характерно повышение содержания IgG в СМЖ, которое контрастирует с относительно нормальными концентрациями общего белка и альбумина. Уровни IgG увеличены у 80% пациентов с PC, их повышение максимально выражено у лиц с большой давностью заболевания и тяжелым неврологическим дефектом. На ранних стадиях, пока диагноз остается сомнительным, содержание IgG может находиться в пределах нормы. Уровни IgG не претерпевают каких-либо закономерных сдвигов в периоды обострений и ремиссий. Основная часть IgG синтезируется в ЦНС. Именно повышенным содержанием IgG в СМЖ объясняется обесцвечивание в первых пробирках при реакции с коллоидным золотом, хотя данный тест представляет теперь лишь исторический интерес. При электрофорезе или изоэлектрической фокусировке IgG СМЖ больных PC разделяются на фракции в виде ограниченного числа полос (называемых олигоклональными полосами). Олигоклональные полосы IgG появляются также и при некоторых острых и хронических инфекциях ЦНС; при подостром склеро-зирующем панэнцефалите эти полосы состоят из антител к инфекционному агенту. В случае PC не установлено направленности полос IgG против какого-либо отдельного вирусного или мозгового антигена; более вероятно, что они представляют собой гетерогенную группу антител ко многим антигенам. Число полос в СМЖ возрастает по мере увеличения длительности болезни. Полагают также, что наличие высоких уровней IgG и многих олигоклональных полос сопутствует тяжелому течению. IgG характеризуются ограниченной гетерогенностью и представлены прежде всего IgGi, в основном в виде аллотипа Gimi- При аутопсии иногда обнаруживают случаи PC, не сопровождающиеся повышением содержания IgG и появлением олигоклональных полос.
В периоды обострений PC в СМЖ появляются продукты распада миелина и основной белок миелина. Уровень основного белка миелина можно определить методом радиоиммунологического анализа; этот уровень отражает, по-видимому, интенсивность разрушения миелина, поскольку он возрастает также и при других заболеваниях, сопровождающихся деструкцией белого вещества, таких как инсульт.
Проведение нервных импульсов по аксонам, утратившим свои миелиновые оболочки, замедляется. Определить замедление проводимости зрительных, слуховых и соматосенсорных импульсов можно с помощью метода вызванных потенциалов. В ходе этих тестов осуществляют повторную сенсорную стимуляцию и применяют методики компьютерного усреднения с целью регистрации электрических реакций, вызванных в процессе проведения этих стимулов по зрительным, слуховым и соматосенсорным афферентным путям. У здоровых испытуемых паттерн вызванных реакций и время проведения в высокой степени предсказуемы. При одном или более исследованиях вызванных потенциалов у 80% пациентов с PC выявляют замедление проведения; у 30-40% регистрируют патологические вызванные потенциалы без каких-либо очевидных клинических симптомов со стороны вовлеченных путей. Изучение вызванных потенциалов дает возможность подтвердить наличие дополнительных участков поражения в предполагаемых случаях PC, при которых имеет место лишь один клинически различимый очаг поражения.
При КТ мозга в белом веществе у 10-50% больных обнаруживают очаги низкой плотности, локализованные паравентрикулярно или субкортикально и соответствующие как активным, так и хроническим очагам поражения (по патологоанатомическим критериям). Сходные поражения обнаруживают в зрительных нервах, стволе мозга. Изображение можно усилить введением йодсодержащего контрастного вещества, особенно при использовании высоких его доз и замедленном сканировании. Это свидетельствует о наличии острых поражений и нарушении гематоэнцефалического барьера. Усиление может исчезать при регрессе клинической симптоматики. У некоторых больных обнаруживают кортикальную атрофию с расширением желудочков.
ЯМР является еще более чувствительным методом выявления поражений, соответствующих очагам низкой плотности на КТ. При ЯМР-сканировании визуализируется больше патологических участков, чем при КТ, но ЯМР не обладает столь же высокой чувствительностью, как КТ с введением контрастного агента, при обнаружении очагов контрастного усиления.
Повышение содержания IgG в СМЖ, исследования вызванных потенциалов, визуализация патологических очагов при КТ и ЯМР служат важной дополнительной информацией, получаемой при обследовании больных с подозреваемым PC; однако первостепенное значение в постановке диагноза принадлежит клиническим данным.
Лечение народными средствами
Лечение народными методами при атрофии зрительного нерва – рекомендованная мера.
Важно! Применение народных средств должно предшествовать оперативному вмешательству, играть роль постоперационного реабилитационного средства или применяться в качестве дополнения к медикаментозному лечению.
Существует ряд народных рецептов, помогающих снять симптомы и способствующих излечению заболевания:
- Настойка на основе лесной мальвы (растение также носит название просвирник лесной). Необходимо взять высушенные и измельченные корешки растения (три столовые ложки) и смешать средство с таким же количеством сушеного лопуха. Травы варятся в полутора литрах кипятка: на это уходит около получаса. После того, как отвар снят с огня, в него нужно добавить по 4, 3 и 2 части трав дольника, мелиссы и первоцвета соответственно. Курс лечения заключается в приеме такого средства внутренно по одной столовой ложке трижды в день на протяжении месяца.
- Сухая хвоя в количестве пяти столовых ложек тщательно измельчается, после чего смешивается с сушенными плодами шиповника и луковой шелухой. Оба средства берутся в количестве по две столовые ложки. Сбор заливается 0,5 литра кипятка, после чего дополнительно кипятится на медленном огне в течение 10 минут. Такой процеженный и остывший отвар необходимо пить ежедневно в течение месяца. Каждый день нужно готовить свежую порцию отвара, который можно пить в течение всего дня любыми порциями.
- Берется трава руты (25 граммов), недозревшие шишки сосны (сто штук) и один средних размеров лимон, разрезанный на четыре части. Все ингредиенты смешиваются и заливаются 2,5 литрами воды, в которую добавляется полстакана сахара. Смесь варится в течение 30 минут, остывшее средство принимают трижды в день перед каждым приемом пищи на протяжение месяца по одной столовой ложке.
Невринома
Невринома
— это доброкачественное новообразование, возникающее из миелиновой оболочки нервного ствола. Становится причиной раздражения и дисфункции поражённого нерва, компрессии прилегающих тканей. Клинические проявления соответствуют расположению опухоли.
Наиболее часто встречаются невриномы слухового нерва. Диагностика осуществляется комплексно по результатам неврологического осмотра, УЗИ, МРТ, КТ поражённой области, электронейромиографии, гистологического исследования.
Лечение хирургическое, по показаниям проводится открытое или радиохирургическое удаление новообразования.
D36.1
Периферических нервов и вегетативной нервной системы
Невринома происходит из шванновских клеток оболочки нерва (неврилеммы). Термин введён в 1910 году, широко распространён в литературе по клинической неврологии. Однако с учетом гистологических характеристик более правильно называть данную неоплазию шванномой, неврилеммомой.
Невринома может возникать у пациентов любой возрастной категории, чаще диагностируется у женщин. Среди церебральных опухолей составляет 8-10%, среди неоплазий спинного мозга — 20%, среди новообразований периферических нервов — 50%.
Чаще всего поражаются преддверно-улитковый нерв и спинномозговые корешки, реже — другие черепные нервы (тройничный, лицевой, языкоглоточный, блуждающий), периферические нервные стволы конечностей, нервы глотки, желудка, кишечника.
Невринома
Шваннома образуется вследствие чрезмерного размножения шванновских клеток в неврилемме. Причины процесса усиленного деления остаются неизвестными. Значимыми факторами считаются:
- ионизирующая радиация
- плохая экологическая обстановка
- воздействие канцерогенов, поступающих в организм с пищевыми продуктами, вдыхаемым воздухом.
Предполагают наследственную детерминированность развития неврином. Склонность к их образованию отмечается у пациентов с нейрофиброматозом. Возникновение неврином глотки обусловлено хроническим вредоносным воздействием различных химических агентов, пыли, частых и длительных воспалительных процессов при хроническом тонзиллите, фарингите, назофарингите.
Макроскопически невринома является заключённым в капсулу, отграниченным округлым образованием с бугристой поверхностью. На разрезе опухоль имеет светло-серый или буро-коричневый цвет, определяются многочисленные фиброзированные участки, заполненные бурой жидкостью кисты.
По мере роста неоплазия начинает сдавливать нервные волокна и окружающие нерв ткани, что вызывает возникновение основных клинических проявлений – нарушения функции нерва и прилегающих к нему структур. Выраженность симптоматики определяется локализацией шванномы.
При расположении в узких рамках мосто-мозжечкового угла, костно-мышечного канала симптомы появляются рано, даже при небольших размерах образования.
Микроскопически невринома представляет собой параллельные ряды клеток с палочкообразными ядрами, перемежающиеся с волокнистыми структурами. Периферические участки опухоли окружены сосудистой сетью, центральные бедны сосудами.
Вследствие недостаточного кровоснабжения в центральных отделах происходят дистрофические изменения.
В результате последних невринома претерпевает различные морфологические трансформации, соответственно которым выделяют три основных гистологических типа неоплазии: эпителиоидный, ангиоматозный, ксантоматозный. Клинического значения указанная классификация не имеет.
Шваннома отличается медленным развитием симптоматики, может долго оставаться незамеченной.
Признаки неоплазии зависят от ее месторасположения, включают две основные составляющие – симптомы расстройства функции поражённого нерва и проявления, обусловленные компрессией близлежащих тканей. При невриноме слухового нерва отмечается прогрессирующее снижение слуха.
Поскольку опухоль односторонняя, пациент не сразу замечает развитие тугоухости. При вовлечении вестибулярной порции появляются головокружения с тошнотой и рвотой, вестибулярная атаксия.
Невринома тройничного нерва манифестирует прозопалгией, гипестезией половины лица, иногда – вкусовыми галлюцинациями. Поражение лицевого нерва характеризуется слабостью мимической мускулатуры. В ряде случаев тригеминальная и фациальная симптоматика провоцируются компрессией корешков соответствующих черепных нервов увеличивающейся вестибуло-кохлеарной шванномой.
Невринома спинального корешка протекает с классическим корешковым синдромом: болью, расстройством чувствительности, мышечной гипотонией, слабостью, атрофией в зоне иннервации поражённого корешка.
Невринома периферического нерва проявляется аналогичными нарушениями в иннервируемой области. Со временем в денервированных тканях развиваются трофические расстройства.
Невринома глотки вызывает чувство дискомфорта, обуславливает дисфагию, затруднение носового дыхания.
Неуклонно увеличивающаяся невринома мосто-мозжечкового угла может приводить к полной потере слуха, стойкому гемипарезу лица, внутричерепной гипертензии, сдавлению стволовых структур с развитием бульбарного синдрома, включающего нарушения глотания, речи, появление двоения в глазах.
Компрессия мозжечка обуславливает возникновение мозжечковой атаксии: шаткость ходьбы, дискоординацию, крупноразмашистые движения, скандированную речь, нистагм. Спинальная невринома осложняется сдавлением спинного мозга с развитием компрессионной миелопатии, проявляющейся сенсомоторными нарушениями ниже очага поражения, расстройствами тазовых функций.
Осложнением шванномы ветвей блуждающего нерва является нейропатический парез гортани.
Клиническая картина невриномы во многом сходна с поражением нервного ствола воспалительной, компрессионной, дисметаболической этиологии. Клиническая симптоматика, осмотр невролога позволяют определить уровень поражения.
Последующая инструментальная диагностика направлена на уточнение морфологического субстрата, явившегося причиной поражения нервного ствола.
Перечень необходимых обследований определяется расположением неоплазии, включает:
- Церебральную нейровизуализацию
. Применяется при новообразованиях черепных нервов. Контрастная КТ головного мозга способна выявить невриномы размером более 1 см. Церебральная МРТ обладает большей информативностью, лучше визуализирует состояние окружающих опухоль тканей. - МРТ.
Проводится изолированная МРТ поражённого отдела позвоночника. Исследование позволяет обнаружить невриномы спинномозговых корешков, определить степень спинальной компрессии. - метрия.
Наряду с консультацией оториноларинголога и сурдолога, аудиометрия показана пациентам с понижением слуха. Обследование проводится для оценки степени тугоухости, исключения прочих возможных причин ухудшения слуха. - КТ или МРТ гортани и глотки
. Назначается при подозрении на невриному глотки. Выполняется после фарингоскопии для уточнения диагноза, локализации и размеров неоплазии. - Сонография
. УЗИ периферических нервов целесообразно при поражении нервных стволов конечностей. Дает возможность определить наличие локального утолщения неврилеммы. Более точно визуализировать образование помогает местная МРТ мягких тканей конечности. - Электронейромиография
. ЭНМГ необходима для анализа функционального состояния поражённого шванномой нервного ствола. В послеоперационном периоде применяется для контроля восстановления. - Гистологическое исследование
. Указанные выше обследования позволяют определить наличие опухолевого образования, предположить его доброкачественный характер. Точная верификация неоплазии возможна лишь по результатам исследования строения её тканей. Как правило, биопсия не назначается, проводится гистология операционного материала.
Дифференциальная диагностика шванном производится с другими опухолевыми образованиями. Невринома мосто-мозжечковой локализации требует дифференцировки от менингиомы, астроцитомы, опухоли мозжечка, спинальная шваннома — от иных экстрамедуллярных опухолей. Невриномы периферических нервов дифференцируют от компрессионно-ишемической, воспалительной невропатии.
//www.youtube.com/watch?v=EFh-eXNUkuk
МРТ ПКОП (Т2 ВИ). Интрадуральные экстрамедуллярные образования (невриномы) на уровне Th11-Th12.
Единственным эффективным способом лечения шванном является их удаление. Выбор лечебной тактики осуществляется нейрохирургом, зависит от локализации неоплазии, возраста и состояния здоровья пациента. Применяются две основные методики:
- Хирургическое иссечение
. Требует высвобождения нервных волокон от опухолевых тканей, что сопряжено с высоким риском травмирования, вероятностью сохранения отдельных опухолевых частиц, которые в последующем могут стать причиной рецидива. Для снижения риска указанных осложнений используется микрохирургическая техника. При интракраниальной локализации операция проводится путём трепанации черепа, при спинальной — с ламинэктомией. - Радиохирургическое удаление
. Выполняется при внутричерепной и спинальной локализации шванномы. Направленное лучевое воздействие вызывает гибель части опухолевых клеток, оставшиеся клетки утрачивают способность к размножению. Радикальная радиохирургическая операция возможна при размере неоплазии менее 30 мм, в остальных случаях радиохирургический метод применяется в качестве паллиативного лечения с целью уменьшения размеров новообразования у больных, имеющих противопоказания к открытой операции.
Исход заболевания зависит от расположения опухоли, своевременности диагностики и лечения. В большинстве случаев радикальное удаление обеспечивает благоприятный результат. В отдельных случаях наблюдается рецидив новообразования.
Отсутствие лечения приводит к необратимой потере функции поражённого нервного ствола, возникновению осложнений.
Специфическая профилактика не разработана, общие профилактические меры сводятся к предупреждению воздействия онкогенных факторов, повышению противоопухолевого иммунитета.
Источник: //www.KrasotaiMedicina.ru/diseases/zabolevanija_neurology/neurinoma
Особенности проявления
Клиническая картина при защемлении глазного нерва зависит от степени его повреждения, выраженности воспаления. Сначала симптомы отсутствуют. По мере усугубления патологических процессов они становятся более явными.
Основной признак поражения зрительного нерва – ухудшение зрения: наблюдается в 90% случаях. Другие проявления неврита:
- Головная боль.
- Неправильное восприятие цвета.
- Болевые ощущения в глазу. При надавливании на него, его движении их интенсивность возрастает.
- Затрудненная адаптация к сумеркам. Глаза привыкают к темноте спустя 3 минуты и более.
- Повышенная чувствительность к свету.
- Снижение зрения в жару, во время приступов лихорадки.
- Фотопсия. Проявляется в виде вспышек, мерцающих пятен перед глазами.
- Уменьшение поля зрения: оно сужается по краям. Возможно появление слепых участков по центру.
Острый ретробульбарный неврит проявляется внезапно: зрение ухудшается в течение нескольких часов, иногда – на протяжении суток. Спустя несколько дней выраженность симптомов уменьшается, а зрительные функции – восстанавливаются.
При хроническом ретробульбарном неврите больные теряют зрение медленно: в течение 7 дней или нескольких недель. Оно возобновляется, но постепенно, иногда – частично.
При неврите чаще всего воспален один зрительный нерв. Но если его не лечить, поражается и второй. Воспаление двух нервов одновременно встречается редко.
Наталья
Воспалился зрительный нерв. Причиной этого оказался рассеянный склероз. Беспокоили сильные боли в глазах, голове. Дома носила очки: не могла переносить яркий свет. Когда смотрела в окно (днем или утром), казалось, что от боли взорвутся глаза. После лечения интенсивность болевых ощущений постепенно уменьшилась, но четкость зрения ухудшилась
Причины
Одним из факторов, который может спровоцировать болезни глазного нерва, является рассеянный склероз. При этом поражается миелин, покрывающий нервные клетки спинного и головного мозга. Развивается повреждение мозговой иммунной системы. В зоне риска находятся люди с нарушениями головного мозга. Поражение глазного нерва вызывают такие аутоиммунные заболевания, как саркоидоз, красная волчанка.
Оптический нейромиелит приводит к развитию неврита. Это происходит, потому что заболевание сопровождается воспалением спинного мозга и зрительного нерва, но поражение клеток головного мозга не происходит. Появление неврита провоцируют и другие факторы:
- Наличие черепного артериита, характеризующегося воспалением внутричерепных артерий. В кровообращении происходят нарушения, блокируется поступление к клеткам мозга и глаз необходимого количества кислорода. Такие явления провоцируют инсульт, потерю зрения в будущем.
- Вирусные, инфекционные, бактериальные заболевания, корь, сифилис, болезнь кошачьих царапин, герпес, краснуха, болезнь Лайма, нейроретинит приводят к воспалению нерва, развитию хронического или гнойного конъюнктивита.
- Продолжительный прием некоторых лекарственных средств, которые способны спровоцировать развитие воспаления нерва («Этамбутон», назначаемый при лечении туберкулеза).
- Радиационная терапия. Назначается при определенных болезнях, которые протекают тяжело.
- Разнообразные механические воздействия – сильная интоксикация организма, опухоли, недостаточное поступление питательных веществ в роговицу, сетчатку.
Атрофия зрительного нерва у детей
Для детей такое заболевание считается нехарактерным и встречается достаточно редко, хотя медики уже давно выделяют врожденную и детскую атрофию зрительного нерва отдельной болезнью.
От возраста проявление и степень развития болезни не зависит.
Но если у пожилых людей вероятность возникновения недуга более высокая, то у детей это часто происходит по причине генетической предрасположенности.
Такая патология может никак не проявляться в первое время, после чего резко переходить в острую стадию.
Лечение у детей не отличается от лечения взрослых, за исключением отсутствия в курсе некоторых медикаментозных препаратов (гидрокортизона и других подобных по механизму действия екарств).
Как вылечить невриному
Невринома – образование доброкачественного характера, которое разрастается из клеток нервных тканей. Патологическому процессу подвержены шванновские клетки. В результате изменений происходит формирование миелиновой оболочки и ускоряется процесс передачи нервных импульсов.
Располагаться опухоль может в разных частях нервной системы, однако гораздо чаще патологическим изменениям подвержен слуховой нерв, на начальном этапе симптомы схожи с проявлением наружного отита, который многие пытаются лечить самостоятельно.
Поэтому для постановки точного диагноза лучше сходить к ЛОРу.
Страдают от недуга преимущественно люди пожилого возраста. Клиническая картина недуга зависит от места локализации новообразования. В качестве лечения, как правило, применяется оперативное вмешательство.
Причины невриномы
Достоверно не установлены причины развития невриномы. Единственным точно установленным фактором является то, что она возникает у людей, имеющих предрасположенность к ней, то есть это болезнь, которая передается по наследству. Также существует вероятность, что невринома развивается в результате воздействия ионизирующего излучения, лучевой терапии или сильных химических веществ.
Признаки невриномы
Симптомы невриномы зависят от места расположения опухоли. На начальных этапах болезнь никак себя не проявляет и пациент не подозревает о протекании патологических процессов в организме. По мере роста новообразования и увеличения размеров оно начинает сдавливать нервные ткани, нарушая в них кровообращение и вызывая клинические проявления и ряд серьезных последствий.
При поражении лицевого нерва у человека нарушается слух, ухудшается мимика и часто тревожит головокружение. С прогрессированием заболевания симптомы становятся более острыми и ярко выраженными, появляется тошнота, головная боль и проблемы со зрительным восприятием.
Невринома, поражающая слуховой нерв, приводит к снижению слуха, появлению шума или звона в ушах, а также нарушению координации движений. У некоторых больных может отмечаться боль в ушах, головокружение, двоение в глазах, рвота, онемение лица, изменения вкуса и прочее.
В случае поражение позвоночника происходит снижение чувствительности, парезы и параличи. Вне зависимости от локализации невриномы, у больного нарушается двигательная активность, появляются «мурашки» в конечностях, развивается атрофия и слабость мышц, боль в спине.
Невринома Мортона (поражение нерва в стопе) проявляется чувством онемения, дискомфортом, ощущением инородного тела и болью во время движения, особенно при ношении неудобной обуви или в случае продолжительных пеших прогулок. Боль приступообразная, чередуется стиханием и пульсированием.
Классификация
Неврит зрительного нерва делят на виды по определенным критериям.
| Критерий, согласно которому проводится классификация неврита | Разновидность патологии |
| Причина возникновения | Инфекционный |
| Параинфекционный | |
| Токсический | |
| Ишемический | |
| Аутоиммунный | |
| Демиелинизирующий | |
| Локализация | Интрабульбарный |
| Ретробульбарный |
Если защемлен и воспален аксиальный пучок нервных волокон, ставят диагноз «ретробульбарный неврит». Когда воспаляется и диск зрительного нерва, диагностируют интрабульбарную форму патологии. При длительном ее течении может поражаться сетчатка глаза.
Профилактика
Помните! Профилактические меры, которые нужно предпринимать для сведения риска атрофии к минимуму, заключаются в следующих действиях пациента:
- Необходимо предотвращать химические, алкогольные и другие виды интоксикаций организма.
- При профузном кровотечении (кровотечения в местах язвенных образований) необходимо своевременно проводить переливание крови.
- При любых первичных и вторичных симптомах заболевание необходимо посетить офтальмолога.
Диагностика
Начинается со сбора жалоб и анамнеза больного, проверки остроты его зрения. Диагноз ставят после прохождения пациентом дополнительного обследования. В него входят:
- Офтальмоскопия.
- Флюоресцентная ангиография глазного дна.
- Периметрия.
Если у больного неврит, во время исследований обнаруживают такие его признаки:
- Расширенные зрачки.
- Отсутствие реакции на свет.
- Отечность, покраснение диска глазного нерва, размытость его границ.
- Расширенные сосуды.
Чтобы исключить другие патологии глаза назначают эхо-энцефалографию, люмбальную пункцию, консультацию у невролога.
Для выяснения причины защемления и воспаления зрительного нерва проводят: МРТ головного мозга, анализы крови (общий и расширенный, иммуноферментный), ПЦР-исследование.
Описание заболевания
Зрение — одно из пяти чувств, играющее важную роль в жизни каждого человека. На протяжении многих лет наш глаз подвергался научным исследованиям со стороны ученых. Процесс, позволяющий нам видеть то, что окружает нас во всех красках, до сих пор является темой научных работ и исследований.
Световой поток, проходит через роговицу, хрусталик, попадает на сетчатку, а там в свою очередь движение начинает нервный импульс. Через зрительный нерв он поступает в зрительные центры.
Один зрительный нерв имеет более миллиона нервных отростков. С их помощью происходит передача информации, полученной фоторецепторами глаза, к таламусу («зрительный бугор», который фильтрует полученную информацию и передает ее в кору головного мозга).
Как следствие воспалительного процесса начинается сдавливание нервных механических волокон, из-за чего они погибают.
Если болезнь прогрессирует, зрительный нерв постепенно атрофируется. Не стоит пренебрегать и малейшими признаками заболевания. Не начав лечение, Вы подвергаете зрение опасности.
Выводы
- Головные боли, сопровождающиеся ухудшением зрения либо повышенной чувствительностью к свету, болевыми ощущениями в глазах – могут быть признаками защемления глазного нерва.
- Травмы головы и глаз, аутоиммунные заболевания, сахарный диабет, инфекции и вирусы, а также шейный остеохондроз – те факторы, которые могут вызвать воспаление зрительных нервов.
- При проявлении признаков патологии нужно обратиться к офтальмологу: узнать, почему она возникла без обследования невозможно.
- Лечат неврит зрительного нерва медикаментозно: таблетками, уколами. Во время лечения больной находится в стационаре.
- Можно дополнительно проводить терапию народными средствами. Их применение должно быть одобрено врачом.
Токсический неврит — особенности развития
Разновидность неврита зрительного нерва с токсическим влиянием на организм (химическое отравление). Чаще всего веществами, вызывающими интоксикацию, становятся метиловый и этиловый спирты, никотин, ядохимикаты, применяемые в хозяйстве.
Также опасна передозировка определенными медикаментами. Токсическое поражение зрительных органов чаще всего заканчивается частичной атрофией разной степени тяжести.
Токсический неврит в большинстве случаев встречается у группы людей среднего возраста (30-50 лет).
Прием жидкостей с метиловым или этиловым спиртом, чаще всего являются причиной поражения зрительного нерва. Отравление наступает после употребления качественного алкоголя в высоких дозах или суррогата, содержащего метиловый спирт. Эффект усилит одновременное чрезмерное курение табака крепких сортов.
Второй распространенной причиной поражения органов зрения становится применение препаратов против туберкулеза («Этионамид»), антибиотиков, противомикробных препаратов («Цефантрал», «Ампициллин»), антигельминтных средств.
Первые признаки токсического отравления можно характеризовать как общие: головная боль, спазмы в животе, тошнота, судороги. Позже проявляются другие симптомы: это резкое снижение зрение и низкая реакция зрачков на световые сигналы.
В особо тяжелых случаях наблюдается слепота, в более легких через 1-1.5 месяца происходит улучшение зрительной функции. Это не повод расслабиться, так как в любой момент позитивная динамика сменяется в худшую сторону. Для больного характерен «блуждающий взор» и отсутствие реакции зрачков.
При установлении токсического поражения пациенту несколько раз промывают желудок и прописывают обильное питье. Внутривенно вводят никотиновую кислоту и раствор глюкозы, а также повидон. Для уменьшения отека — диуретики, витамины группы В.