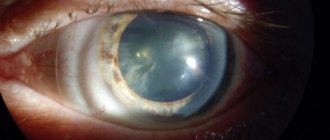
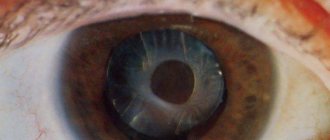
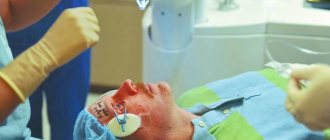
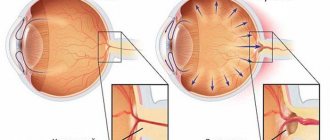
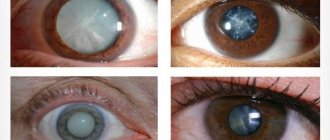
Типы катаракты
Самая распространенная разновидность заболевания – это возрастная или старческая аномалия, которая поражает людей старше сорока лет. Однако не стоит расслабляться, если вы не входите в эту категорию. Недуг может настигнуть и более молодых пациентов.
Выделяется врожденная и приобретенная катаракта. Развитие второй чаще всего провоцируют повреждения зрительного аппарата, осложнения после перенесенных заболеваний или длительное лучевое воздействие.
Патологию выявляет окулист при осмотре глаз в щелевую лампу, это основной тип диагностики недуга.
Что такое катаракта?
Катаракта глаза – это помутнение хрусталика, на фоне которого происходит снижение качества зрения и полная его потеря при отсутствии лечения. Глазной хрусталик представляет собой двуяковыпуклую линзу, расположенную между радужкой и стекловидным телом. В нормальном состоянии прозрачное тело преломляет световые лучи и пропускает их к сетчатке, обеспечивая формирование четкого изображения, передаваемого затем в мозг человека.
Здоровый хрусталик отличается высокой эластичностью и может менять свою форму, позволяя зрению приспосабливаться к различным условиям. С возрастом и под воздействием ряда негативных факторов прозрачное тело мутнеет, провоцируя ухудшение зрения вплоть до его полной потери. Зрительные функции снижаются постепенно, поэтому часто человек даже не догадывается о наличии у него подобной проблемы. Чаще всего катаракта возникает после 60 лет. А после 80 лет она в той или иной мере присутствует у каждого человека.
Основные симптомы катаракты
По мере прогрессирования патологии зрачок теряет свой природный темный пигмент и становится мутным, визуально создается ощущение, что его покрыли плотной белесой пленкой.
Однако на этом этапе уже очевидно, что развивается болезнь, требующая лечения. Но чтобы терапия принесла результат, недуг необходимо выявить на первоначальном этапе. До появления визуальных симптомов, распознать катаракту помогут субъективные ощущения пациента:
- Работая с мелкими элементами, основную их часть невозможно рассмотреть;
- Острота зрения падает, несмотря на ношение корректирующих оптических изделий;
- Периодически перед глазами появляются пятна и полоски;
- Вокруг предметов возникает сияющий ореол.
| Катаракта практически никогда не проходит без симптомов. В крайнем случае, они проявятся на второй стадии, когда еще не поздно начать терапию. |
ХОД ОПЕРАЦИИ
Проводится ультразвуковая факоэмульсификация катаракты амбулаторно. Это значит, что находиться в стационаре нет нужды. Предварительно человек проходит необходимое обследование, сдает анализ, что позволяет выявить возможные заболевания и противопоказания. В назначенный день за час до нужного времени пациент приходит в клинику, а уже через 3-4 часа возвращается домой. Все происходит довольно быстро и последовательно:
- Подготовка, которая заключается в предварительной беседе, переодевании, приеме необходимых лекарств (успокоительных, расширяющих зрачок и др.)
- Анестезия — проводится местно с помощью специальных капель.
- Пациента укладывают на стол, здоровый глаз закрывают специальной салфеткой, а область операции обрабатывают антисептиками.
- В переднюю камеру глаза вводят вискоэластик — вещество, размягчающее хрусталик и защищающее другие структуры глаза от разрушения.
- Через прокол в роговице вводится инструмент — факоэмульсификатор.
- Пораженный хрусталик с помощью ультразвука превращается в эмульсию.
- Образованную субстанцию удаляют.
- На место хрусталика устанавливают заранее подобранную ИОЛ.
- Защитный раствор удаляют.
- Разрез герметизируют без использования швов.
Пациент какое-то время находится под присмотром врача, после чего может беспрепятственно отправиться домой.
Противопоказания лечения катаракты лазером
Существуют у процедуры и ограничения:
- Если в последние шесть месяцев пациент перенес инфаркт, то выполнять операцию нельзя;
- Онкология;
- Нарушение процесса свёртываемости крови;
- Обострение хронических недугов;
- Повышение внутричерепного или внутриглазного давления;
- Воспалительные патологии органа зрения;
- Ишемия;
- Истонченная роговая оболочка;
- Использование кардиостимулятора;
- Повышенное содержание сахара в крови.
| Коррекция зрения с помощью лазера запрещена женщинам в положении. Поскольку в этот период у нее нестабильный гормональный фон, это может спровоцировать развитие неприятных последствий после хирургического вмешательства. |
Показания и противопоказания
Операция по удалению катаракты лазером имеет определенные показания и противопоказания. Показания к лазерному лечению:
- помутнение хрусталика со снижением зрительных функций;
- людям с измененной роговицей (дистрофические изменения, малая толщина);
- набухшая, перезрелая формы катаракты;
- катаракта в сочетании с вторичной глаукомой;
- вторичное помутнение.
Противопоказания к лазерному лечению катаракты:
- инфекционные болезни глаз или других органов;
- период обострения хронических болезней;
- нарушения свертывающей системы крови;
- нескорректированные сердечно-сосудистые патологии;
- наличие кардиостимулятора;
- сахарный диабет с нестабильным уровнем глюкозы;
- повышенное ВЧД;
- онкологические новообразования.
Лечение лазером не рекомендовано беременным женщинам ввиду изменений гормонального статуса. Решение о лазерном лечении у детей до 18 лет принимается в индивидуальном порядке.
Лечение и операции при катаракте
Существует несколько современных методик, помогающих избавиться от помутневшего хрусталика и восстановить зрение:
- Экстракапсульный способ;
- Использование ультразвука;
- Применение лазера.
Суть первой методики заключается в том, что задняя капсула хрусталика сохраняется, в итоге остается небольшое пространство между ним и передним участком ока. Удаляется только ядро пораженного элемента и клеточные массы. Главный недостаток заключается в наложении швов, поскольку для проведения всех манипуляций выполняется большой разрез. Две остальные методики подробней рассмотрим ниже.
Хирургия катаракты фемтосекундным лазером
Аппарат в автоматическом режиме выполняет все сложные этапы оперативного вмешательства по изъятию хрусталика и установке имплантата:
- Разрез роговой оболочки;
- Выполнение переднего капсулорексиса;
- Факофрагментация.
Фемтосекундный лазер выполняет идеальный разрез по индивидуально заданным параметрам для каждого пациента. Ювелирная точность позволяет отверстию сохранить герметичность после завершения операции и ускорить процесс восстановления.
Вскрытие капсулы также просчитывается до миллиметра, особо важен этот параметр при имплантации интраокулярных линз класса премиум. Дробление хрусталика лазером сокращает количество используемого ультразвука, это существенно уменьшает уровень нагрузки на роговую оболочку и сводит к минимуму риск развития осложнений.
Преимущества удаления катаракты с помощью фемтосекундного лазера
Процедура имеет несколько неоспоримых преимуществ перед своими «конкурентами»:
- Не требуется выполнение разрезов, все манипуляции по дроблению и извлечению хрусталика проводятся дистанционно;
- 100% безопасность. В процессе проведения операции доктор видит глаз в формате 3D, он может рассмотреть его мельчайшие элементы. Благодаря этому есть возможность контролировать ход вмешательства и сохранить в целостности все структуры;
- Высокая точность. Основная часть процедуры протекает в автоматическом режиме, манипуляции выполняются с точностью до одного микрона. Вместо ножевого прокола лазер аккуратно раздвигает ткани ока и формирует разрез идеальной формы. Он заживает за короткий срок, поскольку самогерметизируется и сохраняет стабильность;
- Быстрая регенерация. В процессе операции не используются хирургические инструменты, практически все действия выполняются дистанционно. Это позволяет избежать риска развития осложнений и ускорить процесс выздоровления;
- Современные имплантаты способны на 100% заменить человеческий хрусталик. Не зря их называют «умные линзы». Главное, идеально их распределить в капсуле. А сделать это с филигранной точностью сможет только лазер. ИОЛ должны находится строго по центру, сохранять стабильное положение, даже малейшее их смещение негативно скажется на остроте зрения.
Вернуться к оглавлению
Ультразвуковая факоэмульсификация
Принцип процедуры заключается в том, что через небольшой разрез на роговой оболочке вводится специальное оборудование, испускающее ультразвуковые волны. Они дробят пораженный хрусталик, пока он не достигнет дисперсной фазы. Полученная эмульсия выводится из ока с помощью системы трубочек.
Главный минус методики заключается в том, что большое количество ультразвуковых волн негативно сказывается на состоянии близлежащих тканей и структур. Уровень наносимого вреда зависит от мощности колебаний.
Как происходит факоэмульсификация?
В начале операции доктор вручную или с помощью лазера выполняет микроскопический разрез размером около двух с половиной миллиметров. Через него осуществляются все дальнейшие манипуляции. В переднюю камеру зрительного аппарата вводят универсальное вещество, предназначенное защитить внутренние структуры ока от повреждений.
Далее под воздействием ультразвука разрушается помутневшая масса и через вакуумный шприц удаляется из полости. В очищенную капсулу на место изъятого хрусталика устанавливают имплантат, который в дальнейшем будет выполнять все функции своего «предшественника».
| Завершающим этапом операции становится вымывание защитного вещества, для этого используется ирригационный раствор. |
Операция катаракты скальпелем (факоэмульсификация)
Это хирургическое удаление хрусталика и его замена искусственной линзой. Через очень маленькие надрезы на краю роговицы в глаз вводится специальный инструмент, который после вскрытия через маленький прокол капсулы хрусталика использует ультразвук, чтобы измельчить затвердевшую и мутную линзу на мельчайшие частицы и вымыть получившуюся жидкость.
Затем в глаз имплантируется складная(мультифокальная) мягкая искусственная линза. Она так же служит всю жизнь и больше не нуждается в замене.
К плюсам данного подхода относится индивидуальный подход к каждому пациенту, благодаря которому риск осложнений, несмотря на устрашающее описание технологии, стремится к нулю.
Разница между ультразвуковым и лазерным удалением катаракты
Все операции, направленные на устранение «плёнки», сводятся к дроблению и извлечению пораженного хрусталика с последующей установкой имплантатов, в роли которых выступают интраокулярные линзы. Использование лазера в данной области позволило повысить степень эффективности операции и свести к минимуму риск развития осложнений.
Выполненный разрез в роговой оболочке затягивается сам, поэтому наложение швов не требуется. Пациент может вернуться домой спустя несколько часов после хирургического вмешательства.
Разрез роговицы
Манипуляция осуществляется с помощью алмазного ножа, он обеспечивает максимальную точность и аккуратность надреза. Фемтосекундный аппарат создает «выемку» идеальной формы. Разрез обязательно должен быть ровным, растянутый или кривой не сохранит герметичность и стабильность. В этом случае повышается риск развития осложнений.
Формирование капсулорексиса
Хрусталик размещен в специальной капсуле, которую поддерживают многочисленные связки. Чтобы достать содержимое требуется надрезать «упаковку». С помощью хирургического инструмента доктор выполняет в капсуле небольшое отверстие круглой формы. Лазер проводит подобную процедуру в несколько раз быстрее и точнее, что позволяет добиться идеальной центровки.
Разрез должен иметь круглую форму, чтобы сила натяжения распределилась равномерно по всей поверхности и капсула не порвалась. Вручную провести подобную филигранную работу практически нереально, отверстие получается рваным, поэтому сила натяжения в меридианах не равномерна.
| Это грозит в будущем разрывом капсулы и соответственно, очередными проблемами со зрением. Лазер помогает сделать ровный разрез, который исключает риск развития осложнений. |
Разрушение хрусталика
При факоэмульсификации доктор вводит в поврежденное око наконечник инструмента и дробит хрусталик с помощью ультразвука. Лазер создает в толще помутневшей массы вспышки энергии, разрезающие структуру на микроскопические кубики. Их высасывают из полости с помощью наконечника. В запущенных ситуациях врач может одновременно применять лазер и ультразвук, однако задает меньшую мощность, чтобы не нанести вред прочим структурам ока.
Снижение силы аппаратов поможет сохранить в неприкосновенности эндотелиальные клетки роговицы и избежать ожога глаз. Вернуться к оглавлению
В чём отличие лазерного лечения катаракты от традиционной операции?
«Фемтокатаракта» – это не какая-то особая разновидность заболевания. Этим термином (возможно, и впрямь не слишком удачным) обозначают один из методов лечения катаракты, основу которого составляет применение лазеров с ультракоротким импульсом (фемтосекундных). Сокращение продолжительности фотонного воздействия имеет фундаментальное значение: чем короче световой «укол», тем меньше травматичность, ограниченнее операционное поле и ниже риск нежелательных последствий. Поэтому в технологической эволюции лазеров импульсного действия счет уже давно идет на столь малые интервалы времени, что их не то что представить – даже цифрами записать трудно. Так, фемтосекунда представляет собой 0,000000000000001 долю обычной секунды.
Однако и фемтосекундные лазеры на сегодняшний день уже не являются технологическим пределом: сообщается о выпуске первых лабораторных образцов генераторов с аттосекундным импульсом («фемто» = 10 15, «атто» = 10 18). При замене катарактального хрусталика фемтосекундный лазер применяется на наиболее опасном, в плане последствий, этапе и участке: для разгерметизации глазного яблока и формирования доступа к хрусталиковой капсуле. По сравнению с контактным микрохирургическим инструментарием лазерный скальпель обнаруживает столь явные преимущества, что, по-видимому, в ближайшем будущем такая методика войдет в стандартные протоколы имплантации ИОЛ.
Последствия удаления катаракты
После проведенного хирургического вмешательства пациенты могут столкнуться с некоторыми проблемами:
- Усиленное слезотечение. Подобный симптом сигнализирует о том, что произошло инфицирование. В процессе операции попадание патогенных микроорганизмов исключено, поскольку процедура проводится в стерильных условиях. А вот при несоблюдении рекомендаций доктора (трение глаз, попадание в орган зрения воды и т.д.) «вредитель» легко мог проникнуть;
- Краснота ока. Является признаком развивающейся инфекции или кровоизлияния;
- Отечность роговой оболочки. В течение трех часов после операции небольшая опухлость — это нормальное явление. Обычно они рассасываются без посторонней помощи;
- Болевые ощущения. Иногда после удаления катаракты повышается внутриглазное давление. Чаще всего причина в растворе, который используют в процессе вмешательства. Если он не может беспрепятственно выйти через дренажную систему наблюдаются побочные эффекты;
- Отслоение сетчатки. В группу риска входят пациенты, страдающие от близорукости;
- Смещение имплантата. Это происходит очень редко. Чаще всего подобное осложнение вызывает разрыв капсулы;
- Эндофтальмит. Обширный абсцесс глазного яблока – одно из самых опасных последствий хирургического вмешательства по удалению катаракты. Может привести к слепоте;
- Помутнение капсулы. Причина кроется в нарастании эпителиальных клеток на заднюю стенку. Снижает остроту зрения, встречается очень часто (примерно в 25% случаев).
| Осложнения после удаления катаракты может спровоцировать ошибка врача, сопутствующие патологии или несоблюдение реабилитационного режима. |
Когда назначают операцию?
Обычно ее проводят на второй или третьей стадии заболевания при наличии следующих симптомов:
- снижение зрения до 50 %;
- появление перед глазами различных оптических эффектов (пятен, точек), которые мешают пациенту вести нормальный образ жизни;
- при взгляде на источник света перед глазами возникают ореолы, блики.
Эти признаки говорят о том, что замена хрусталика необходима, иначе последствия могут быть необратимы.
Восстановление после операции
Зрение нормализуется примерно через месяц после оперативного вмешательства. На протяжении этого времени мозг привыкает к обновлениям, произошедшим в зрительном аппарате. У некоторых пациентов наблюдается сухость глаз, в этом случае доктор назначает увлажняющие капли.
Спустя тридцать дней врач выписывает новую корректирующую оптику. Старайтесь больше заниматься работой, которая требует активного участия глаз. Это будет своеобразной тренировкой для зрительного аппарата.
После хирургического вмешательства пациент на протяжении трех месяцев должен придерживаться следующих медицинских рекомендаций:
- На улицу выходить только в солнцезащитных очках, даже если стоит пасмурная погода;
- Избегайте попадания в глаза мыльной воды;
- Не спите на прооперированной стороне;
- По возможности всегда держите голову вертикально;
- Не поднимайте тяжесть весом более пяти килограмм.
Соблюдение простых правил и ограничений поможет избежать риска развития осложнений.
Хирургическое лечение травматической катаракты
Сроки удаления помутнения будут зависеть от выраженности воспалительного процесса, необходимости восстановить зрение (это касается детей с повышенным риском амблиопии), будущих операций и общего состояния больного. Метод лечения и сроки должен определять врач, учитывая прогноз по зрению и наличие сопутствующих патологий. План хирургического вмешательства будет основан на степени выраженности и локализации катаракты.
Самым распространенным способом удаления катаракты считается факоэмульсификация, но операция противопоказана при бурой катаракте. Удаление хрусталика осуществляется ультразвуком через небольшой прокол. Вся процедура занимает до 20 минут. Врач разбивает помутневшие массы и высасывает их из капсулы, чтобы вставить на освободившееся место специальную линзу. Современные имплантаты по функциональности ничем не отличаются от натурального хрусталика. Период реабилитация не занимает много времени, а послеоперационные рекомендации не усложняют жизнь пациента. В подавляющем большинстве случае операция обеспечивает полное излечение от катаракты.
Иногда прибегают к экстракапсулярной экстракции. Этот метод используют все реже, хотя он остается допустимым при слабости цинновых связок и отсутствии грыжи стекловидного тела. Технологии, которые дают возможность имплантировать интракапсулярные кольца и капсулярные крючки, применяются при удалении травматической катаракты передним доступом. При наличии выраженного факодонеза, подвывиха хрусталика и повреждения капсулы нужно рассмотреть другой способ удаления помутнения.
Первичная экстракция травматической катаракты преимущественна тем, что позволяет устранить причину воспаления, нормализовать уровень внутриглазного давления и провести зрительную реабилитацию. Среди недостатков процедуры можно выделить длительный период реабилитации и повышенный риск воспаления. Также может быть, что катаракта не влияла на зрительную функцию, и операция не поможет ее восстановить.
Имплантация интраокулярной линзы
Имплантация интраокулярной линзы может быть осуществлена после удаления катаракты любым способом (при условии, что нет воспаления и риск инфицирования низок). Линзу можно установить в капсулярный мешок, переднюю камеру, цилиарную борозду, и зафиксировать возле склеры или радужки.
У детей помутнение хрусталика сильно повышает шансы на развитие амблиопии (синдром ленивого глаза). Поскольку нередко после экстракции происходит быстрое помутнение задней капсулы, вместе с ней нужно проводить капсулотомию и витрэктомию (переднюю). Оперируя ребенка, врач должен минимизировать влияние на развивающийся глаз.
Помутнения не всегда прогрессируют, поэтому определять целесообразность операции должен врач. Если другие структуры глаза не были повреждены, лишнее вмешательство может только навредить. Когда катаракта не ухудшает зрение, не провоцирует воспаление, инфекцию и глаукому, рекомендуется динамическое наблюдение за состоянием хрусталика.
Травматические катаракты не всегда лечат хирургическим путем. В тех случаях, когда помутнение не локализуется в центре хрусталика и не является очень плотным, можно обойтись оптической коррекцией. Это обусловлено тем, что такая катаракта не мешает нормально видеть.
Катаракта лечение лазером цена
Цена на лазерное удаление катаракты зависит от клиники, региона, сервиса, тип имплантата. Она может варьироваться от сорока до семидесяти тысяч рублей.
В обязательном порядке перед оперативным вмешательством проводится тщательное обследование пациента и повторная консультация у офтальмолога. Такая услуга дополнительно обойдется в семь или десять тысяч рублей.
Помните, что чаще всего клиники озвучивают стоимость операции за одно око. Таким образом, если хирургическое вмешательство необходимо двум глазам, то оно обойдется от восьмидесяти до ста сорока тысяч рублей.
Стоимость операции
Ориентировочная стоимость лазерной операции при катаракте начинается от 40000 за один глаз. Требуется предварительный сбор анализов, не входящих в эту сумму. Лазерное лечение проводят на базе специализированных бюджетных и частных клиник.
Лечение лазером создает условия для быстрого восстановления глазного яблока, что сокращает период реабилитации. Высокая точность воздействия лазерного луча минимизирует риски осложнений. Зрение начинает восстанавливается в первые дни после операции и достигает максимального качества в течение полугода.
Знакомы ли вы с лечением лазером при катаракте? Расскажите о своих впечатлениях в комментариях. Делитесь статьей в соцсетях. Берегите зрение. Всего доброго.
Показания к хирургическому вмешательству
Катаракта распространяется очень быстро и может привести к осложнениям в виде полной слепоты.
Раньше операцию проводили только при полной зрелости болезни, но сейчас, при внедрении новых технологий оперативного вмешательства, процедуру можно проводить на любой стадии болезни.
Это исключает возможность появления осложнений.
Показаниями к проведению операции являются:
- Перезрелая катаракта.
- Набухающая форма катаракты, которая опасна своими последствиями в виде глаукомы.
- Смена положения хрусталика, его вывих.
- Вторичная глаукома.
- Исследование глазного дна (при отслойке сетчатки или изменениях глазного дна из-за болезней).
Лечение желательно начинать уже при первых симптомах болезни, в таком случае можно подобрать более щадящий метод.
В некоторых случаях показанием к операции является необходимость сохранности 100% зрения для профессиональной деятельности. В этом случае, например, водителю транспортных средств острота зрения на момент проведения операции должна составлять 0,5. Когда не требуется столь высокой четкости зрения, допустимы значения в 0,1.
При двухсторонней катаракте начинают оперировать тот глаз, где ниже острота зрения.
Какие существуют методы оперативного вмешательства?