Светлана Щербакова
Кардиолог
Высшее образование:
Кардиолог
Кабардино-Балкарский государственный университет им. Х.М. Бербекова, медицинский факультет (КБГУ) Уровень образования – Специалист 1994-2000
Дополнительное образование:
«Кардиология»
ГОУ «Институт усовершенствования врачей» Минздравсоцразвития Чувашии
Контакты
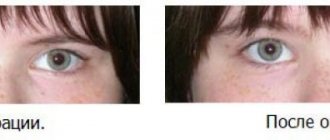
Инсульт глаза – довольно распространённая патология. С ней сталкивается 80% людей, перенёсших приступ. Потеря зрения может быть частичной или полной. Проблемы с глазами возникают в тех случаях, когда очаг поражения находится в сегментах, отвечающих за питание зрительных центров головного мозга. Тяжесть состояния больного напрямую зависит от того, какое количество тканей было повреждено во время приступа. Если пострадал малый сегмент, то у человека может появиться чёрное пятно, причем в обоих глазах. Далее мы расскажем о том, что делать, если у вас произошла потеря зрения при инсульте.
Причины
Окклюзия сосудов глаза редко встречается в качестве самостоятельной нозологии. Состояние часто является проявлением или осложнением другой, общесоматической, патологии. Заболевания и состояния, провоцирующие окклюзию сосудов сетчатки:
- атеросклероз;
- повышение артериального давления;
- нарушение углеводного обмена (сахарный диабет);
- аутоиммунные воспалительные заболевания сосудов (гигантоклеточный артериит);
- повышенная вязкость крови (полицитемия, миеломная болезнь);
- тромбофилия – врожденная или приобретенная;
- эндокардит;
- вирусные и бактериальные болезни сосудов;
- врожденные аномалии сосудов;
- патологии клапанов сердца (ревматизм, пороки сердца);
- нарушения сердечного ритма;
- инфаркт миокарда, острый коронарный синдром;
- обширные и хронические кровопотери;
- острые нарушения мозгового кровообращения (инсульты, транзиторные ишемические атаки);
- гипертиреоз;
- длительный прием мочегонных препаратов, оральных контрацептивов, повышающих свертываемость крови средств;
- инвазивные способы диагностики, связанные с введением контрастных веществ (ангиография).
Основные причины заболевания:
Все вышеперечисленные факторы провоцируют образование эмболов или тромбов (кровяные сгустки с вкраплениями бактерий, кристаллов кальция, холестерина). В один момент эти структуры отрываются от артериальных стенок и вместе кровью попадают в сосудистую сеть глаза (нарушая при этом приток крови к сетчатке и перекрывая кровоснабжение органа зрения).
В основном, тромбы (эмболы), представляющие опасность для органа зрения, формируются в сонных или коронарных артериях. При благоприятных условиях (патологиях ССС, инфекциях, аллергических реакциях, травмах глаза, нарушении свертываемости крови) образования отрываются от артериальных стенок и закупоривают центральный сосуд зрительного органа.
К другим причинам, провоцирующим симптомы глазного инсульта, следует причислить:
разрыв (закупорку) позвоночных артерий (такое явление возникает при дисковых грыжах, травмах, остеохондрозе);
- резкое изменение внутричерепного давления (нарушается питание зрительного органа).
В зависимости от того, какой вид ишемического нарушения возник в сетчатке, выделяют несколько разновидностей патологии:
- Центральная окклюзия артерии. Заболевание прогрессирует молниеносно, вызывает одностороннее нарушение зрительной функции. Больной не различает цвета. Устранить последствия проблемы (нарушение зрительной функции) помогает своевременное лазерное лечение.
Отделение вен сетчатки. Перед глазами больного мелькают белые пятна (внешне схожи со световыми бликами). Эта форма инсульта имеет односторонний характер. Своевременная диагностика и лечение позволяют говорить о благоприятном прогнозе.
- Окклюзия артерии и отслоение сетчатки. Самая тяжелая форма инсульта. Периферийное зрение полностью утрачивается. Течение недуга бессимптомное. В ряде клинических случаев отслоению сетчатки сопутствуют спастические боли, может сужаться сонная артерия.
Зачастую к частичной или полной окклюзии приводит закупоривание сосудов кровяными бляшками (эмболами). В ста процентах прецедентов окклюзия центральной артерии сетчатки проявляется как следствие острых гипертонических отклонений от нормы. Основополагающими факторами развития окклюзии центральной артерии или вен сетчатки служат такие болезни, как аритмия, сахарных диабет, антифосфолипидный синдром. Также провоцирующими факторами выступают гематомы и друзы ДЗН, а также последствия возможных травм глаза.
Симптоматика инсульта глаза при окклюзии центральной артерии сетчатки:
- Частичная или полная утрата периферийного зрения, постепенно переходящая в частичную или полную слепоту.
- Искажённое восприятие изображение или появление слепых пятен.
Подобное отклонение от нормы считается одним из наиболее опасных, так как развивается на фоне других спазматических процессов в организме – сердечных пороков, гипертонических осложнений, дефектов артерий позвоночника. Зачастую эта болезнь не сопровождается болевыми ощущениями, а потому человек не обращает внимания на проявившиеся симптомы, однако, продолжительная окклюзия центральной артерии сетчатки (ЦАС) влечёт за собой непоправимые нарушения зрения.
Как восстановить зрение
Восстановление зрения после инсульта происходит при проведении терапевтических мероприятий с целью устранить или смягчить симптомы зрительных нарушений. В комплексное лечение обязательно входят медицинские препараты, гимнастика для глаз, возможно, потребуется хирургическое вмешательство. Хорошую помощь окажут народные средства, применяемые с разрешения лечащего врача.
Медикаментозные препараты
Нарушение зрения при инсульте происходит из-за поражения участка головного мозга, поэтому назначение препаратов будет зависеть от вида инсульта, величины и локализации поврежденной области мозга. Применяют препараты, призванные:
- улучшить кровообращение;
- снять отечность мозговых тканей;
- повысить устойчивость нейронов к кислородному голоданию;
- снизить артериальное давление;
- увлажнить слизистую глаза и т.д.
Препараты и дозировка назначаются врачом индивидуально, исходя из состояния пациента, возраста и результатов обследований.
Народные средства
Курс реабилитации после инсульта в домашних условиях начинается от возвращения пациента домой, и может растянуться на период до двух-трех лет. Одни функции восстанавливаются быстрее, чем другие, в зависимости от локализации сосудистой катастрофы и степени поражения мозга. Хотя это длительный процесс, но многие пациенты благодаря своему упорству и помощи близких возвращаются к полноценной жизни.
Восстановление зрения в домашних условиях проходит эффективнее с помощью различных народных методов, которые подтверждены многолетней практикой излечившихся
Важно помнить, что выбор средств народной медицины нужно согласовывать с врачом-терапевтом или неврологом, наблюдающим больного. В основном используются отвары и настои лечебных трав, медовые ванны, настойка на сосновых шишках, лечение цитрусовыми и другие эффективные рецепты, разжижающие кровь и улучшающие питание и восстановление мозговых структур
Полезно принимать в пищу орехи и сухофрукты, богатые микроэлементами и калием, а также продукты, содержащие омега-3-полиненасыщенные жирные кислоты, необходимые для нормальной работы мозга(морская рыба, льняное масло, орехи, семена, цельные злаки).
Гимнастика для глаз
Лечебная гимнастика нужна в первую очередь глазным мышцам, пострадавшим от последствий инсульта. Несложные, но постоянные занятия укрепят мышцы глаз, усилят кровообращение, помогут восстановить контроль над движениями глазных мышц. Делать гимнастику потребуется долго и регулярно, посвящая ей 20-25 минут каждый день. Примерный комплекс упражнений для восстановления зрения после инсульта:
- Движения глаз вправо-влево до упора, медленно и спокойно. В крайней точке поворота постараться задержаться на секунду.
- Движения глаз вверх-вниз, в крайней точке зафиксировать взгляд на секунду.
- С максимальной амплитудой совершать круговые движения глазами по часовой стрелке, а потом — против часовой стрелки.
- Сильно зажмурить глаза и досчитать до 5 (медленно).
- На закрытые верхние веки положить три пальца рук с легким надавливанием, удерживать, досчитав до 5.
- Ладони рук положить на закрытые глаза, слегка надавливая, и делать вращательные движения по часовой стрелке и против часовой стрелки (не спеша).
- Выбрать точку перед собой на каком-либо предмете, затем перевести взгляд на кончик носа. Повторить 6-8 раз.
- Часто-часто моргать глазами, считая до 5.
Количество повторений со временем можно увеличить от 6 до 30 раз, избегая чувства усталости и дискомфорта в органах зрения.
Хирургическое вмешательство
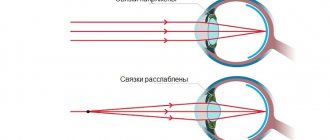
Оперативное лечение после инсульта применяется редко, в особых случаях, например, когда нужно заменить помутневший хрусталик на искусственный, который заменяет функции пострадавшего и зрение восстанавливается. Также при выраженном косоглазии может потребоваться хирургическая коррекция излишне напряженных и, наоборот, расслабленных глазных мышц. Не во всех случаях операция помогает полностью восстановить утраченные функции глаз, но возможность добиться частичного улучшения зрения достаточно высока.
Методы лечения
Прогноз заболевания и успех лечения зависят в первую очередь от своевременности оказания больному медицинской помощи. Также роль играют степень распространения поражения, вид инсульта глаза, причина, по которой он произошел. Поэтому лечение начинается с диагностики основного заболевания, далее выявляется пораженный сосуд и устанавливается вид окклюзии.
Вовремя проведенная лазерная терапия, медикаментозные средства, здоровый образ жизни позволяют полностью восстановить зрение после инсульта глаза
Для этого проводится визуальное изучение глазного яблока и исследование глазного дна. Если требуется, дополнительно проводится электронное сканирование сосудов, пациент направляется на консультацию к неврологу.
В современной медицине используется преимущественно метод лазерной коагуляции. Направленным лазерным лучом разбивается тромб в глазу и затем удаляется. Целостность вен и артерий при этом не нарушается, кровоснабжение и зрение восстанавливаются. Также с помощью такой операции можно закрепить сетчатку при ее отслойке и убрать дегенерационные изменения в области глазного дна.
В некоторых случаях целесообразнее провести гипербарическую оксигенацию. Пациент помещается в специальную барокамеру, после чего осуществляется воздействие кислородом при высоком давлении.
Безоперационным методом, только с использованием медикаментов, вылечить инсульт органа зрения нельзя. Но медикаментозные средства необходимы в послеоперационный период.
Используются такие группы лекарственных препаратов:
- Спазмолитики.
- Средства, разжижающие кровь и предотвращающие образование тромбов.
- Препараты, стимулирующие кровообращение.
- Ангиопротекторы – медикаменты, укрепляющие и защищающие от повреждений сосуды.
- При повышении артериального давления – гипертензивные средства.
- Антибактериальные препараты в случае присоединения инфекции.
- Лекарственные средства для лечения сопутствующих хронических заболеваний.
После инсульта глаза только комплексный подход, включающий использование глазных капель и витаминов, а также специальную гимнастику, поможет восстановить и сохранить зрение.
Схему медикаментозной терапии составляет только врач. Он определяет комбинацию необходимых препаратов и их дозировку. Самолечение в данном случае не даст положительного результата и только ухудшит состояние пациента. Чем раньше будет начато лечение, тем лучше прогнозы. Важно восстановить нормальное кровоснабжение органов зрения в первые часы после окклюзии.
Если проводить терапию вовремя и корректно, можно полностью восстановить зрение. Возможно, останутся небольшие дефекты в виде мушек и пятнышек, но качество жизни нарушено не будет. Если же симптомы проигнорированы, лечение не начнется или же будет проведено неправильно, дегенеративные изменения сетчатки будут прогрессировать, что в итоге приведет к утрате зрения.
Корковая слепота
Корковая слепота
– это полное отсутствие зрения, обусловленное поражением затылочных долей головного мозга. Проявляется нарушением зрительного восприятия при сохранной реакции зрачков на свет. При врожденном варианте болезни наблюдаются затруднения в развитии речи и двигательной активности у ребёнка.
Для диагностики применяется визометрия, периметрия, офтальмоскопия, КТ головы, электроэнцефалография, эхоэнцефалография. Этиотропная терапия сводится к устранению основного заболевания. Медикаментозное лечение показано при злокачественной гипертензии, энцефалопатии.
Хирургическое вмешательство используется при артериовенозных мальформациях.
Корковую слепоту впервые описал испанский офтальмолог Маркуис в 1934 году. Распространенность патологии в общей структуре слепоты составляет 5-7%. У 48% пациентов этиология заболевания связана с пренатальным поражением центральной нервной системы.
У детей до 3 лет причиной чаще всего становятся постгеникулярные зрительные поражения. При энцефалопатии поражение органа зрения наблюдается в 15-20% случаев. У 63% больных возникает пароксизмальный тип, в то время как перманентный встречается у 37%. Патология может развиваться в любом возрасте.
Мужчины и женщины болеют с одинаковой частотой. Географические особенности распространения не описаны.
Корковая слепота
Заболевание зачастую возникает спорадически. Развитие врожденной формы потенцирует внутриутробная гипоксия, токсемия беременных, поражение головного мозга вирусными агентами при инфицировании плода в период беременности. Этиология приобретенной формы обусловлена:
- Гипоксически-ишемической энцефалопатией
. Недостаточное количество анастомозов между корковыми ветвями средних и задних мозговых артерий в области затылочной коры приводит к ишемии этого участка. Гипоксические изменения ведут к нарушению центрального (макулярного) зрения. - Злокачественной артериальной гипертензией
. При повышении артериального давления свыше 220/130 мм. рт. ст. возникает отек диска зрительного нерва с формированием множественных зон кровоизлияния и экссудации на глазном дне, однако слепота центрального генеза может наступить только при нарастании клиники гипертонической энцефалопатии. - Прогрессивной мультифокальной лейкоэнцефалопатией (ПМЛ)
. ПМЛ – это быстро прогрессирующая демиелинизирующая патология ЦНС, при которой наблюдается асимметричное поражение коры. Данная болезнь чаще обуславливает развитие гемианопсии, реже – полной корковой слепоты. - Артериовенозными мальформациями (АВМ)
. На фоне патологических изменений сосудов возникают кровоизлияния в мозговую ткань. Организация сгустка крови влечет за собой необратимые изменения в области поражения. При распространении зоны кровотечения на затылочную долю наступает потеря зрения. - Патологическими новообразованиями
. При локализации объемных образований в затылочной доле происходит деструкция нейронной сети с необратимой зрительной дисфункцией. - Травмой головы
. Корковая слепота развивается при травматических повреждениях в области зрительной коры. - Резким повышением внутричерепногодавления
. Внутричерепная гипертензия приводит к компрессии мозговых структур и временной зрительной дисфункции.
Корковая слепота возникает только в случае тотального поражения затылочной области коры головного мозга. Дополнительно в патологический процесс может вовлекаться зрительная лучистость Грациоле. При одностороннем повреждении затылочной доли появляется конгруэнтная центральная скотома.
Цветовая агнозия характерна для изолированной патологии с локализацией в зоне затылочной доли левого полушария. Функция макулярных отделов не нарушена. Двухстороннее поражение ведёт к полной слепоте, которая часто сопровождается ахроматопсией, апраксией содружественных движений глаз.
При сопутствующем поражении речевых центров развивается дисфазия.
В большинстве случаев церебральная слепота – это приобретенная патология. Врожденные случаи встречаются крайне редко. Клиническая классификация включает следующие формы заболевания:
- Перманентная
. Наиболее распространенный вариант. Развивается при необратимых поражениях структур головного мозга вследствие геморрагического инсульта. - Пароксизмальная
. Это обратимая слепота, которая чаще наблюдается в молодом возрасте. Возникает на фоне метаболических расстройств, гипертонического криза, гидроцефалии.
Первые проявления патологии – выпадение отдельных участков с поля зрения. Пациенты предъявляют жалобы на появление помутнений, «пелены» перед глазами, нарушение ориентации в пространстве.
Больные не могут направить взгляд в сторону объекта, который находится в периферических отделах. Прогрессирование патологического процесса приводит к тотальному нарушению зрительного восприятия.
Зрачковая реакция на свет сохранена, поскольку нервные пути от сетчатки к стволу мозга функционируют нормально. Больные отмечают, что при взгляде на источник света не происходит рефлекторного смыкания век.
Пациенты реагируют на громкий звук поворотом головы и движением глаз в сторону источника раздражения. У детей с врожденной формой корковой слепоты распространенным сопутствующим проявлением является дисфазия (нарушение формирования речи).
Если зрительная дисфункция сочетается с неспособностью различать цвета и оттенки, это свидетельствует об одностороннем поражении. При развитии заболевания на фоне функциональных поражений коры симптоматика регрессирует самостоятельно.
Острота зрения восстанавливается через 3-4 дня. Вначале возникает светоощущение, далее – предметное зрение, затем пациенты отмечают регенерацию функции восприятия цвета. Заболевание носит изолированный характер.
В редких случаях наблюдаются сопутствующие корковые нарушения в виде алексии (неспособности понимать написанный текст), гемихроматопсии (выпадения цветочувствительности в одной половине зрительного поля).
Также больные жалуются на нарушения памяти, одностороннюю слабость мышц (гемипарезы). При обширном поражении мозговой ткани выявляется сопутствующая неврологическая симптоматика.
Врожденный вариант заболевания осложняется задержкой формирования двигательных навыков и разговорной речи. При возникновении патологии в зрелом возрасте резко затруднена адаптация пациента в социальной среде. У больных корковой слепотой существует высокий риск развития вестибулопатии.
Осложнения слепоты церебрального происхождения во многом определяются характером фонового заболевания. При гипертензивной этиологии болезни отмечается высокая вероятность кровоизлияний в переднюю камеру глаза или стекловидное тело.
При мультифокальной лейкоэнцефалопатии распространение инфекции на близлежащие участки приводит к потере памяти, нарушениям речи, двигательным расстройствам.
Постановка диагноза базируется на данных анамнеза и результатах специфических методов обследования. В пользу корковой слепоты свидетельствуют такие анамнестические сведения, как связь первых проявлений заболевания с травматическими повреждениями, инфекциями головного мозга, повышением артериального давления. Инструментальная диагностика основывается на проведении:
- Офтальмоскопии
. При осмотре глазного дна патологические изменения выявляются только при гипертензивной природе болезни. Визуально определяется отек ДЗН, локальные зоны кровоизлияния на внутренней оболочке. - Визометрии
. На начальных стадиях острота зрения снижена незначительно. Прогрессирование патологии ведёт к амаврозу. - Периметрии
. Позволяет выявить дефекты зрительного поля в виде концентрического сужения или выпадения отдельных половин на начальных этапах патогенеза. На терминальной стадии периферическое зрение отсутствует. - КТ головы
. Компьютерная томография применяется для визуализации органических повреждений корковых мозговых центров и патологических новообразований. - Электрофизиологического исследования (ЭЭГ)
. При гипоксической энцефалопатии или мультифокальной лейкоэнцефалопатии на ЭЭГ выявляется диффузная дезорганизация биоэлектрической активности. Эпиактивность нехарактерна. - Эхоэнцефалографии (Эхо-ЭГ)
. При развитии зрительной дисфункции у лиц с внутричерепной гипертензией или гипертонической энцефалопатией удается диагностировать признаки повышенного внутричерепного давления.
Этиотропная терапия базируется на устранении основного заболевания. Симптоматическое лечение оказывает эффект только на ранних стадиях. Всем пациентам с артериальной гипертензией в анамнезе необходимо контролировать уровень артериального давления. При злокачественном характере болезни показана гипотензивная терапия.
При ишемической энцефалопатии целесообразно применение пентоксифиллина, винпоцетина, ницерголина. Плановое оперативное вмешательство проводится при АВМ головного мозга, а также при эпидуральной гематоме у пациентов с черепно-мозговой травмой.
Тактика лечения корковой слепоты у больных мультифокальной лейкоэнцефалопатией и врожденными формами не разработана.
Прогноз для жизни и трудоспособности определяется характером поражения структур мозга. Зачастую зрительная дисфункция необратима, однако в ряде случаев наблюдается спонтанная ремиссия. Специфические методы профилактики отсутствуют.
Неспецифические превентивные меры сводятся к предупреждению перинатальной патологии, внутриутробной гипоксии. Пациентам, страдающим злокачественной гипертензией, необходимо проводить ежедневный мониторинг уровня артериального давления.
Развитие зрительной дисфункции при отсутствии объективных признаков поражения глаз требует детального обследования мозговых структур.
Источник: https://www.KrasotaiMedicina.ru/diseases/ophthalmology/cortical-blindness
Что такое глазной инсульт?
При инсульте глаз вены или артерии сетчатки перестают работать как положено. Они блокируются тромбом или сужением кровеносного сосуда.
Подобно мозговому инсульту, при котором кровообращение в мозг сокращается или отрезается, сетчатка глаза теряет кровоснабжение. Кровь и жидкость могут пролиться в сетчатку и вызвать отеки. Как сетчатка, так и зрение человека могут быть быстро повреждены.
Существует несколько различных типов глазных инсультов, в зависимости от пораженного кровеносного сосуда:
- Окклюзия центральной сетчатки (CRVO): Главная вена сетчатки блокируется.
- Окклюзия центральной артерии сетчатки (CRAO): Центральная артерия сетчатки блокируется.
- Окклюзия сетчатки глаза (BRVO): Маленькие вены сетчатки блокируются.
- Окклюзия артерий филиальной сетчатки (БРАО): Небольшие артерии сетчатки блокируются.
У некоторых людей риск инсульта может быть выше, чем у других. Факторы риска аналогичны факторам риска регулярного инсульта.
Американская академия офтальмологии утверждает, что люди в возрасте 60 лет, особенно мужчины, могут иметь самый высокий риск инсульта глаз.
Воздействие инсульта на зрение
Инсульт – системное нарушение кровообращения мозга, которое провоцирует развитие необратимых явлений, приводящих к потере важных функций организма. Если к мозговым структурам ближе расположен зрительный нерв, он страдает во время кровоизлияния. В результате у больного развивается слепота, косоглазие, куриная слепота и заболевания зрения.
Существуют признаки, по которым определяют степень поражения мозга:
- Появление «слепого пятна». Если мозг поврежден немного, то некоторые поля зрения способны выпасть. Явление носит название «слепого пятна». Человек видит нормально, но какой-то маленький участок выпадает из поля зрения. Чувствуется боль в глазах. Если нарушения минимальные, то зрение после инсульта восстановится самостоятельно. Необходима реабилитация, то выполнение гимнастики для глаз;
- Исчезновение периферического зрения. Тяжелые повреждения оказывают воздействие на зрительные функции, за которые в ответе обе половины головного мозга. Поражается большой участок мозга, из-за чего пропадает периферическое зрение. Восстанавливается нарушенное боковое зрение с помощью интенсивной терапии;
- Атрофия глазного нерва. По причине атрофических явлений может развиться паралич глазодвигательного нерва, из-за которого больной не может движения глаз держать под контролем. Может развиться косоглазие, выпячивание глазного яблока и иные патологии.
Учитывая статистику, можно сказать, что инсульту, сопровождающемуся нарушением зрения, подвержены мужчины в возрасте 45-60 лет. Кроме зрительных функций наносится вред организму. Если заболевание обнаружили и приступили к лечению, то в одном случае из трех существует вероятность выздоровления и восстановления утраченных функций.
Группы риска
Большинство больных, подвергшихся инсульту глаза, страдали от атеросклероза и его проявлений (ишемия сердца, стенокардия, гипертония), сахарного диабета. Следующую позицию в качестве непосредственного этиологического фактора занимают ревматические патологии, затем – височные артерииты, болезни сосудов.
Дополнительные группы риска:
- люди, чья рабочая деятельность связана с работой за компьютером (перенапряжение глаз);
- люди, подверженные частым и продолжительным стрессовым ситуациям (врачи, юристы, служащие военных подразделений и ликвидаторы чрезвычайных ситуаций);
- возраст более 40 лет;
- курильщики;
- лица, злоупотребляющие алкоголем;
- часто болеющие люди (снижается иммунитет);
- отягощенная наследственность по атеросклерозу, гипертонии, диабету, заболеваниям сердца и сосудов.
Профилактика
Профилактика сводится к лечению и предотвращению влияющих заболеваний. Регулярные посещения терапевта, проверка зрения, глазного дна должны производиться минимум 1 раз в год.
Меры предосторожности:
- избегать перенапряжения глаз, носить защитные очки при работе с компьютером и телефоном;
- исключить курение, употребление алкоголя;
- дозировать физические, эмоциональные нагрузки;
- соблюдать режим сна и бодрствования;
- не принимать какие-либо препараты без предварительной консультации с врачом;
- знать и лечить хронические и наследственные патологии;
- принимать курсами витаминные комплексы для повышения иммунитета, особенно в весенне-осенний период.
Соблюдение мер предосторожности и знание основных симптомов и методов распознавания инсульта глаза поможет избежать такого грозного состояния. Если такое и случится, вовремя и правильно отреагировать и сохранить свое здоровье
Инсульт глаза и его симптомы
Основные «звоночки» при обнаружении инсульта глаза:
- усиливающееся ослабление зрения или его временная утрата;
- ухудшение периферийного зрения;
- нарушение цветового восприятия;
- «блики» в глазу, белые пятна, гемморагии;
- в поле зрения появляются выпадающие участки.
Следует понимать, что при проявлении хотя бы одного из этих симптомов нужно без отлагательства записаться к офтальмологу – диагностирование возможного нарушения кровоснабжения и его своевременное лечение позволят спасти или свести последствия инсульта глаза к минимуму.
Общая симптоматика развития инсульта глаза заключается:
- в кратковременной или прогрессирующей потере зрительных способностей;
- в постепенном снижении периферийного зрения;
- в возникновении пятен, имеющих белый цвет или светлый оттенок;
- в наличии бликовых эффектов;
- в распространении иных помех, которые мешают зрению, наиболее распространенный – эффект «занавески»;
- непредвиденное исчезновение областей поля зрения;
- снижение цветочувствительной способности.
Необходимо тщательно наблюдать за своим самочувствием, если появляется любой из перечисленных признаков, или их группа, следует незамедлительно отправиться на прием к окулисту. Эта необходимость обусловлена тем, что своевременное обнаружение патологии глазного кровообращения и его дальнейшая правильная терапия помогут вам сохранить зрение, а также максимально восстановить зрительные способности после приступа.
Если центральная артерия сетчатки закупорилась, что послужило причиной глазного инсульта, возникнут следующие симптомы:
- периферийное зрение будет полностью или частично потеряно;
- предыдущий симптом постепенно перерастает в потерю центрального зрения, имеющую частичный или полный характер. Такая патология возникает вследствие отслойки сетчатки;
- все чаще возникают слепые зоны;
- искажается очертания предметов;
- искажается целостное восприятие наглядного материала.
Такая патология, которая развивается с следствие глазного инсульта, являет собой опаснейшее состояние человека. Зачастую она развивается вследствие сильного спазма, а также может быть вызвано сужением сонной артерии, нарушениями в области артерий позвоночника, опасных сердечных патологий, недоброкачественной гипертонии.
Обычно такое состояние не вызывает болевых ощущений, поэтому люди слабо обращают внимание на появившиеся тревожные симптомы. Однако длительная закупорка артерии может стать причиной развития необратимых нарушений в области глазной сетчатки, а также вызвать слепоту.
Этот тип патологии развивается из-за сбоев венозного оттока из глазных сосудов, располагающихся в области сетчатки. Иными словами, происходит закупорка ее центральной вены. Причиной этого патологического процесса служат сбои свертывания крови у людей, которые страдают от сахарного диабета, атеросклероза или иными нездоровыми состояниями сосудов. Обычно пациенты выделяют следующую симптоматику:
- зрение заметно ухудшается;
- сначала снижается и теряется периферическое зрение, а затем такие же изменения происходят и с центральным;
- очертания предметов теряют свою четкость и цветовую насыщенность;
- возникают блики, характеризующиеся плавающим передвижением;
- чувствуются регулярные помутнения;
- выпадают некоторые области зрения;
- в основном замечается одностороннее глазное поражение.
Стоит учесть, что симптоматика развивается в тесной взаимосвязи со степенью обструкции, она носит непредвиденный характер и в дальнейшем все сильнее и сильнее развивается. Обычно путь ее развития занимает промежуток времени от пары часов до пары дней.
Эта патология является следствием образования мозгового инфарктного очага или начала кровоизлияния в части мозга, отвечающей за центр взора, а также в месте центров, отвечающих за осуществление глазами движений, зрительных перекрестов и долей мозга.
Обычно сопровождается следующими симптомами:
- появлением непредвиденной слепоты, активным понижением зрительной способности в области одного глазного яблока;
- происходят нарушения двигательных способностей глаза;
- появляется онемение односторонних конечностей (противоположных от пострадавшего глаза);
- поля зрения начинают выпадать, но сохраняется ощущение цвета и зрительная острота;
- развивается сильная боль, которая носит острый характер;
- зрачок сужается;
- наблюдается раздвоение предметов;
- появляется в половине глаза слепота (на той стороне, которая противоположна патологии);
- может развиться косоглазие.
Инсульт глаз обычно безболезненный. Внезапное изменение зрения человека или потеря зрения на один глаз часто является первым симптомом инсульта.
Потеря зрения может повлиять на весь глаз или быть менее заметной. Некоторые люди испытывают только потерю периферического зрения или имеют слепые зоны или «плавучие пятна». Возможно также размытое или искаженное зрение. Изменения зрения могут начаться мягко, а затем ухудшиться в течение нескольких часов или дней.
Инсульт головного мозга, который влияет на приток крови в мозг, также может вызвать внезапную потерю зрения или изменения в зрении. По этой причине любые внезапные изменения зрения требуют неотложной медицинской помощи.
Чем дольше любой инсульт не лечиться, тем больше вероятность того, что пораженные органы будут повреждены навсегда.
Основной симптом окклюзии артерий сетчатки – выпадение полей зрения. Признак беспокоит либо в одном, либо в обоих глазах. Симптом развивается внезапно. Иногда первыми признаками болезни становятся появление бликов, искр, мелькания, нерезкие боли в орбите. Редко беспокоит быстро проходящая слепота.
Как при артериальной окклюзии, при тромбозе вен симптомы развиваются внезапно, на фоне хорошего самочувствия. Перед главным признаком больных нередко беспокоит туман перед глазами, темное пятно, искажение изображения, тупые боли в глубине орбиты.
Симптомы при инсульте глаза безболезненны, могут быть приняты за несерьезное временное ухудшение из-за усталости или стресса. Это ошибочное мнение. При появлении вышеуказанных симптомов стоит немедленно вызывать медицинскую помощь.
Восстановление после потери зрения после инсульта
Инсульт – это острое внезапное нарушение в кровоснабжении головного мозга. Происходит разрыв кровеносного сосуда с последующим кровоизлиянием в мозг (геморрагический инсульт), или его блокировка тромбом или бляшкой (ишемический инсульт).
Затрудняется или прекращается поступление крови к отделам мозга. Это опасное заболевание приводит к серьезным осложнениям. Иногда может произойти утрата зрения. Для восстановления зрения после инсульта необходима сложная и серьезная реабилитация.
Причины потери зрения после инсульта
Инсульт может сделать человека недееспособной, страдающей слепотой личностью, которая зависит от помощи других людей. Развитие заболевания чревато потерей навыков и функций. Наиболее распространены такие состояния:
- нарушение речи;
- ослабление или полное отсутствие чувствительности конечностей;
- проблемы со способностью видеть (тридцать процентов больных);
- расстройство мышления и памяти.
Дальнейшие прогнозы на течение болезни и процесс восстановления зависят от пораженной части мозга, и насколько сильными были негативные изменения в ней.
Закупоренные кровеносные сосуды, которые отвечают за кровоснабжение мозга, ставят под вопрос восстановление организма. Человеку потребуется много времени на восстановление, потому что активное течение процесса угрожает истощением участков мозга.
Зрение может вернуться, если поражена малая область мозга. Для этого важно скорее начать лечебные мероприятия.
Другие нарушения зрения после инсульта
При госпитализации человека о степени поражения его головного мозга при инсульте могут рассказать сопутствующие симптомы.
Интересное: Иглоукалывание после инсульта: помогает или нет
Наблюдаются следующие патологии глаз:
- выпадение частей поля зрения;
- пропадает периферическое зрение;
- паралич глазодвигательного нерва.
Когда человек не видит небольшой сегмент и это сопровождается болевыми ощущениями в глазах, это говорит о нарушении анатомической целостности маленького участка мозга. Вернуть зрительную способность при таком положении дел поможет цикл специальных упражнений, восстанавливающий работу глаз.
В случае паралича глазного нервного отростка, положение осложняется поражением волокна и мышцы, обуславливающих движение глазного яблока. Нередко его сопровождают:
- пелена на глазах;
- разворот яблок в разные стороны;
- поочередное отклонение одного или обоих глаз при прямом взгляде;
- появление галлюцинаций;
- выпирание глазных яблок;
- неспособность прямо смотреть.
Все эти явления зачастую обратимы, но только в случае вовремя проведенной диагностике и прохождении назначенной усиленной терапии.
В некоторых случаях глаза не открываются или не закрываются, если поражен близко расположенный к отделам мозга нерв; из-за высыхания роговицы повышается слезоточивость. При бездействии может произойти полная потеря зрения после инсульта, и тогда вернуть его будет невозможно.
Рассмотрим распространенные виды нарушения зрения после инсульта.
Двоение
Нарушения черепных нервов вызывают двоение в глазах (диплопию) – отклонение, при котором один объект представляется двумя изображениями, смещенными по горизонтали, диагонали, вертикали (или по горизонтали и вертикали в одно время) или развернутыми друг от друга.
К такой патологии часто приводят проблемы в работе глазодвигательных мышц, при которых глаза функционируют, но не сходятся к определенному объекту. Это влечет за собой нарушения движений, балансирования и влияет на чтение.
Косоглазие
Косоглазие – это нарушение скоординированной работы глаз, наступающее вследствие отклонения зрительных осей от линии движения к рассматриваемому объекту. При косоглазии сложно зафиксировать оба глаза на объекте.
Интересное: Препараты, улучшающие кровообращение головного мозга
Различают содружественное и паралитическое косоглазие.
В первом случае, сохраняется весь объем движений яблок, не двоится и не нарушено бинокулярное зрение (оба глаза одновременно видят четкое изображение объекта).
Паралитическое косоглазие – это результат паралича или повреждения от одной до нескольких глазодвигательных мышц. Он обусловлен патологическими процессами, при которых головной мозг, непосредственно мышцы или нервы бывают поражены.
Туман в глазах
Блокирование кровеносных сосудов при инсульте понижает приток кислорода к органам зрения. Это вызывает ощущения затуманенности во взоре.
Как восстановить зрение после инсульта?
Для возвращения утраченного из-за инсульта зрения существуют три направления:
- медикаментозное лечение;
- комплекс реабилитационных упражнений для глазной гимнастики;
- хирургическое вмешательство.
Врачи назначают медицинские препараты после анализа общей картины начала и течения болезни. Их целью является улучшение кровоснабжения головного мозга и метаболических процессов в нервных клетках. Использовать специальные офтальмологические препараты, кроме увлажняющих капель, необязательно.
Офтальмологи присоединяют медикаменты для возобновления кровоснабжения и стабилизации процессов обмена в нервных клетках, если диагностирована атрофия зрительного нерва.
Для лечения пациентов с нарушенным зрением также используются гомеопатические средства.
В сложных случаях хирурги-офтальмологи проводят операции, после которых функции зрения восстанавливаются.
Восстановление зрения после инсульта в домашних условиях
Восстановление зрения после инсульта – это серьезная и сложная работа, особенно если проводить ее не в стационаре, а в домашних условиях. Понадобятся силы и терпение. Итак, перечислим имеющиеся рекомендации.
- Регулярное выполнение упражнений для глаз.
- Специальное напольное покрытие. Массажные коврики, расстеленные в тех местах, по которым чаще всего передвигается больной, будут стимулировать нервные окончания, расположенные на пальцах ног, положительно влияя на работу мозга.
- Фотографии. Просмотр снимков с изображением членов семьи, близких знакомых, приятными фрагментами из прошлого заставят человека активизировать мыслительные процессы и память.
- Яркие пятна. Оснастите жилое помещение различными яркими предметами. Они станут хорошим вариантом глазного тренажера.
- В рацион нужно включить продукты с высоким содержание витамина А.
- Массаж и компрессы для глаз. Успокаивающе действует на глаза.
Интересное: Последствия и прогноз для жизни при ишемическом инсульте
Когда может восстановиться периферийное зрение после инсульта?
Периферическое зрение – это часть обозревания пространства взглядом в неподвижном положении, которое происходит за пределами центра взгляда. Другими словами, это нецентральное зрение. При его нарушении из-за болезни человек не видит объекты, расположенные от него по правой и левой сторонам. Чтобы увидеть их, он поворачивает голову.
Сбои в периферическом зрении свидетельствуют о глубоких болезненных изменениях в мозге. Но когда наступает некроз пораженных тканей, оставшиеся здоровыми способны выполнять функции погибших отделов. В совокупности с приемом медикаментов и физической реабилитацией это делает возможным восстановление зрения после инсульта.
Может ли зрение восстановиться полностью после инсульта?
Существует много факторов и обстоятельств, влияющих на то, как зрение после инсульта восстанавливается.
Это зависит от того, как скоро человека доставили в медицинское учреждение, как сильно поражена часть мозга, насколько точно и тщательно врач проанализировал данные поступившего пациента и соответственно назначил лечение. Реабилитацию важно начать в первые сутки болезни. Это даст шанс вернуть полноценное зрение.
Источник: //golovaibolit.ru/insult/vosstanovlenie-zrenija-posle-insulta
Классификация апоплексий
Выделяют две формы инсульта:
- Ишемический;
- Геморрагический.
Ишемический инсульт вызван острым снижением кровотока (ишемией), обычно из-за сгустка крови, который забивает сосуд головного мозга. Эта форма апоплексии – наиболее частый тип мозгового удара, составляющий от 80 до 85% всех инсультов.
Особенно серьезные последствия дает ишемический инсульт в стволе головного мозга, потому что там располагаются жизненно важные центры, которые отвечают за контроль дыхания и сознание. Примером инфаркта ствола мозга является тромбоз базилярной артерии: в тяжелых случаях это вызывает полный паралич всех конечностей (тетрапарез) и кому или сразу приводит к смерти.
Ишемия
Геморрагический инсульт
Геморрагический инсульт возникает, когда нарушения в свертывающей системе, повышенное артериальное давление или патологические изменения стенки сосудов приводят к кровоизлиянию в мозг. От 15 до 20 процентов всех апоплексий попадает в эту категорию.
Почти миллион человек в России страдает от апоплексии ежегодно. У 900 000 из них отмечается первый случай инсульта. Апоплексия происходит в основном у пожилых людей. Поскольку их доля в популяции неуклонно растет, количество пациентов с инсультом, вероятно, тоже увеличится.
Инсульт мозга затрагивает в основном пожилых людей, но может возникать и в молодом возрасте. Даже новорожденные дети в теле матери уже могут иметь апоплексию. Возможные причины включают, нарушения коагуляции, сердечно-сосудистые патологии. Иногда инфекционное заболевание вызывает у детей кровоизлияние в ткани мозга.
В России апоплексию диагностируют каждый год у около 1000 детей и подростков. Однако эксперты полагают, что фактическое число намного выше, потому что диагностика инсульта у детей сложнее. Причина в том, что созревание головного мозга еще не завершено, поэтому апоплексия у детей часто выявляется только через несколько месяцев или лет. Например, частичный паралич проявляется у младенцев только через шесть месяцев.
Разновидности инсульта глаз
Инсульт глаза может локализоваться в венозном или артериальном русле системы кровообращения сетчатки. Если катастрофа произошла в венозном сосуде, говорят о тромбозе вен сетчатки. Закупорка может произойти в центральной вене сетчатки (ЦВС) или в ее ветвях (верхняя височная ветвь поражается в 82% случаев). Большая роль в окклюзии вен сетчатки отведена нарушению внутреннего эпителия сосудов, предрасполагающему к образованию тромбов.
Препятствие оттоку приводит к застою крови и повышению внутривенозного давления. При этом жидкость начинает просачиваться через стенки сосуда. Может произойти и их разрыв. Кровь заполняется глазное пространство, нарастает отек, еще больше повышается внутриглазное давление. Это чревато сдавлением мелких капилляров, что еще больше ограничивает отток жидкости и усугубляет гипоксию сетчатки. Такой круговорот механизмов патологического процесса зовется «порочным кругом».
Закрытие просвета артериального сосуда носит название артериальной окклюзии. Различают окклюзию центральной артерии сетчатки (ЦАС), ее ветвей и цилиоретинальной артерии. Часто закупорка происходит именно в ЦАС, ветви поражаются с меньшей частотой. Причиной закупорки артерии в большинстве случаев становится холестериновый, фибриновый тромб или эмболия кальцинатом.
Эмбол закрывает доступ питания к сетчатке – развивается ишемия. Клинические симптомы ухудшения зрения развиваются быстро. Если медицинская помощь оказана в первые 40 минут от появления признаков, зрение еще можно восстановить полностью. Задержка терапии грозит необратимыми последствиями.
Лечебные мероприятия
Только постоянный контроль зрения позволит выявить его нарушения и своевременно обратиться к специалисту-офтальмологу и неврологу. Метод лечения патологического процесса зависит от разновидности инсульта, выраженности возникших симптомов, тяжести течения, причин и сопутствующих заболеваний. Также огромное значение в успешном лечении имеет своевременно оказанная медицинская помощь.
Читать также: Упражнения после инсульта
Наиболее часто используемое и эффективное лечение инсульта глаза считается лазерная коррекция. В ходе процедуры выполняется воздействие лазерного излучения на образовавшийся и перекрывший просвет сосуда сгусток. В результате происходит разрушение тромба, восстанавливается кровоснабжение органа зрения.
Кроме того, лечение лазером производится при отслоении сетчатки, а также в результате дегенеративных изменений в зрительном органе.
Применение лазерной терапии совместно с своевременным устранением основной причины патологии в короткие сроки позволяет добиться восстановления зрения без развития негативных последствий.
Реже используют лечение гипербарической оксигенации (ГБО), которая представляет собой уникальную методику перенасыщения крови кислородом. Терапия проводится в специализированных гипербарических барокамерах, где используют кислород под высоким давлением.
Для устранения спазма, улучшения кровообращения, снижения АД назначается медикаментозная терапия. Проводится под контролем врача-офтальмолога в домашних условиях либо в условиях стационарного отделения.
Медикаментозное лечение состоит из:
- препараты для предотвращения тромбообразования;
- спазмолитические средства;
- сосудистые препараты для улучшения кровообращения;
- ангиопротекторные средства;
- в случаях присоединения инфекционного возбудителя назначаются антибактериальные препараты;
- лекарства для нормализации АД и глазного давления.
О приеме сосудорасширяющих препаратах при различных заболеваниях, их пользе и возможном вреде вы сможете узнать из этой статьи.
Для повышения эффективности проводимого лечения пациентам рекомендуется придерживаться некоторых правил:
- скорректировать режим питания: отказаться от жирной и жареной пищи, снизить употребление соли, включить в дневной рацион большое количество овощей и фруктов;
- выполнять гимнастику для глаз;
- проводить достаточно времени на свежем воздухе, снизить просмотр телевидения;
- придерживаться полноценного отдыха и сна;
- исключить спиртные напитки и курение.
диагностирование
Внезапная потеря зрения — это неотложная медицинская помощь.
Для диагностики инсульта глаз врачам может потребоваться проведение анализов сетчатки глаза. К ним могут относиться
- Расширение глаз каплями для более легкого зрения на сетчатку.
- Использование красителя и камеры для фотографирования сетчатки глаза, известной как флуоресцеиновая ангиография. Краска вводится через руку и позволяет врачу лучше видеть вены и артерии сетчатки.
- Проверка давления в глазах с помощью притока воздуха.
- Осмотр щелевой лампы, при котором используются глазные капли, специальный свет и микроскоп для исследования внутренней поверхности глаз.
- Тесты зрения, такие как чтение глазных диаграмм и проверка бокового или периферийного зрения.
Эти тесты безболезненны и проводятся глазным врачом, известным как офтальмолог.
Диагностика
Методы диагностики инсульта глаз Как правило, диагностика отклонения проводится в стационаре. Как только у человека появляются первые симптомы патологии, ему срочно нужно обследоваться у невролога. Доктор оценит рефлексы пациента, его речь, зрение и ориентацию в пространстве. Если подозрение на глазной инсульт подтверждается, то назначается консультация у офтальмолога.
В процессе диагностики могут использоваться такие методы:
- КТ-ангиография (визуализация сосудов).
Эти инструментальные способы способствуют выявлению места расположение и степени окклюзии, а также помогают определиться с лечебным курсом. Чтобы обнаружить мальформации, сосудистые аневризмы и иные патологии нередко назначается еще и рентгенография, а для выявления причин инсульта глаза могут применять УЗИ и ЭКГ. Не менее важную роль в диагностике играют и лабораторные анализы: исследования мочи и крови помогают определить концентрацию глюкозы, а также наличие электролитов и метаболитов почек.
Предотвращение
Проведение анализов на сердечно-сосудистые заболевания является ключевым элементом профилактики инсульта глаз. Это может включать регулярные проверки уровня холестерина и артериального давления, а также обсуждение других факторов риска сердечных заболеваний, таких как семейный анамнез, диета и образ жизни.
Факторы риска сердечных заболеваний играют определенную роль в риске развития глазных инсультов. В статье в журнале «Глаза» говорится, что 64% людей имели по крайней мере один новый, недиагностированный фактор риска сердечных заболеваний, который был обнаружен после инсульта. Самым большим фактором для этих людей был высокий уровень холестерина.
В целом, для поддержания здоровья кровеносных сосудов и предотвращения глазного инсульта людям следует это делать:
- регулярно заниматься физическими упражнениями; Руководство по физической активности для американцев рекомендует 2,5 часа в неделю.
- питаться здоровым питанием, включая большое количество фруктов, овощей, цельных зерновых и ненасыщенных жиров.
- работать с диетологом, как это рекомендовано для некоторых людей.
- избегать курения или бросать курить
- работать с врачом для лечения других заболеваний, таких как диабет.
Народные средства
Для восстановления зрения после инсульта эффективны следующие рецепты:
- Взять молодые сосновые шишки и залить теплой водой (полстакана на шишку). Кипятить 10 минут, после остывания процедить. Принимать средство трижды в день по 50 мл.
- Измельчить корни петрушки, добавить мед с соком лимона. Принимать средство надо по чайной ложке за полтора часа до приема пищи.
- Залить горную арнику водой (2 стакана жидкости на 1 ст. л. сырья). Проварить 15 минут на медленном огне. Когда отвар остынет, процедить его. Пить по 1 ст. л. трижды в день.
- Залить 3 ст. л. ползучего пырея литром воды, варить час. Принимать средство 5-6 раз в день по 1 ст. л.
- Взять лепестки василька и лекарственную очанку по 1 ст. л., залить полулитром воды и варить, пока объем не сократится вдвое. Когда отвар остынет, процедить его. Выпить в 3 приема до еды.
- Прокрутить ягоды бузины в мясорубке, поместить полученную массу в банку и держать 2 дня на солнце. Сок нужно отжать и принимать по чайной ложке за полчаса до еды трижды в сутки.
Читать также: После инсульта отказывают ноги
Важно обогатить свой рацион. Для восстановления зрения полезны следующие продукты:
- морковь и свежий сок из нее;
- черника;
- черная смородина;
- шпинат;
- абрикосы, свежий сок из них, курага;
- творог;
- рыба и рыбий жир;
- пророщенная пшеница;
- лук.
Осложнения и последствия
Лечение основывается на выявлении типа глазного инсульта. При ощущении первичных симптомов требуется срочно обратиться к окулисту, чтобы врач провел осмотр глазных яблок и глазного дна, а также назначил электронное анализирование сосудов, отправил на прием к неврологу. Результаты диагностики определяют методы лечения глазного инсульта.
Терапия и последствия зависят от тяжести обструкции, а также времени прогрессирования патологии. На ранних стадиях лечение эффективно и позволяет полностью или максимально восстановить все нарушенные функции. На поздних стадиях для лечения глазного инсульта активно используется лазерная хирургия, которая помогает частично вернуть большинство зрительных функций.
Бывают случаи, когда проблемы все-таки остаются. Обычно это искажение предметного восприятия, появление слепых зон, утрата полей зрения. Реабилитационный период заключается в правильном питании, употреблении витаминов и прохождения курса лечебной глазной гимнастики под наблюдением опытного тренера-врача.
Ухудшение зрения может стать необратимым после инсульта, вплоть до слепоты, если не оказать своевременную помощь пациенту. Это главное и самое опасное осложнение заболевания. Не менее грозное последствие – отслойка сетчатки и дефекты желтого пятна, что также ведет к потере зрения. Переход патологического процесса на второй глаз, атрофия зрительного нерва происходят реже.
Когда сетчатке не хватает питания, организм начинает придумывать обходные пути. Так происходит образование новых сосудов – неоваскуляризация. Это не исцеляющий процесс – новые сосуды слишком ломкие и извилистые, и риск их разрыва высок. Известны случаи неоваскуляризации диска зрительного нерва и неоваскулярной глаукомы.
Почему происходит потеря зрения
При болезнях сосудов наблюдается нарушение деятельности головного мозга, т.к. кровоснабжение этого органа осуществляется не в полном объеме, что приводит к поражению мозговых тканей. Некоторые клетки, отвечающие за зрительную функцию, погибают. Восстановление зрения — длительный процесс. Регенерировать умершие клетки невозможно, поэтому их задачи должны начать выполнять другие здоровые нейроклетки.
Нарушения зрения при инсульте могут быть разной степени тяжести. Это зависит от того, насколько сильно были повреждены клетки мозга и на какие участки пришлось разрушительное воздействие болезни.
Потеря зрения при инсульте — частое явление. При этом патология часто бывает выражена по-разному. Может наблюдаться потеря зрения в обоих глазах или только одном, иногда появляются зрительные галлюцинации или глазодвигательные расстройства. Однако при правильно организованном лечении, которое назначается только специалистом, велика вероятность восстановить зрительную функцию частично и даже полностью.
- Диплопия — происходит раздвоение зрения, которое невозможно сфокусировать на одной точке. Развивается патология по причине отклонения оси глаза от правильного положения. Пациент ощущает сильное головокружение и не может сконцентрироваться при перемещении тела. Поэтому ходит с закрытыми глазами до полного выздоровления.
- Экзофтальм — характерный признак атрофии глазодвигательного нерва. Одно или оба глазных яблока смещаются вперед. В результате нарушается двигательная функция органа, веки не смыкаются и роговица пересыхает, что усугубляет болезнь воспалительными процессами. В таком случае на определенное время частично или полностью сшивают верхнее и нижнее веко между собой для предотвращения серьезных осложнений.
- Атрофия зрительного нерва — частичное или полное разрушение структуры нервных волокон, которые передают зрительные раздражения от сетчатки в мозг. Патология приводит к нарушению цветопередачи, сужению обзора видимости, снижению или полной потере зрения. А если присоединяется мышечное нарушение, тогда возникает опущение век и дрожание яблок. Прогноз в большинстве случаев неблагоприятный, и пациенту назначают группу инвалидности.
Лечение
Терапия и вероятные последствия патологии во многом зависят от степени повреждения органа, длительности заболевания и того, насколько своевременно была оказана человеку домедицинская помощь. Ранняя диагностикя явления позволяет говорить о хорошей результативности лечения и о полном восстановлении зрительной функции. Лечить подобные патологии специалисты предпочитают с помощью лазерной коррекции, посредством неспецифической методики или же при помощи медикаментозной терапии.
Неспецифическая методика
В определенных случаях симптоматика и причины появления инсульта глаза требуют определенного терапевтического лечения. В подобных обстоятельствах больному назначают гипербарическую оксигенацию. Во время такой процедуры пациент находится в герметической барокамере. В ней и осуществляется лечение, посредством кислорода, что находится под давлением.
Медикаментозная терапия
Медикаментозная терапия при инсульте глаза Лекарственное лечение инсульта глаза предполагает прием препаратов, нацеленных на ликвидацию тромба, устранения спазма, нормализации кровообращения и артериального давления. Также могут назначаться:
- ангиопротекторы;
- антибиотики (в случае присоединения инфекции);
- средства, препятствующие формированию тромбов;
- лекарства, для устранения сопутствующих недугов, что могут усугублять патологию.
Все медикаментозные средства подбираются специалистом с учетом особенностей больного и симптоматики недуга.
Операция
В данный момент применение лазерной коагуляции является самым эффективным и распространенным методом лечения патологии. Подобная процедура способствует полному разрушению и удалению тромба, вследствие чего в проблемном участке вновь нормализуется кровообращение. Вдобавок лазерную коррекцию также рекомендуют в случае отслоения сетчатки или для коррекции дегенеративных изменений в области дна глазного яблока.
Повреждение зрительной функции после инсульта и ее восстановление
Пациенты, перенесшие кровоизлияние головного мозга, нередко испытывают такое осложнение в восстановительном периоде, как потеря зрения.
Она может быть полной или частичной, все зависит от степени некротических изменений мозговых тканей, зоны поражения и объема погибших нейронов.
Врачи утверждают, что потеря зрения после инсульта возникает у 30% больных, такие пациенты в реабилитационном периоде нуждаются в длительной медикаментозной и вспомогательной терапии для восстановления утраченных функций хотя бы частично.
Симптомы повреждения зрительных нервов при инсульте
В результате инсульта, произошедшего по причине закупорки мозговых капилляров или недостаточного снабжения мозга кислородом, часть нейронов гибнет. Происходит атрофия и некротизация обширных участков ткани.
Те участки, которые подверглись поражению, перестают выполнять функции, за которые они отвечали. Если задеты отделы, отвечающие за зрительную функцию, зрение пропадает, развивается временная слепота.
Если поражение было обратимым, очаги дисфункции со временем восстанавливаются, при необратимых изменениях возникают плачевные последствия в виде полной утраты зрения.
Симптомы нарушений зрительной функции могут говорить о том, какие мозговые отделы подверглись изменениям в первую очередь и каков объем некротического поражения нейронов:
- выпадение зрительных полей – поражение имело небольшую локализацию. Такой вид патологии называют «слепым пятном», поскольку из поля зрения выпадает отдельный участок. Синдром сопровождается болью в глазницах. Небольшое поражение мозга приводит к тому, что зрение восстанавливается самостоятельно в ходе реабилитационного периода;
- утрата периферического зрения – полноценная зрительная функция обеспечивается двумя мозговыми долями – левой и правой. Информация с сетчатки обоих глаз обрабатывается противоположной долей (левосторонний участок отвечает за правую сторону сетчатки и наоборот). Если периферийное (боковое) зрение утрачено, значит, при кровоизлиянии мозговые ткани претерпели обширное поражение. Восстановление бокового зрения после инсульта — процесс тяжелый и длительный, требующий интенсивной медикаментозной и вспомогательной терапии. Некоторые утраченные функции неповрежденные мозговые структуры могут взять на себя;
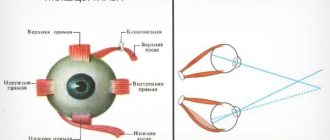
- паралич нерва, отвечающего за двигательную функцию глаз – такое атрофическое нарушение, произошедшее в мышечных волокнах, отвечающих за движение глазных яблок, приводит к выпячиванию глаз наружу. Еще одним последствием является косоглазие.
Успешное лечение и обратимость зрительных нарушений зависит от своевременной диагностики инсульта и оказания немедленной терапевтической помощи.
Поражение зрительного нерва при инсульте
Полная атрофия зрительного нерва во время кровоизлияния является причиной слепоты. Если нерв не атрофирован, но претерпел обширное поражение, это приводит к тому, что пациент не может самостоятельно открыть глаза.
Зрительный нерв располагается в непосредственной близости к основным отделам головного мозга, в частности, в районе верхних холмиков среднего мозга (посередине крупных сосудов), поэтому при инсульте зрение пропадет у трети пациентов.
Поражение зрительного нерва приводит к последствиям:
- диплопии – глазные яблоки разворачиваются в разные стороны, больной ощущает двоение в глазах, не может полноценно визуализировать окружающий мир;
- спазмированию век – при этом глазные яблоки дрожат и находятся в постоянном напряжении;
- выпученным глазам – состояние сопровождается сухостью роговицы и постоянным слезотечением.
Чтобы не допустить тяжелых последствий в виде полной атрофии зрительного нерва, нужно сразу после инсульта начинать интенсивное лечение. Пациентам с тяжелой степенью некротических изменений в мозговых тканях назначают инвалидность по зрению. Если последствия обратимы, больной может добиться улучшений, проводя упорную терапию и следуя всем врачебным рекомендациям.
Программа для восстановления утраченных функций
Поскольку отделы мозга, контролирующие зрительную функцию, наиболее чувствительны к нехватке кислорода, они претерпевают изменения уже через минуту после начала приступа инсульта. Этот факт объясняет сложность терапии по восстановлению зрения после инсульта не только в домашних условиях, но и в стационаре во время реабилитации.
Существуют разные подходы для возврата зрительных функций:
- неспецифическое лечение;
- медикаментозная терапия;
- лечебно-профилактическая гимнастика для глаз;
- хирургический способ.
Пациент может совмещать все три подхода, если последствия обратимы и еще не требуют оперативного вмешательства. Близкие должны поддерживать больного, помогать и создавать все условия для полноценного лечения.
Неспецифическая методика
Дополнительные и первоначальные меры, которые может посоветовать врач, чтобы зрительные функции быстрее восстанавливались, помогут ускорить процесс выздоровления и облегчить жизнь пациенту в постинсультном периоде.
Они направлены на регулярную и простую тренировку глаз, которая может показаться бесполезной, но на самом деле постоянная концентрация на предметах и переведение взгляда по комнате помогает тренировать зрительный анализатор:
- внести перемены в покрытие пола – если он покрыт плиткой или ламинатом, часть его нужно накрыть ковриками или дорожками, отличными по фактуре и цвету;
- сделать оригинальное цветовое решение лестницы – покрасить ступени в разные оттенки, чтобы больной поднимаясь по ним, тренировал сетчатку глаз;
- расставить яркие предметы в помещении – пациент будет акцентировать взгляд на них, тренируя глаза.
Хорошего эффекта можно добиться, применяя различные рисунки с трехмерным изображением, при помощи которых попеременно меняется фокусировка глаз, такие упражнения делаются, чтобы в глазах не двоилось.
Медикаментозная терапия
На данный момент не существует специальных средств, которые использовались бы во время реабилитационного периода для восстановления зрительных функций. Действие препаратов, применяемых после инсульта, направлено на следующие результаты:
- нормализовать кровоток головного мозга;
- восстановление реологических свойств крови;
- устранение метаболический нарушений;
- уменьшение объема некротических тканей;
- нормализация доставки кислорода в мозг и снижение чувствительности клеток к его нехватке.
С помощью комплексного подхода можно сократить количество некротизированных нейронов и помочь восстановиться тем отделам, которые были поражены минимально.
Для восстановления кровоснабжения мозга применяются препараты против закупорки сосудов. Эта патология представлена главным симптомом – образованием сгустков внутри капилляров. После их устранения у больного исчезают очаговые признаки, но применять такие средства нужно экстренно, в первые несколько часов после кровоизлияния.
Чтобы восстановить реологические свойства крови назначаются лекарства для улучшения микроциркуляции (Пентоксифиллин, Трентал) и антикоагулянты (Гепарин и его производные).
Для сокращения объема некротических тканей применяются вазоактивные препараты – Кавинтон и Эуфиллин.
При выраженной чувствительности клеток к гипоксии рекомендуется прием витамина Е, обладающего антиоксидантными свойствами, Церебролизина (протектора гипоксии), Пирацетама и Нооприла.
Операция
Хирургическое вмешательство применяется при выраженных нарушениях зрительной функции и косметических дефектах, например при косоглазии.
Операция не устраняет причину и последствия нарушений, но возвращает глаза в естественное положение и снижает эффект диплопии (двоения).
Согласие на операцию должен дать сам пациент. При выборе хирургического метода врач взвешивает все «за» и «против», делает прогноз возможного исхода и открывает больному полную клиническую картину.
Как восстановить зрение после инсульта, спрашивают многие, пережившие мозговую катастрофу – это длительный трудоемкий процесс. Не каждый пациент может добиться успеха самостоятельно.
Только слаженная работа больного и врача, контроль состояния в динамике и сочетание разных подходов помогут сократить к минимуму негативные последствия инсульта и вернуть зрительную функцию в состояние, близкое первоначальному.
Источник: //insultinform.ru/posledstviya-insulta/vosstanovlenie-zreniya
Перспектива
Долгосрочные перспективы для людей с инсультом глаз могут сильно различаться. Это зависит от тяжести инсульта, успешности лечения, а также от пораженных артерий или вен.
Статья в журнале «Глаз», как упоминалось выше, обнаружила, что 80% людей, перенесших инсульт, имеют значительную потерю зрения в 20400 году или хуже.
В некоторых случаях со временем зрение человека может восстановиться. Исследование, проведенное в Американском журнале офтальмологии, показало, что потеря зрения может улучшиться у многих людей, в зависимости от типа инсульта глаз.
https://www.youtube.com/watch?v=p_BQonMqWcQ
Авторы утверждают, что идентификация типа инсульта глаз является важным фактором того, насколько хорошо человек может видеть после него.
Заключение
Ведение здорового образа жизни не только полезно для сердца. Он может улучшить общее состояние здоровья и снизить риск возникновения таких проблем, как инсульт глаз и потеря зрения.
Ключевые симптомы
Начальные стадии процесса проходят бессимптомно: болезненные ощущения отсутствуют, глаза не слезятся. Незначительные нарушения зрительной функции не тревожат пациента. Патология обычного развивается только с одной стороны, при этом разницы между зрением левого и правого глаза, нет. С развитием возникают более четкие симптомы инсульта глаза:
- На поверхности белой оболочки образуются следы точечных кровоизлияний.
- Нарушается зрение: теряются четкие контуры фигур, возникает двоение.
- Эффект «мушек» появляется после резкого поднятия головы.
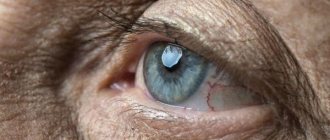
- Развивается помутнение хрусталика, диагностируется катаракта.
При окклюзии артерии больной безо всякой симптоматики может ослепнуть.
Чтобы остановить процесс, и восстановить зрение необходима срочная диагностика и лечение. В первую очередь офтальмолог определяет тип заболевания в зависимости от очага кровоизлияния. При центральной окклюзии признаки развиваются стремительно: переход микроинсульта в острую фазу происходит за 2—3 дня. При тромбозе вен возможно отделение сетчатки. Для такого вида характерно полная потеря зрения. Наиболее опасной формой считается окклюзия артерии. При этом пациент ничего не чувствует, но есть вероятность потери центрального зрения.
Семиотика апоплексии
Инсульт вызывает различные неврологические расстройства и проблемы. Характер и степень поражений зависит, прежде всего, от области мозга, пораженной травмой.
Паралич, онемение
Общий признак апоплексии – острое возникновение слабости, паралича или онемения на одной стороне тела. Если левая половина тела затронута, это говорит об инсульте в правом полушарии. Если же правая часть тела проявляет симптомы онемения или паралича, это указывает на поражение левого полушария.
Паралич
Если все четыре конечности парализованы (тетрапарез), это базилярный тромбоз – закрытие базилярной артерии в стволе мозга. Этот мозговой сосуд – результат объединения двух позвоночных артерий. Базилярный тромбоз – одна из форм инфаркта ствола головного мозга.
Проблемы со зрением
Симптомы апоплексии часто влияют на глаза: диплопия, помутнение и временная потеря зрения в одном глазу могут быть симптомами инсульта, если они происходят внезапно. Часто возникает внезапная потеря одной или нескольких частей поля зрения. Поле зрения – это та часть окружающей среды, которую пациент может видеть, не совершая движения головой или глазами. Если часть этого поля зрения – например, левая сторона – внезапно исчезает, это может легко привести к падениям или авариям, потому что больной не видит транспортное средство с левой стороны.
Диплопия– двоение в глазах
Расстройства речи
Внезапные расстройства речи – это другие возможные симптомы апоплексии, которые различаются в зависимости от тяжести поражения мозга. Таким образом, умеренный инсульт может вызывать такие симптомы, как прерывистая и неразборчивая речь. Некоторые пациенты внезапно закручивают слоги, используют непонятные словесные конструкции или начинают плакать. В тяжелых случаях пациент с апоплексией не может говорить.
Важно! Резкое расстройство понимания языка тоже должно вызывать подозрение на инсульт. Пациент может внезапно перестать понимать, что ему говорят.
Головокружение
Один из возможных симптомов инсульта – внезапное головокружение с нарушениями походки. Некоторые из больных воспринимают это, как поворот, поэтому им кажется, что они кружатся, как на карусели. Другие чувствуют вибрации – для них земля колеблется, как будто они на корабле. Кроме того, ощущение «подпрыгивания в лифте» – это возможный признак инсульта.
Проблемы с балансом и потеря координации могут сопровождаться головокружением, особенно у женщин.
Очень сильные головные боли
Если внезапно возникают очень сильные головные боли, интенсивность которых совершенно новая и неизвестная для человека, это тоже может быть апоплексией головного мозга. Часто тошнота и рвота связаны с болью, как и другие возможные симптомы инсульта.
Инсульт глаза: лечение, последствия и диагностика
Тяжелый или легкий мозговой удар – это чрезвычайная ситуация для больного. Даже при незначительном подозрении на апоплексию требуется сделать все возможное, чтобы доставить пострадавшего в больницу. Врач проверит кровяное давление и частоту сердечных сокращений. Если пациент в сознании, врач может спросить его о признаках и симптомах (нарушения зрения, онемение или паралич).
После поступления в больницу невролог станет ответственным специалистом в случае предполагаемого инсульта. В неврологическом обследовании врач исследует координацию, речь, зрение, ориентацию в пространстве и рефлексы пациента. При сильных нарушениях зрения (в случае инсульта глазного нерва) может потребоваться офтальмолог.
Компьютерная томография головы (краниальная компьютерная томография) тоже производится немедленно. Обследование часто дополняется сосудистой визуализацией (КТ-ангиография) или перфузией крови (КТ-перфузией). В изображениях из черепного нерва можно увидеть, стала ли сосудистая окклюзия или кровоизлияние в мозг ответственным за мозговой удар. Можно определить его местоположение и степень.
Иногда вместо компьютерной томографии используется магнитно-резонансная томография (МРТ). Она тоже может сочетаться с визуализацией сосудов или измерением кровотока.
МРТ
У некоторых пациентов проводится отдельное рентгенологическое исследование сосудов (ангиография). Визуализация сосудов важна для того, чтобы определить мальформации сосудов (аневризмы, каверномы и др.) или сосудистые поражения.
В специальном ультразвуковом исследовании (дуплексной сонографии) сосудов, питающих мозг, врач может выявить атеросклеротические отложения на стенках артерии.
Ультразвуковое исследование сердечных полостей (эхокардиография) может выявить наследственные заболевания, которые способствуют образованию дисплазии клапанов сердца. Иногда тромбы обнаруживаются в полостях сердца. Они могут вызвать другой инсульт, поэтому требуют лечения с помощью антикоагулянтов.
Другое важное сердечное исследование после инсульта – электрокардиография (ЭКГ), то есть измерение электрических сердечных токов. Иногда ЭКГ выполняется в течение длительного времени (24-часовая ЭКГ или долгосрочная). На основании ЭКГ врач может диагностировать сердечную аритмию. Она тоже считается важным фактором риска развития ишемического инсульта.
Анализ крови важен при диагностике инсульта. Образцы биоматериала исследуют на коагуляцию, уровень глюкозы, электролиты и почечные метаболиты.
Вышеупомянутые исследования служат для подтверждения подозрений на апоплексию и в качестве инструментов для более тщательного изучения болезни. Они помогают выявить и потенциальные осложнения на раннем этапе: гипертонические кризы, сердечные приступы, пневмонию, вызванную попаданием частиц пищи (аспирационная пневмония) и почечную недостаточность.
Восстановление и лечение
Лечение после инсульта, который затронул глаза, направлена на минимизацию факторов риска. Назначают антикоагулянты только при ишемическом мозговом ударе. При геморрагическом показано хирургическое лечение. Важной составляющей в реабилитации пациента становится модификация образа жизни – диеты, физической активности и стресса.
Совет! Восстановить зрение после инсульта, который затронул глаза, бывает достаточно трудным. Если возник мелкоочаговый (микро) инсульт, тогда вернуть зрение возможно, соблюдая лечебные рекомендации врача. Стоит отметить, что холодный лазер для восстановления зрения, как правило, неэффективная и затратная мера.
Методы реабилитации пациентов с нарушением зрения после инсульта
Клиническая картина инсульта зависит от того, в какой зоне головного мозга располагается очаг поражения.
Ухудшение зрения – не самый частый симптом среди тех, что наблюдаются у постинсультных больных, но очень трудно поддающийся реабилитации. Восстановление зрения после инсульта – сложный и длительный процесс.
Он начинается с первых минут лечения основного заболевания, и при правильной организации может дать весьма неплохие результаты.
Нередко после инсульта у пациентов могут возникать проблемы со зрением
Виды нарушений зрения после инсульта
Все виды нарушения зрения у постинсультных больных можно разделить на такие виды:
- ухудшение зрения на один или оба глаза;
- утрата зрения;
- зрительные галлюцинации;
- глазодвигательные расстройства.
Косоглазие как вследствие инсульта
Зрительное расстройство может быть переходящим или постоянным. Первый вид чаще встречается в случае транзиторной ишемической атаки. Утрата зрения может быть полной и частичной. Последняя характеризуется выпадением определенных полей зрения или же односторонней слепотой.
Глазодвигательные расстройства возникают при поражении ядер глазодвигательных нервов. На первое место в клинической картине выступают косоглазие и жалобы на двоение в глазах.
Методы восстановления зрения
Зрительные отделы очень чувствительны к недостатку кислорода. Их поражение может отмечаться уже через одну минуту после начала гипоксии. Это объясняет те сложности, которые возникают перед пациентами и врачами в ходе лечебного процесса.
Наилучших результатов можно достигнуть только при максимально точном выполнении всех врачебных рекомендаций.
На сегодняшний день при ухудшении зрения используются три взаимодополняющих лечебных направления:
- неспецифические мероприятия;
- медикаментозное лечение;
- гимнастика;
- оперативное вмешательство.
Неспецифические мероприятия
Существуют различные реабилитационные мероприятия, благодаря которым можно восстановить нарушенное зрение после инсульта
Эти меры направлены на то, чтобы существенно облегчить жизнь больному и ускорить его выздоровление.
На первый взгляд может показаться, что они не имеют никакого отношения к восстановлению нормального функционирования зрительного анализатора, но на самом деле это не так.
По сути, эти простые шаги заставляют пациента обращать внимание на окружающие его предметы, постоянно переводить взгляд с предмета на предмет, что является хорошим дополнением к лечебной гимнастике. Итак:
- Используйте различные материалы для напольного покрытия. Если в ключевых местах жилища пол покрыт, например, плиткой, уложите небольшие дорожки или коврики. Они должны существенно отличаться не только по фактуре, но и по цвету.
- Сделайте лестницу более удобной для передвижения. Имеется в виду не только установка перил, но и цветовое решение – контрастные ступеньки, которые чередуются, будут весьма полезны.
- По возможности расставьте яркие акценты – привлекая внимание больного, они не только помогут ему ориентироваться, но и сыграют роль своеобразного тренажера для глаз.
Медикаментозное лечение
Специфических средств, действие которых направлено на улучшение зрения у пациентов после инсульта, на сегодняшний день не разработано. Чтобы помочь больному быстрее восстановиться, медики используют лечебные препараты, действие которых преследует такие цели:
- возобновление кровотока в зоне головного мозга;
- нормализация реологических свойств крови;
- коррекция метаболических нарушений головного мозга;
- уменьшение зоны некроза;
- снижение чувствительности нейронов к нехватке кислорода.
Медикаментозное лечение последствий инсульта
Такой подход поможет минимизировать количество погибших нервных клеток, а тем, которые находятся в зоне ишемической полутени – полностью восстановиться.
Возобновление кровотока в зоне поражения является наиболее эффективным методом.
С этой целью применяются препараты, способные растворять кровяные сгустки, образовавшиеся в сосудах, после чего у пациента полностью исчезают все очаговые симптомы. Существенный недостаток метода – временное ограничение, он может применяться только в течение первых трех часов после инсульта.
Нормализация реологических свойств крови достигается путем назначения препаратов, улучшающих микроциркуляцию головного мозга и антикоагулянтов. Из первой подгруппы чаще всего назначают пентоксифиллин, трентал, сермион, из второй – гепарин и его низкомолекулярные фракции.
Уменьшить зону некроза может применение вазоактивных препаратов – они улучшают кровоток в зоне ишемической полутени и помогают нейронам восстановиться. Наиболее популярными из этой группы считаются кавинтон и эуфиллин.
Снизить чувствительность мозговых тканей к гипоксии можно с помощью антиоксидантов – витамина Е, и протекторов гипоксии – церебролизина, пирацетама или ноотропила.
Гимнастика
Это очень простой и доступный метод реабилитации пациентов после инсульта. Он вполне может применяться в домашних условиях. Единственное, что требуется от больного – терпение и тщательное выполнение рекомендаций.
- Легкое надавливание пальцами обеих рук на верхний, боковой, а затем нижний край глазниц.
- Медленные и аккуратные нажимы на глазные яблоки.
- Массаж переносицы.
- Интенсивное моргание глазами.
- Движение глазами в горизонтальном и вертикальном направлении.
- Рассматривание предмета, пребывающего на разном расстоянии от глаз больного.
Большой интерес представляют компьютерные методики восстановления зрения у больных после инсульта.
Их задача – тренировка нейронов головного мозга, расположенных по соседству с пораженными. Программа заставляет их выполнять ту работу, которую раньше выполняли мертвые клетки. Несмотря на свою эффективность, она не получила широкого распространения. Тем не менее, существуют клиники, активно использующие методику в своих программах по восстановлению зрения.
Оперативное вмешательство
Учитывая патогенез нарушения зрения, оперативное вмешательство на глазных мышцах не устранит существующую проблему. Однако операция может вернуть глаз в нормальную позицию и уменьшить явления диплопии, то есть двоения в глазах.
В некоторых случаях встает вопрос о проведении хирургической операции
Прежде чем дать согласие на такое лечение, пациент должен взвесить все нюансы. Как правило, окончательное решение принимается совместно больным, неврологом и окулистом.
В заключение
Восстановить зрение после инсульта довольно сложно. Далеко не каждый пациент может добиться успеха, даже старательно выполняя все врачебные рекомендации. Однако со временем его состояние может значительно улучшиться, так как утрата зрительной функции компенсируется усиленной работой других сенсорных анализаторов.
Кроме того, через несколько месяцев после удара у больного формируются новые привычки. Например, при выпадении бокового поля зрения человек, сам того не замечая, начинает смотреть в сторону центральным зрением, в результате чего ему кажется, что у него восстановилось периферическое зрение.
Дефект можно выявить при инструментальном обследовании больного.
Источник: //GolovaLab.ru/insulto/reabilitatsiya/vosstanovlenie-zreniya-posle-insulta.html