- Виды опухолей головного и спинного мозга
- Как часто встречаются опухоли головного и спинного мозга?
- Факторы риска возникновения опухолей головного и спинного мозга у детей
- Диагностика опухолей головного и спинного мозга
- Определяются ли стадии при опухолях головного и спинного мозга?
- Лечение опухолей ЦНС
- Что происходит после окончания лечения?
Под понятием «центральная нервная система» (ЦНС) подразумевается головной и спинной мозг. Опухоли ЦНС у детей и взрослых часто развиваются в различных отделах, из различных типов клеток, имеют разный прогноз (исход) и требуют неодинакового подхода к лечению.
Головной мозг является центром мышления, чувств, памяти, речи, зрения, слуха, движения и пр. Спинной мозг и нервы переносят информацию от головного мозга к остальной части тела и обратно.
Эта информация обеспечивает движение мышц, помогает координировать функцию внутренних органов и т.д. Головной и спинной мозг омываются спинномозговой жидкостью. Эта жидкость заполняет желудочки головного мозга.
Головной мозг включает в себя два полушария, промежуточный мозг, мозжечок и ствол. Каждый отдел головного мозга имеет свои функции. Опухоли различных отделов ЦНС нарушают различные функции и вызывают разнообразные симптомы.
Симптомы опухоли ЦНС у маленьких (до 3 лет) детей могут не точно отражать локализацию (местоположение) опухоли и часто бывают неспецифичными, проявляясь в виде раздражительности, плача, ухудшения аппетита, рвоты.
Полушарии головного мозга ответственны за мышление, эмоции, речь, мышечные движения, зрение, слух, тактильную чувствительность и ощущение боли.
Симптомы опухолей полушарий головного мозга зависят от зоны поражения и включают припадки, нарушение речи, изменение настроения в виде депрессии (угнетения), изменения личности, слабость одной половины тела, нарушение зрения, слуха или чувствительности.
Промежуточный мозг ответственен за чувствительность и движения тела, регуляцию температуры, жажду, голод и баланс жидкостей в организме, а также за выработку гормонов гипофиза.
Мозжечок контролирует движение тела. Опухоли этой локализации приводят к нарушению походки, потере точных движений руками и ногами, нарушению ритма речи.
Ствол головного мозга содержит длинные нервы, которые переносят сигналы к мышцам и обеспечивают чувствительность. Специальные центры ствола головного мозга несут ответственность за дыхание и деятельность сердца.
Опухоли этой локализации могут вызывать слабость, тугоподвижность мышц, нарушение чувствительности, слуха, мимики и глотания. Двоение в глазах и нарушение походки — частые ранние симптомы опухоли ствола головного мозга.
Спинной мозг содержит длинные пучки нервов, которые переносят сигналы, контролирующие движение мышц, чувствительность, функцию мочевого пузыря и кишечника. Опухоли спинного мозга могут вызвать слабость, онемение и паралич конечностей.
Черепно-мозговые нервы, расположенные на основании мозга, могут стать источниками развития опухолей.
Наиболее частой из них у детей является глиома зрительного нерва, которая может привести к слепоте.
Опухоль слухового нерва может стать причиной глухоты на одно или оба уха, опухоль лицевого нерва может вызвать паралич лица, а опухоль тройничного нерва может сопровождаться болью.
Виды опухолей головного и спинного мозга
Опухоли головного и спинного мозга могут развиваться из различных клеток и тканей. Некоторые опухоли содержат одновременно различные типы клеток. Различают первичные (возникшие в этих же органах) и метастатические (возникшие в других органах и распространившиеся в головной или в спинной мозг) опухоли.
У детей метастатические опухоли головного и спинного мозга встречаются реже первичных. В отличие от других опухолей, опухоли головного и спинного мозга редко метастазируют (распространяются) в отдаленные органы. Они растут местно в пределах мозга, разрушая здоровые ткани вокруг.
Астроцитомы развиваются из клеток астроцитов и составляют почти половину всех опухолей головного мозга у детей. Они нередко широко распространяются в вещество головного мозга и носят название инфильтрирующих астроцитом. В редких случаях эти астроцитомы распространяются в спинной мозг. За редким исключением они не выходят на пределы головного и спинного мозга. Эти опухоли редко удается полностью удалить хирургическим путем.
Инфильтрирующие астроцитомы подразделяются на опухоли низкой, промежуточной и высокой степени злокачественности. Астроцитомы низкой степени злокачественности растут медленнее остальных опухолей и встречаются у детей наиболее часто.
Наиболее благоприятный прогноз (исход) отмечается у детей с неинфильтрирующей астроцитомой, которая встречается редко.
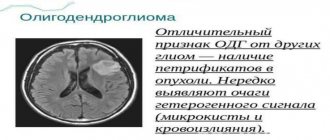
Олигодендроглиомы возникают из клеток олигодендроцитов. По характеру роста и распространения они напоминают астроцитомы. Лишь в отдельных случаях возможно их полное удаление.
Эпендимомы развиваются из эпендимальных клеток желудочков головного мозга и составляют 9% от всех опухолей головного мозга. По мере увеличения в размерах эти опухоли могут нарушить отток спинномозговой жидкости из желудочков, приводя к их расширению. В отличие от астроцитом и олигодендроглиом, эпендимомы не инфильтрируют нормальные ткани головного мозга. В связи с этим во многих случаях имеется возможность полного удаления опухоли.
Эпендимомы спинного мозга хорошо поддаются хирургическому лечению. Иногда эти опухоли могут распространяться в спинной мозг, но не выходят за пределы ЦНС.Глиомы. Глиома зрительного нерва относится к опухолям низкой степени злокачественности и часто сочетается с наследственным заболеванием — нейрофиброматозом, типом 1. Эта опухоль редко приводи к смерти, но может вызывать значительное ухудшение зрения.
Опухоли нейронов развиваются из примитивных стволовых клеток и диагностируются в основном в детском возрасте.
Медуллобластомы возникают из нейронов мозжечка, отличаются быстрым ростом и составляют 15% среди опухолей головного мозга у детей.
Примитивные нейроэктодермальные опухоли (ПНЕТ) носят название пинеобластом, если они развиваются в шишковидной железе, или нейробластом при возникновении в полушариях головного мозга. Прогноз заболевания наилучший у больных медуллобластомами.
Ганглиоглиомы содержат как зрелые нейроны, так и глиальные клетки. Хорошо поддаются хирургическому или комбинированному лечению (операция и облучение).
Опухоли сосудистого сплетения развиваются из сосудов желудочков головного мозга и бывают, как правило, доброкачественными (папилломы), которые хорошо поддаются хирургическому лечению. Иногда встречаются и злокачественные варианты опухоли (карциномы).
Краниофарингиомы составляют 6-9% всех опухолей ЦНС у детей. Средний возраст больных к моменту диагностики заболевания равен 8 годам. Часто опухоли располагаются вблизи зрительного нерва, что затрудняет оперативное удаление опухоли. Они могут сдавливать гипофиз, вызывая гормональные нарушения. Эти опухоли подлежат хирургическому и лучевому лечению.
Шванномы развиваются из шванновских клеток, окружающих нервы. Обычно эти опухоли доброкачественные и располагаются около мозжечка. У детей встречаются редко и, как правило, сочетаются с наследственным опухолевым синдромом — нейрофиброматозом.
Менингеомы возникают из оболочек головного и спинного мозга и приводят к их сдавлению. Встречаются значительно чаще у взрослых по сравнению с детьми. Эти опухоли относятся к доброкачественным и поддаются хирургическому лечению. Однако иногда они располагаются вблизи от жизненно важных структур и затрудняют оперативное вмешательство. Злокачественный вариант опухоли — менингиосаркома — часто рецидивирует (возникает вновь) после операции и редко метастазирует (распространяется) в другие органы.
Хордомы возникают в начальном или концевом отделе спинного мозга и имеют склонность к частоту рецидивированию.
Герминативноклеточные опухоли ЦНС возникают в основном у детей и представлены чаще всего герминомой, в лечении которой используется химиотерапия и облучение. Опухоль желточного мешка редко лечится хирургическим путем. У этих больных применяют комбинированную химиолучевую терапию.
Лечение опухолей мозга у детей в Израиле – цены
В клинике Топ Ассута пациентов ждут опытные врачи, комфортные условия, индивидуальный подход. Важно, что высококачественное медицинское обслуживание в Израиле стоит на 30% дешевле, чем в Европе, и вдвое дешевле, чем в Америке. Ориентировочную стоимость диагностики и лечения можно узнать у наших медицинских менеджеров, оставив заявку на нашем сайте. Окончательная цена формируется только после полного обследования.
Цены на диагностику от 1790$
from $1790 to $18700
Опухоль мозга
| Вид услуги | Цены |
| Базовый пакет диагностики | от $1790 |
| Безоперационное лечение | от $13600 |
| Операция | от $18700 |
Преимущества лечения в Топ Ассута неоспоримы
Лечение опухолей мозга у детей в Израиле – это синтез современных методик, опыта врачей и передовых разработок для успешного излечения маленьких пациентов.
- Врачи клиники ежегодно выполняют сотни успешных операций по удалению опухолей головного мозга у детей.
- Современное оборудование дает возможность поставить диагноз со 100% точностью.
- Индивидуальный подбор комбинации способов лечения позволяет добиться выздоровления с минимальной вероятностью появления побочных эффектов.
- Лояльная ценовая политика делает лечение в Израиле доступным большему количеству пациентов.
- Представитель международного отдела помогает в решении бытовых и организационных вопросов.
- 5
- 4
- 3
- 2
- 1
(19 голосов, в среднем: 5 из 5)
Как часто встречаются опухоли головного и спинного мозга?
Опухоли ЦНС занимают второе место среди злокачественных опухолей у детей, уступая только лимфомам и лейкозам, и составляют среди них 14-20%. В России ежегодно заболевают 1,4 на 100 тыс. детей в возрасте до 16 лет, что составляет приблизительно 450 случаев в году. Чаще заболевают дети дошкольного возраста: пик заболеваемости приходится на 2-7 лет.
В США в 2004 году предполагается выявить 18400 случаев злокачественных опухолей головного и спинного мозга, а также опухолей других отделов нервной системы.
Из их числа 1700 опухолей ЦНС будет диагностировано у детей до 18-летнего возраста.
Опухоли полушарий головного мозга
Супратенториальные глиомы
располагаются в полушариях головного мозга и составляют около 30% всех опухолей головного мозга у детей. Лечение и прогноз зависят от локализации опухоли и темпов ее роста. Существует несколько разновидностей таких опухолей:
ювенильная пилоцитарная астроцитома, глиома зрительных путей
(
оптическаяглиома
) или
гипоталамическая глиома
(см. ниже),
олигодендроглиома
,
полушарная астроцитома
и
ганглиоглиома
. Многие из них вызывают судороги, в связи с локализацией в головном мозге. Если такая опухоль не находится в области, управляющей речью, движением, зрением или интеллектом, то показано ее хирургическое удаление. Иногда удаляют только часть опухоли, после чего дополнительно назначают локальную лучевую терапию и/или химиотерапию.
Глиомызрительныхпутей (оптические глиомы).
Около 5% опухолей у детей представляют собой глиомы, развивающиеся в области зрительных нервов и гипоталамуса. Обычно эти опухоли характеризуются медленным ростом и хорошо поддаются хирургическому лечению, лучевой терапии или химиотерапии. Поскольку они затрагивают зрительные нервы и гипоталамус, у детей с этими опухолями часто наблюдаются зрительные и гормональные нарушения.
Краниофарингиомы
–
неглиальные опухоли, составляющие 5% всех опухолей ЦНС у детей. Для больных с этими опухолями характерно отставание в росте, поскольку пораженная область находится возле гипофиза. Также часты проблемы со зрением. Вопрос об их лечении достаточно сложен: полное удаление опухоли может привести к излечению, но одновременно может вызвать нарушения памяти, зрения, поведения и гормонального статуса. Альтернативой является частичное удаление в сочетании с лучевой терапией. После лечения этих опухолей дети обычно нуждаются в длительной реабилитации из-за проблем со зрением и/или гормональных расстройств.
Герминативноклеточные опухоли
составляют небольшую часть опухолей головного мозга – около 4%. Они развиваются в области шишковидной железы или супраселлярной области (т.е. «над турецким седлом»), выше гипофиза. Как правило, их диагностируют в период полового созревания, встречаются и у мальчиков, и у девочек, но у мальчиков несколько чаще. Эти опухоли зачастую хорошо лечатся с помощью химиотерапии и лучевой терапии, применяемых после хирургического удаления или биопсии, очень часто эти опухоли даже не требуется удалять и биопсировать, для диагноза достаточно посмотреть онкомаркеры крови и ликвора (альфафетопротеин и хорионическй гонадотропин) и увидеть характерные изменения на МРТ, кроме того они высоко чувствительны к ХТ и ЛТ и хорошо отвечают даже без хирургического удаления.
Опухолисосудистого сплетения
составляют 1-3% всех опухолей ЦНС у детей. Сосудистые сплетения расположены в желудочках головного мозга, их основная функция – выработка ликвора. Опухоли сосудистого сплетения бывают доброкачественные (
папилломы
) и злокачественные (
хориоидкарциномы
)
.
Эти опухоли обычно встречаются у маленьких детей (до 1 года) и часто вызывают гидроцефалию. Как правило, их удаляют хирургическим путем. При злокачественных опухолях также назначают химиотерапию, а у детей старше 3-х лет и лучевую терапию.
Супратенториальные ПНЭО
, пинеобластомы составляли раньше около 5% всех опухолей головного мозга у детей. В современной классификации опухолей ЦНС этот термин удален, т.к. с помощью молекулярно-генетических методик было показано, что под маской ПНЭО маскируются другие опухоли, которые невозможно отличить, используя только микроскоп и глаза морфолога. Неврологические симптомы зависят от расположения опухоли — в частности, от ее близости к желудочкам мозга. При таких опухолях лечение будет зависеть от верифицированного с помощью молекулярно-генетических методов диагноза.
Факторы риска возникновения опухолей головного и спинного мозга у детей
Большинство опухолей ЦНС не связаны с какими-либо факторами риска и возникают по неизвестным причинам. Однако все-таки некоторые факторы риска существуют.
Ионизирующее излучение является доказанным фактором, повышающим риск развития опухолей головного и спинного мозга. Ионизирующее излучение используют как в диагностических, так и лечебных целях. Ранее (50 лет тому назад) низкие дозы облучения использовали для лечения дерматомикоза (грибковой инфекции) волосистой части головы, что значительно повышало риск развития опухолей головного мозга в последующем. В настоящее время опухоли головного мозга могут быть вызваны лучевой терапией, назначенной по поводу другой злокачественной опухоли области головы и шеи.
Предполагается, чтовоздействие винилхлорида (непахнущего газа, применяемого при изготовлении пластмассы),контакт с аспартамом (заменитель сахара),воздействие электромагнитных полей от сотовых телефонов или высоковольтных линий,травма головы могут повысить риск опухолей головного мозга.
Семейный анамнез (сведения о заболеваниях в семье). Редко в одной семье могут встречаться несколько случаев опухолей ЦНС. Известны заболевания, которые сопровождаются повышенным риском возникновения опухолей головного и спинного мозга.
- Нейрофиброматоз, тип 1 (болезнь Реклингаузена) является наиболее частым наследственным заболеванием, увеличивающим риск опухолей ЦНС и других отделов нервной системы (глиом зрительного нерва и других локализаций, нейрофибром периферических нервов).
- Нейрофиброматоз, тип II встречается реже болезни Реклингаузена и связан с развитием опухолей слуховых нервов, менингиом или эпендимом спинного мозга.
- Туберозный склероз тоже является наследственным заболеванием и может сопровождаться возникновением неинфильтрирующей гигантоклеточной астроцитомы, а также доброкачественных опухолей кожи, сердца и почек.
- Болезнь Хиппель-Линдау повышает риск развития гемангиобластом (опухолей сосудов) мозжечка или сетчатки, а также рака почки.
- Синдром Ли-Фраумени приводит к повышенному риску возникновения рака молочной железы, сарком мягких тканей, лейкоза, опухолей надпочечников и глиом.
Принимая во внимание отсутствие точных причин возникновения опухолей головного и спинного мозга у детей, предотвратить большинство из них в настоящее время невозможно.
Методы лечения опухолей мозга у детей – эффективно и современно
Лечение новообразования головного мозга любого характера нужно начинать как можно раньше, поскольку болезнь имеет свойство быстро прогрессировать.
Медикаментозная терапия нужна для того, чтобы устранить болевой синдром, снять отек тканей, улучшить общее состояние ребенка. Использующиеся препараты максимально безопасны для детского организма, но при этом достаточно эффективны.
Химиотерапия. В клинике Топ Ассута применяют только современные химиопрепараты, которые прошли обязательную сертификацию и разрешены к использованию в детской онкологии. Учитывая состояние здоровья ребенка, стадию развития заболевания, врачи подбирают оптимальное сочетание лекарств и их дозировки. Это позволяет обеспечить высокую эффективность лечения при минимальном количестве побочных эффектов.
Иммунная терапия – применение иммуномодуляторов с целью стимулировать защитные силы организма для более эффективной борьбы с раком. Используют биологические препараты на основе клеток иммунной системы – препараты интерферонов, сыворотки, изготовленные индивидуально для каждого пациента из клеток опухоли.
Таргетная терапия состоит в прицельном уничтожении опухолевых клеток. Препараты таргетной терапии – моноклональные антитела, созданные из белых кровяных телец человека (культура лейкоцитов). С помощью преобразования на молекулярном уровне их «научили» распознавать особые белки, вырабатываемые патологическими клетками. В результате антитела атакуют только раковые клетки, не затрагивая здоровые.
Лучевая терапия. Предусматривает использование линейных ускорителей для точного, кратковременного и эффективного воздействия. Применяется перед операцией для уменьшения размера опухоли или после нее для уничтожения оставшихся раковых клеток. Здоровые ткани при этом не повреждаются.
Радиохирургия. Врачи получили возможность удалять опухоли мозга без крови, боли, наркоза и травматизации тканей. Происходит выжигание раковых клеток точно направленным пучком ионизирующего излучения с сохранением здоровых тканей.
ФУЗ-абляция предусматривает «выпаривание» опухоли высокоинтенсивным ультразвуковым лучом. Неоспоримое преимущество метода – в прицельном воздействии на опухолевые ткани.
Трансназальное транссфеноидальное удаление опухоли, расположенной в гипофизе, выполняется через носовые ходы – специальным эндоскопом захватывают опухоль и извлекают ее также через носовую полость, а точнее – через клиновидную пазуху. Таким образом нет необходимости выполнять разрезы, сокращается реабилитационный период – спустя 2 дня пациента уже выписывают.
Шунтирование выполняется для того, чтобы вывести спинномозговую жидкость (ликвор) из полостей головного мозга. Во время вмешательства шунт одним концом размещается в желудочке мозга, а другим – в брюшной или грудной полости. Отток жидкости позволяет снять отек, нормализовать внутричерепное давление, уменьшить болевой синдром.
Оперативное вмешательство предусматривает трепанацию черепа (краниотомию). С ее помощью в большинстве случаев можно удалить опухоль полностью. В израильских клиниках трепанацию выполняют только после точного установления локализации опухоли, чтобы травмировать как можно меньше тканей. Используя различные современные технологии медицины, нейрохирурги удаляют образование и при этом минимально вмешиваются в церебральные структуры. Операция на мозге в Топ Ассута проходит без боли и негативных последствий для организма.
Лечение опухолей мозга у детей в Израиле – отзывы родителей это подтверждают – отличается высокой эффективностью и нулевой травматичностью для ребенка.
Диагностика опухолей головного и спинного мозга
У большинства больных выживаемость зависит от местоположения опухоли в ЦНС и ее распространенности. В настоящее время не существует методик выявления опухолей головного и спинного мозга с помощью исследования крови или скрининга (досимптомной диагностики).
Необходимо подчеркнуть, что раннее выявление опухолей головного и спинного мозга мало влияет на выживаемость больных.
Симптомы опухолей ЦНС появляются постепенно и со временем становятся более заметными. Однако некоторые симптомы, например, припадок, возникают неожиданно. У многих детей эпилептический припадок является первым признаком опухоли головного мозга.
Опухоли, возникающие в наиболее важных областях головного мозга, появляются раньше, чем те, которые локализуются в менее важных зонах головного мозга. Опухоли ЦНС приводят к нарушению определенных функций организма в зависимости от того места, где они возникли.
Опухоли спинного мозга часто вызывают онемение и слабость конечностей, в то время как опухоли основания головного мозга сопровождаются нарушением движения и положения тела.
Опухоли, расположенные внутри черепа, приводят к повышению внутричерепного давления, что сопровождается головной болью, тошнотой, рвотой, нарушением зрения.
Головная боль — частый симптом опухоли головного мозга и встречается в 50% случаев.
У некоторых детей повышение внутричерепного давления сопровождается косоглазием и двоением в глазах. В отдельных случаях это может привести к полной потере зрения.
У детей школьного возраста может отмечаться снижение успеваемости, повышенная утомляемость, изменение личности, частые неопределенные перемежающиеся головные боли.
У маленьких детей может наблюдаться раздражительность, потеря аппетита, отставание развития, снижение интеллектуальных и двигательных функций, связанных с повышенным внутричерепным давлением.
У младенцев повышение внутричерепного давления может вызвать увеличение размеров головы, выбухание родничка, постоянную рвоту, отставание в развитии.
Методы диагностики опухолей ЦНС
Компьютерная томография (КТ) в ряде случаев в сочетании с внутривенным контрастированием помогает определить границы опухоли и здоровой ткани головного и спинного мозга.
Магнитно-резонансная томография (МРТ) позволяет получить еще более четкую картину опухоли и окружающих тканей и особенно целесообразна в диагностике поражения ствола головного мозга и мозжечка.
Позитронная эмиссионная томография (ПЭТ) основана на применении низких доз радиоактивной глюкозы. Она больше поглощается опухолями высокой степени злокачественности и меньше опухолями низкой степени злокачественности по сравнению с нормальной тканью. Кроме того, этот метод используется для оценки эффективности лечения.
Ангиография (контрастное исследование сосудов) прилегающих к опухоли сосудов помогает уточнить кровоснабжение опухоли.
Биопсия — взятие кусочка ткани подозрительной на опухоль для исследования). В ряде случаев кусочек опухоли можно получить с помощью так называемой стереотаксической биопсии тонкой иглой под контролем КТ или МРТ.
Спинномозговая пункция выполняется в поясничном отделе позвоночника для получения спинномозговой жидкости и ее исследования под микроскопом для выявления опухолевых клеток.
Биопсия костного мозга может дать дополнительную информацию о возможном его поражении, особенно у больных медуллобластомой, которая способна распространяться за пределы ЦНС.
Исследование крови и мочи дает возможность оценить функцию печени, почек и других органов.
Опухоли головного мозга у детей
Опухоли головного мозга в детском возрасте составляют 12-15% всех опухолей и характеризуются длительным бессимптомным периодом болезни, что позволяет им достичь определенного размера, прежде чем при слабовыраженной очаговой симптоматике появляются общие мозговые симптомы. Это обусловлено анатомофизиологическими особенностями ЦНС и черепа, способностью к растяжению черепных швов и желудочков мозга, увеличению субарахноидальных щелей и цистерн мозга.
У детей с опухолями головы наблюдаются гидроцефальные симптомы, к которым относятся увеличение окружности головы, задержка закрытия родничков, расхождение черепных швов, истончение костей свода черепа, наличие пальцевых вдавлений и смытость контуров турецкого седла на краниограммах.
Также ещё выделяют гипертензионные симптомы: рвота, оглушение, головная боль, вынужденное положение головы, оболочечные симптомы. Головная боль и рвота у маленьких детей обычно появляются в более поздние сроки заболевания. Независимо от места расположения опухоли часто отмечаются статокинетические нарушения (расстройство походки, атаксия в конечностях и др.), нередко косоглазие. Редко наблюдаются паралич, парез и эпилептические припадки.
Опухоли мозжечка относятся к субтенториальным, они встречаются в основном в детском возрасте (от 3 до 12 лет) – в 68-70% случаев.
Астроцитома у детей имеет узловую форму, не инфильтрирует мозговую ткань, а резко уплотняет, растягивает и деформирует кору, белое вещество, может врастать в полость IV желудочка и в ствол мозга, часто имеет кистозные полости.
Медуллобластома прорастает в крышу IV желудочка, заполняет его полость и может прорастать в ствол мозга, в большинстве случаев исходит из нижнего отдела, имеет инфильтрирующий рост. Клиническая картина в основном зависит от гистологической структуры опухоли. Астроцитома и ангиоретикулема имеют доброкачественное течение, медуллобластома и саркома – злокачественное.
У детей первые клинические симптомы опухоли могут провоцироваться ушибом головы, инфекционным заболеванием (грипп, острое респираторное заболевание) и проявляются повышением внутричерепного давления – приступами головной боли, на высоте которых возникает рвота. Иногда рвота может быть первым признаком заболевания. При медуллобластоме и саркоме, особенно у маленьких детей, первые симптомы могут быть в виде интоксикации, потери массы тела и аппетита, вялости, утомляемости, иногда беспокойства, раздражительности, астенизации, увеличения лимфатических узлов, изменения крови (лейкоцитоз).
Очаговые симптомы при опухоли мозжечка двусторонние, так как у детей опухоль часто локализуется в черве мозжечка. При этом наблюдаются нистагм, расстройство координации, снижение мышечного тонуса, нарушается статическая координация: больной не может стоять, сидеть, в позе Ромберга падает назад. При вовлечении в процесс нижнего отдела червя мозжечка больной отклоняется назад, при поражении верхнего – вперед. Нарушается походка: ребенок пошатывается в обе стороны, часто падает; статическая атаксия сочетается с асинергией.
При поражении полушарий мозжечка характерна скандированная, неравномерно модулированная речь, на стороне опухоли крупноразмашистый горизонтальный нистагм. Могут наблюдаться симптомы поражения V, VI, VII, VIII нервов в виде снижения корнеальных рефлексов, косоглазия, диплопии, асимметрии носогубных складок, головокружения и шума в ушах, а также атаксии в конечностях на стороне поражения (промахивание, дисметрия, гиперметрия, адиадохокинез и мышечная атония). При процессе в верхнем отделе полушария страдает в основном рука, в нижнем – нога. При ходьбе больной отклоняется в сторону пораженного полушария.
В зависимости от гистологической характеристики опухолей мозжечка меняется динамика заболевания. При доброкачественных опухолях (астроцитома) симптомы нарастают медленно, очаговые симптомы могут появляться через 1-2 года после возникновения опухоли, общемозговые симптомы – головная боль, тошнота, рвота, головокружение – в течение этого времени непостоянны, возможны ремиссии. При наличии медуллобластомы нарастание симптомов быстрое – в течение нескольких месяцев, характерны общее физическое истощение и дополнительные очаговые симптомы, указывающие на супратенториальную или спинальную локализацию.
Среди опухолей ствола мозга чаще встречаются глиомы. Первоначально вовлекается один из черепных нервов, затем развивается альтернирующий синдром (выражен параличами). По мере роста новообразования симптомы становятся двусторонними, возникают бульбарный или псевдобульбарный синдром, парез и паралич конечностей. Опухоли, растущие с наружной поверхности ствола, проявляются сначала симптомами поражения черепных нервов, затем присоединяются проводниковые нарушения. При локализации опухоли в области среднего мозга развиваются глазодвигательные расстройства: птоз, диплопия, нарушение конвергенции, аккомодации, косоглазие, в конечном счете, возникает альтернирующий синдром Вебера. Поражение крыши среднего мозга сопровождается парезом взора вверх или вниз, нистагмом, снижением слуха, атаксией; гипертензионные симптомы присоединяются позже.
При опухоли моста возникают парез взора в сторону очага, альтернирующие синдромы Мийяра-Гюблера, Фовилля, атаксия, вегетативные расстройства (нарушение серцебиения, потливость). Если опухоль располагается в зоне продолговатого мозга развиваются нарушения дыхания и сердечно-сосудистой деятельности, бульбарный и псевдобульбарный параличи, альтернирующие синдромы Джексона, Шмидта. При опухолях в зоне IV желудочка наблюдаются ликвородинамические расстройства и приступы окклюзии, характеризующиеся появлением внезапной головной боли, рвоты, иногда расстройства сознания, нарушения дыхания и сердечной деятельности (синдром Брунса). При опухолях мостомозжечкового угла (невринома VIII нерва) возникает ощущение звона в ухе, головокружение. Затем присоединяются симптомы поражения лицевого, тройничного и отводящего нервов, а также мозжечковые расстройства. Одним из частых симптомов опухоли мозжечка является вынужденное положение головы с наклоном в сторону, противоположную опухолевому поражению полушария мозжечка, реже – в ту же сторону. При приступе головной боли положение меняется, голова запрокидывается назад или приводится вперед к груди.
Синдром дислокации мозга, или дислокационный синдром, вызывается сдавлением мозга опухолью, кровоизлиянием или другим очаговым процессом с появлением вторичных симптомов поражения мозга на отдалении от патологического очага вследствие повышения внутричерепного давления. Мозг заключен в закрытом пространстве, поэтому при повышение внутричерепного давления мозговое вещество выдавливается в большое затылочное отверстие, различные щели, образованные плотными отростками твердой мозговой оболочки (большой серповидный отросток, мозжечковый намет), частично перегораживающей полость черепа на разные этажи и отделяющей части мозга друг от друга. Клинически это проявляется повышением внутричерепного давления в сочетании с симптомами сдавления, деформации мозга, что характеризуется усилением головной боли, рвотой, анизокорией, парезом взора вверх, вялой реакцией зрачков на свет, нарушением слуха, вегетососудистыми симптомами, двусторонними патологическими стопными знаками.
Невринома – доброкачественная опухоль нервной системы, развивается из черепных нервов. Наблюдается у детей среднего и старшего возраста. Невринома проявляется симптомокомплексом, для которого характерны расстройство слуха, головокружение, появление шумов, головных болей, онемение лица.
Менингиома – опухоль в твердой оболочке мозга. Как правило, это доброкачественная опухоль, растет медленно, данная опухоль не всегда подлежит удалению. Отметим, что менингиомы бывают и злокачественными, тогда они прорастают в другие части оррганизма. Симптомы менингиомы развиваются медленно, к ним относятся следующие признаки: общемозговые – усиливающаяся головная боль, двоение в глазах, потеря зрения, тошнота и рвота, расстройство психики и памяти, эпилептические припадки, слабость в конечностях.
Определяются ли стадии при опухолях головного и спинного мозга?
Опухоли ЦНС существенно отличаются от других опухолей.
Так, опухоли головного и спинного мозга практически никогда не распространяются за пределы ЦНС. По мере своего роста они нарушают жизненно важные функции организма.
В настоящее время не существует общепринятой системы стадирования опухолей ЦНС. Основной акцент сделан на прогностических факторах, наиболее важными из которых являются: тип клеток, из которых возникла опухоль, степень злокачественности, возраст ребенка, радикальность операции, локализация опухоли, выраженность симптоматики, распространение процесса в другие отделы ЦНС.
Опухоли ствола мозга
По существующему ранее мнению любая опухоль ствола мозга представлялась инфильтративным образованием, диффузно прорастающим стволовые структуры и вследствие этого не подлежащим хирургическому удалению. В настоящее время стало понятно, что помимо диффузно распространяющихся новообразований (которых, к сожалению, большинство) в стволе встречаются отграниченные узловые опухоли, удаление которых вполне возможно. В таких случаях для решения вопроса о целесообразности хирургического лечения пациенту необходима консультация нейрохирурга. Доминирующий принцип удаления опухоли ствола — максимальное резецирование ее тканей при минимальном травмировании мозговых структур. В этом плане большие надежды возлагаются на развитие микронейрохирургической техники операций.
К сожалению, около 80% новообразований ствола являются иноперабельными. В отношении них, а также в качестве пред- и послеоперационной терапии может применяться химиотерапевтическое и лучевое воздействие. Химиотерапия осуществляется комбинацией различных цитостатических препаратов. Лучевая терапия позволяет добиться симптоматического улучшения у 75% больных. Однако уже в ранние сроки после проведенного лечения у многих из них констатируется летальный исход. Несколько повысить длительность жизни детей со стволовыми опухолями позволила методика радиотерапии с повышением общей дозы облучения. У 30% детей продолжительность жизни после радиотерапии составила 2 года.
Инновационным методом лечения стволовых новообразований выступает сегодня стереотаксическая радиохирургия. Возможно проведение 2 типов процедур: гамма-ножа и кибер-ножа. В первом случае на голову больного надевается шлем, облучение проводится из множества источников так, чтобы их лучи сходились в одной точке, соответствующей локализации опухоли. Эффект достигается за счет суммарного воздействия источников излучения, при этом облучение здоровых мозговых тканей минимально, поскольку каждый луч несет небольшую гамма-энергию. Процедура воздействия на опухоль при помощи кибер-ножа более автоматизирована. Роботизированный аппарат сам направляет излучение к зоне расположения опухоли, учитывая при этом ее передвижения в связи с дыханием или движениями пациента. Однако пока эти методы эффективны в основном в отношении доброкачественных опухолей размером до 3-3,5 см.
Прогноз
Доброкачественные новообразования мозгового ствола, благодаря своему медленному росту, могут существовать до 10-15 лет, чаще имея субклиническое течение. Но, к сожалению, большинство опухолей этой области имеют злокачественный характер и обуславливают летальный исход в течение нескольких лет или месяцев от дебюта симптоматики. Проводимое лечение в таких случаях лишь ненадолго продлевает жизнь пациентов.